Почему развивается дакриоцистит у детей?
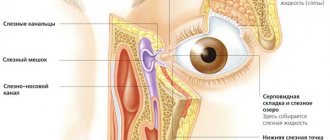
Дакриоцистит новорождённых возникает вследствие нарушения проходимости носослёзного канала, в результате чего микроорганизмы и инфекционные агенты не смываются слезой, а накапливаются в слёзном мешке, вызывая развитие воспалительного процесса.
Среди всех причин возникновения непроходимости носослёзного канала, включая врождённые аномалии развития, особое место занимает наличие так называемой желатиновой плёночки в месте впадения носослёзного канала в полость носа.
В данном случае дакриоцистит новорождённых достаточно легко вылечить консервативными методами, без оперативных вмешательств, а хронизация процесса не наступает. Если же причиной является врождённый дефект — истинная атрезия носослёзного канала — то проводят оперативное вмешательство, направленное на создание пути оттока слезы.
Следует помнить, что установить причину, а, следовательно, подобрать эффективное лечение может только врач-офтальмолог, а самодиагностика и самолечение приводят к угрожающим здоровью и функциям органа последствиям.
Профилактика и прогноз
Своевременная постановка педиатром или неонатологом диагноза дакриоцистита у грудничка и срочное направление малыша к детскому офтальмологу — залог успешного лечения. Правильная тактика лечебного массажа, раннее зондирование слезного канала при рассматриваемом заболевании быстро купирует воспалительный процесс в большинстве случаев.
Несвоевременное либо неправильно выбранное направление в лечении дакриоцистита с течением времени может привести к развитию таких неприятных последствий, как язва роговицы, флегмоны глазницы, сепсиса и менингита. В некоторых случаях заболевание приобретает хроническое течение, постепенно приводя к атонии, сращениям и эктазии слезных протоков.
Какие симптомы могут помочь заподозрить дакриоцистит у новорождённого ребёнка?
- Дакриоцистит у детей обычно протекает в виде одностороннего воспалительного процесса, хотя бывают случаи, когда вовлекаются оба глаза.
- Характерна припухлость нижнего века. Если присмотреться, то отёк начинает нарастать от внутреннего угла глаза.
- Если слегка оттянуть нижнее веко новорождённого ребёнка, то в районе внутреннего угла глаза в области слёзных точек, будет определяться скопление слизистого или слизисто-гнойного отделяемого, содержание которого будет увеличиваться даже при оттягивании века.
- На ресницах и в уголках глаз можно увидеть большое количество корочек.
- Слезостояние и слезотечение из поражённого глаза также являются ключевыми симптомами данного заболевания у грудничка.
У новорождённого ребёнка иммунная система устроена так, что на любой воспалительный процесс, протекающий в организме, очень часто возникает яркая общая реакция с повышением температуры тела, признаками интоксикации.
В данном случае постановка диагноза может быть затруднена. Однако внимательный осмотр ребёнка, тщательное наблюдение за поведенческими реакциями позволяют установить правильный диагноз.
Причины закупорки слезного канала у грудничков
Причиной заболевания у малыша грудного возраста является желатинообразная пленка, находящаяся в слезно-носовом протоке. Когда плод находится в утробе, эта пробка защищает зрительные органы от проникновения околоплодных вод. При рождении она разрывается. Если этого не происходит, слеза скапливается и застаивается, приводя к развитию инфекционного процесса.
Существуют и другие причины, связанные с аномалиями развития:
- нарушение строения лица при некоторых генетических заболеваниях;
- опухоли лица, носа или кисты в протоке;
- аномалии строения век и лицевого черепа;
- узкий слезный канал.
Причиной закупорки у грудничка выступает попадание в слезные протоки инородных тел. Например, косметических средств, пыли. Болезнь развивается при переломах носа, костных стенок глазницы и глазного яблока. Травмирование носослезного канала часто возникает при его зондировании или промывании.
Какие специальные методы исследования позволяют установить правильный диагноз?
Как ставят диагноз?
Существует несколько специальных методов офтальмологического исследования, позволяющих установить диагноз:
- Проба, позволяющая определить проходимость носослёзного канала путем прохождения по нему красящего вещества (проба Веста). В нос ребёнку вводят очень тонко скрученный кусочек ваты, после чего в глаз закапывают специальное красящее вещество. Краска, используемая в этом исследовании, нетоксична. Оценивать пробу начинают через 2 минуты. Если в этот момент вата начала окрашиваться, то результат считают положительным. Дакриоцистита нет, проходимость носослёзного канала не нарушена. В том случае, если вата не окрасилась через 10 минут, результат считают отрицательным, а диагноз дакриоцистита подтверждённым.
- Ещё одним методом, позволяющим определить данное заболевание, является пассивная слёзно-носовая проба. Грудничку промывают слезоотводящие пути антибактериальными или антисептическими растворами, используя специальные тупые канюли и местноанестезирующие препараты. Оценивают метод подобно вышеописанному.
- Зондирование. Метод, позволяющий провести как диагностику, так и лечение. Эндоназальное ретроградное зондирование делается малышам с возраста 2 месяцев. С помощью зондов удается расширить носослёзный канал и устранить препятствие, которое мешает прохождению слезы. Несмотря на великое множество других методов как исследования, так и лечения, в случаях, когда причина кроется в желатиновой пробочке, именно зондирование позволяет устранить её.
- Контрастная рентгенография слезоотводящих путей. Использование специального вещества-контраста позволяет определить проходимость всего слезовыводящего пути, а также определить уровень, на котором произошла «закупорка». У маленьких детей данный метод используют в тех случаях, когда остальные методы оказались неинформативными, а проводимое лечение неэффективным или когда врач-офтальмолог может заподозрить недоразвитие носослёзного канала.
- Эндоскопическая риноскопия, проводимая оториноларингологами (ЛОР-врачами). Также может быть методом диагностики. Однако данное исследование возможно провести не в каждой больнице и поликлинике.
Диагностика
Врожденный дакриоцистит (а именно так по-иному называется дакриоцистит новорожденных) диагностируется различными методами.
- Осмотр маленького пациента врачом, при котором специалист определяет наличие слезотечения при спокойном состоянии ребенка, отмечает наличие либо отсутствие набухания внутреннего уголка глаза, обращает внимание на кожу вокруг глаз, а также оценивает содержимое, которое отделяется при нажатии на слезный мешок. Также врач оценивает жалобы родителей на поведение и состояние ребенка.
- Канальцевая проба Веста, — такой способ подразумевает закапывание малышу в глаз цветного вещества, а в носик параллельно вставляют ватный тампон, а затем смотрят окрашивание этого тампона. Если отток жидкости нормальный, то жидкость окрасит тампон. При частичном сужении слезного канала пятнышки появятся лишь через некоторое время, а при полной закупорке канала тампон останется сухим и чистым.
- В обязательном порядке необходимо провести лабораторное исследование содержимого слезного мешочка на наличие возбудителя, а также определить чувствительность к антибиотикам.
- Дополнительно проводят исследование полости носа с помощью эндоскопа, зондируют и промывают слезные пути и т.д.
Лечение дакриоцистита новорождённых
В зависимости от причины, вызвавшей развитие дакриоцистита, лечение может быть консервативным или оперативным. Консервативное, более щадящее, лечение заключается в закапывании капель, проведении специального массажа и зондировании. При оперативном проводится эндоназальная дакриоцисториностомия.
Следует помнить, что самолечение, использование советов и рецептов народной медицины при данном заболевании не рекомендуется, так как угроза распространения инфекционного процесса, вплоть до развития флегмоны слёзного мешка, слишком высока.
Своевременная консультация врача-офтальмолога позволит не допустить хронизации процесса и, следовательно, сохранить функциональное состояние слезовыводящих органов.
Капли
Капли, назначаемые при дакриоцистите, имеют антибактериальный противовоспалительный эффект. Для новорождённых обычно используют макролиды (Тобрекс).
Объясняется это более низким процентом побочных реакций и достаточно широким действием на бактериальные агенты.
Простое закапывание глазных капель не устранит причину, а только приостановит распространение воспалительного процесса.
Очень полезная и подробная статья врача-офтальмолога, описывающая, как капать капли в глаза новорождённому.
Также обязательно прочитайте о том, какие бывают глазные капли для детей для лечения аллергических состояний и бактериальных инфекций.
Важная информация для всех родителей о том, как распознать и лечить основные виды снижения зрения у маленьких детей.
Физиотерапия
Из физиотерапевтических методов при дакриоцистите используют УВЧ. Однако это тоже является методом симптоматической терапии.
Массаж
Массаж при дакриоцистите новорождённых является одним из методов лечения, направленным на устранение причины заболевания. Он эффективен в том случае, если вся проблема заключается в наличии желатиновой плёночки, разрыв которой должен был произойти при первом крике ребёнка.
Прежде чем проводить массаж самостоятельно, проконсультируйтесь с врачом-офтальмологом, попросите продемонстрировать методику.
Полезная информация от педиатра о том, как правильно нужно выполнять массаж для новорождённых в домашних условиях.
Симптомы дакриоцистита
Острая гнойная форма заболевания сопровождается следующими симптомами:
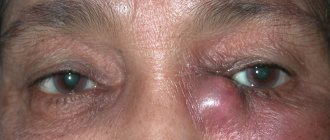
- Отечность века и вокруг глаза, сужение глазной щели. Глаз выглядит полузакрытым.
- Воспалительная опухоль в районе слезного мешка, которая может быть очень болезненной и твердой.
- Болевые ощущения в области глаза и его орбиты.
- Повышенная температура, интоксикация организма.
- Абсцесс, который обычно вскрывается наружу с вытеканием гнойного содержимого.
При острой форме симптоматика выражена, как визуально так и по ощущениям.
Хроническая форма заболевания имеет более смазанную симптоматику:
- обильное слезовыделение;
- отек века выражен не так сильно, как в острой форме;
- опухоль слезного мешка присутствует, но не столь выражена.
Несмотря на менее болезненное протекание хроническая форма даже более опасна своими последствиями для глаза. Хроническое нарушение здорового слезовыделения приводит к воспалительному поражению конъюнктивы (слизистой оболочки глаза). Симптоматика хронического дакриоцистита может быть похожа на конъюнктивит. Но дакриоцистит поражает обычно один глаз, а конъюнктивит сразу оба.
У новорожденных дакриоцистит проявляется как:
- постоянное слезоотделение;
- припухлость век;
- гнойные выделения из глаз вместо слез.
Для младенцев это очень опасно, так как могут возникнуть осложнения как для глаз и носоглотки, так и для мозга.
Как делать массаж при дакриоцистите новорождённых?
- Тщательно вымойте руки с мылом.
- Оторвите 3 — 4 кусочка ваты, скатайте в шарик.
- Приготовьте флакончик с антибактериальными каплями.
- Положите ребёнка на ровную поверхность. Лучше, если это будет пеленальный стол.
- Закапайте глаза ребёнку.
- Промокните приготовленной ватой по направлению от внешнего к внутреннему углу глаза.
- Установите большие или, если вам удобно, указательные пальцы в области внутреннего угла глаза, проведите серию толчкообразных надавливаний (не менее пяти) сверху вниз.
Помните, ваш малыш лежит, поэтому то, что подразумевается под движениями сверху вниз, должно правильно звучать по направлению к крылу носа, как если бы вы изгоняли слезу в нос. О правильном выполнении может свидетельствовать либо увеличение отделяемого из глаза, либо посапывающий нос ребёнка. Сила, с которой следует проводить толчкообразные надавливания, должна быть умеренной. Структуры носослёзного канала, хрящей носа, век у младенца достаточно хрупкие, повредить их достаточно легко. - Закапайте глаза и промокните их чистыми ватными шариками.
- Уложите ребёнка в кроватку.
- Вымойте руки.
Дакриоцистит. Как мы справились без зондирования.
Моему сыну 9 месяцев. Вот уже неделя как я не нарадуюсь, глядя на его пушистые сухие реснички. После стольких месяцев борьбы наконец победа! Считаю своим долгом поделиться с мамами своим опытом. Особенно надеюсь, что моя писанина поможет тем напуганным неопытным(сама такой была) мамам, у кого только первый малыш. Представляю как вам тяжело.
Стёпкины глазки закисали с самого рождения. Оба. Один к трем месяцам прошел сам, без массажа, только чаем промывала. До трех месяцев я вообще не беспокоилась, потому что знала по опыту со старшей дочерью, что закисание глазок до трех месяцев это, можно сказать, физиологическая норма, и у большинства детей к этому возрасту все проходит. И у дочери прошло. А вот в этот раз пришлось помучиться…
Правый глаз продолжал гноиться и в 3 и в 4 месяца. Я забеспокоилась. Стала делать массажи (о них ниже более подробно). Взялась за лекарства. Стала ходить по врачам. Те традиционно направляли на зондирование. И чем дальше, тем сильнее я злилась на эту болезнь и желала вылечить малыша. Я перелопатила вагон и маленькую тележку информации о дакриоцистите и теперь знаю о нем, наверное, всё. Или близко к тому.
Зондировать я не хотела. Почему?
1. 1. Потому что это хирургическое вмешательство. А это всегда риск. Бывает, врач ошибается. Бывает, малыш дернулся. А ответственность Ваша и только Ваша. Ссылка на видео, где врач говорит о вероятности проколоть зондом не канал, а близлежащие ткани.
2. 2. Это больно. Обезболивающие капельки не в состоянии это обезболить. Да, некоторые мамы пишут, что и не плакал почти. У малышей тоже есть болевой порог, и у всех он разный. У кого-то прошло гладко. За них можно порадоваться. А ,бывает, мама пишет, что 15 минут сходила с ума под дверью, за которой нечеловеческим криком орал её малыш. А потом не спал 2 месяца и плакал, плакал без конца, глядя на неё испуганными глазами. Это какой же шок младенец испытывает, когда чужие люди причиняют боль? Как может пошатнуться его доверие к родителям, его представление о мире, как отразится на его личности в будущем? И, ведь, многие врачи мамам говорят, что это не больно. Что только от страха детишки кричат. Кто-то, помню, писал про взрослую женщину, которой сделали зондирование с обезболивающими капельками. Так она описалась и потеряла сознание. Думаю, не от радости… Откровенно говоря, я готовила себя к тому, что придётся зондировать, но только в условиях медикаментозного сна, то есть под наркозом. Да, это не полезно, но считаю, что для психики ребёнка — меньшее из зол.
3. 3. Человеческий детёныш рождается незрелым. То есть с недоразвитыми системами кровообращения, нервной и т.п. И «дозревает» он приблизительно к году. В отличие, например, от каких-нибудь диких копытных, которые через несколько часов после рождения способны следовать за матерью. Если бы мы носили своих детей до «зрелости», то разродиться уже не могли бы. Наши дети и ходить начинают в год. Такова наша природа. Так вот, всё тело малыша со всеми его сосудиками и канальчиками в течение первого года распускается как бутон, и постепенно начинает работать всё, что должно заработать. У кого-то раньше, у кого-то позже. По непроверенной информации (из тех же постов мамочек) на западе зондирование не делают до года, так как считается, что у большинства детей за это время всё благополучно проходит само. Надо просто позволить этому случиться, а не бежать в 2 месяца зондировать то, что всё равно не готово открыться и начать работать как следует. Оттого и приходится повторять это мучение не раз. А оно всё не помогает и не помогает… Бедные дети!
Про массажи. Не буду описывать подробно все мало или абсолютно недейственные и испробованные мной способы, которых как вы, наверняка, уже успели убедиться, в сети и у разных врачей великое множество. Кстати, наша чудо-офтальмолог на мой вопрос сказала, чтобы я вообще массаж не делала, дабы не мучить глаз. И я, к сожалению, её послушалась, и недели три не делала. А зря. Может, раньше всё закончилось бы. Вот то, что, как мне кажется, помогло нам. Сначала следует понять, где именно непроходимость. Сверху слёзного мешка (найдите схему строения слёзной системы) в месте соединения канальцев или снизу, ближе к носику. Нащупайте маленький бугорок — это место где соединяются верхний и нижний слёзные канальцы. Чуть ближе к переносице впадинка — слёзный мешок. Поставьте палец ещё дальше от глаза, на переносицу, почти между глазок. Уверенным движением надавите на него в сторону глазика. Проведите пальцем до бугорка. Так мы, кстати, прорвали нашу первую пробку. Если гной вышел, значит сверху непроходимости нет, или уже нет :). Соответственно, она находится ниже слёзного мешка. Подождите, пока мешок наполниться и в следующий раз поставьте палец чуть выше слёзного мешка(в уголок, который образуют бровь и носик) и таким же уверенным движением толкайте чудесное зелёное содержимое вниз. Задача — протолкнуть. Давить надо сильно, но не до боли конечно. Пробуйте сначала на себе. Ногти короткие, даже нулевые. Палец можно смочить фурацилином, чтобы слегка скользил. Весь слёзный проток от соединения канальцев до отверстия в носу — 1-2 см. Крылья носа массировать не надо. Часто делать такой массаж тоже смысла нет, так как мешок должен успевать наполняться, чтобы было чем проталкивать пробку. Я делала 2 раза в день. Результат был не третий!
Про лекарства.
Фурацилин. Годится для промывки глаз, размачивания и снятия гноя. Дешёвый.
Тобрекс. Поскольку это антибиотик, к нему развивается привыкание. Странно, но наша офтальмолог говорила обратное. Но привыкание точно есть. Так как через некоторое время он просто не действует. Его следует применять курсом, с перерывами, чтобы восприимчивость восстановилась. Сейчас думаю, стоило ли вообще им лечиться? Но многим, читала, помогло. Так что попробовать можно.
Витабакт. Препарат очень слабый. Офтальмолог сказала употреблять его для промывки. На большее не годится. Не оправдывает своей стоимости.
Фуциталмик. Использовала 2 раза в сутки на сон в сочетании с тобрексом(6 раз) и витабактом. Первый 10и -дневный курс дал едва заметный результат. Второй не дал ничего, ибо уже развилась невосприимчивость к препаратам.
Гомеопатия. Попробовала приблизительно дней за 6 до нашего выздоровления.
Я скептик. И такое лечение напоминает мне танец с бубном. Не думаю, что это помогло. Но упомянуть считаю нужным.
Аргентум нитрикум 12. Давала однократно 1 шарик на чайную ложку воды.
Аргентум нитрикум 30. Давала однократно 7 шариков на треть стакана и из этого давала чайную ложку.
Силицея 6 и Пульсатилла 6. 1 шарик на треть стакана и из этого давала чайную ложку. Чередовала их каждые 2 часа пару дней.
Колларгол. Капала по 3-4 раза последние 3 дня до выздоровления. Может он и помог? Трудно сказать. Врач выписывать рецепт (он только по рецепту) не хотела, говорила ерунда. Но я всё же выпросила.
Кстати, купила 2 пузырька. Один вообще непочатый. Из второго взяла 1 мл стерильным шприцом прямо через резиновую пробку. Так что тоже вполне пригоден ещё. Срок годности всего месяц. Кому надо, пишите в личку. Отдам за так, лишь бы на пользу. Живу в Ясенево.
И вот чудо всё-таки произошло. Капала колларгол, делала тот массаж, что описывала. И вдруг заметила, что глазик сухой, слезы нет, и реснички не мокрые! Сердце так и забилось! Вот уже неделя как всё это случилось. Верю, что проблема не вернётся. Слеза не появляется даже на морозе. Отёчность почти ушла.
Мамочки, верьте в себя! В свои силы и в потенциал своих крепышей! Не опускайте руки! И вы своего добьетесь! Любящая мама — лучший доктор малышу!
Оперативное лечение
В случае отсутствия эффекта от массажа и антибактериальных капель рекомендовано провести ретроградное эндоназальное зондирование с целью промывания слёзного канала, а затем провести зондирование слёзных точек зондами Боумена (№ 0 или № 1) с целью промывания носослёзного канала.
В зависимости от состояния ребёнка и его поведения, зондирование могут провести как под местной анестезией, так и под наркозом.
Эндоназальное ретроградное зондирование проводят с возраста 2 месяцев. Оправдано проведение трёхкратного зондирования до достижения ребёнком полугода. Затем, в случае отсутствия эффекта, проводят зондирование слёзных точек с дальнейшим промыванием носослёзного канала антибактериальными или антисептическими растворами с помощью специальных тупоконечных канюль.
Если желаемый эффект не наступил или имеет место врождённое недоразвитие носослёзного канала, с 2-летнего возраста ребёнку можно проводить оперативное лечение — дакриоцисториностомию, направленную на формирование пути оттока.
В настоящее время развитие эндоскопических методов исследования и лечения становится всё более распространённым. Эндоскопическая дакриоцисториностомия – более щадящий метод оперативного вмешательства, позволяющий создать или вернуть функциональное состояние слезоотводящим органам.