Содержание
- 1 Заболевания век
- 2 Заболевания слезных органов
- 3 Заболевания конъюнктивы
- 4 Заболевания склеры
- 5 Заболевания роговицы
- 6 Заболевания хрусталика
- 7 Заболевания стекловидного тела
- 8 Заболевание радужной оболочки
- 9 Заболевания сетчатки
- 10 Заболевания зрительного нерва
- 11 Нарушения циркуляции водянистой влаги
- 12 Заболевания глазодвигательного аппарата
- 13 Заболевания глазницы
- 14 Нарушения рефракции (аметропии)
- 15 Примечания
Сужение слезной точки.
Сужение слезной точки —наиболее частая причина слезостояния.
Иногда она настолько узка, что ее не удается рассмотреть при боковом освещении. Лечение осуществляют путем расширения точки коническим зондом, при отсутствии эффекта — хирургическим способом. Аналогично проводят лечение стриктуры (сужения) слезных канальцев.
При длительном препятствии в носослезном протоке застой слезы приводит к растяжению слезного мешка и развитию в богатой питательными веществами слезе патогенной флоры (стрептококки, стафилококки и др.). Это приводит к воспалению слезного мешка — дакриоциститу.
Заболевания век
- Криптофтальм — полная потеря дифференцировки век.
- Колобома века — полнослойный сементарный дефект века.
- Анкилоблефарон — частичное или полное сращение краев век.
- Птоз верхнего века — аномально низкое положение верхнего века.
- Синдром Гунна — непроизвольное поднимание верхнего века.
- Заворот века — край века повернут к глазному яблоку.
- Блефарит — воспаление краев век.
- Трихиаз — неправильный рост ресниц с раздражением глазного яблока.
- Отек века — аномальное содержание жидкости в тканях век.
- Пресептальный целлюлит — разлитой отек век.
- Абсцесс века — гнойное воспаление век.
- Ячмень — воспаление мейбомиевых желез края века.
- Лагофтальм — неполное смыкание глазной щели.
- Блефароспазм — непроизвольное сокращение мышц века,
- Сухой кератоконъюнктивит — синдром сухого глаза.
Заболевания
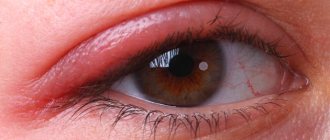
Дакриоканаликулит – это воспалительное заболевание слезного канальца. Встречается довольно редко, чаще вторично на фоне воспалительных заболеваний глаз, конъюнктивы. Наиболее характернохроническое течение. Воспалительный процесс в слезных канальцах возникает при попадании в них пыли, соринок. Во многих случаях каналикулит вызывают грибки.
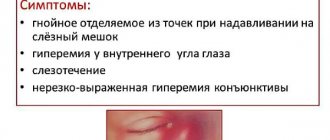
Клиника: слезотечение, гнойное отделяемое из медиального угла глаза, иногда припухлость и покраснение в уголке глаза. При надавливании на область слезного канальца, происходит выделение гнойного содержимого из слезных точек.
Лечение: Проводится хирургическое лечение. Осложнением каналикулита может быть его сужение стриктура или облитерация.
Дакриоцистит
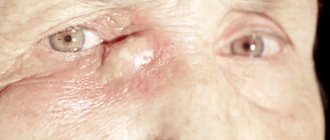
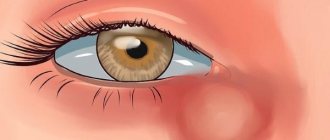
Дакриоцистит это гнойное воспаление слезного мешка и окружающей его клетчатки. Слезная жидкость застаивается в слезном мешке, и создаются условия для развития инфекции в слезном мешке, однако дакриоцистит может развиться и без предшествующей инфекции. Поскольку нарушение оттока слезы бывает постоянным, дакриоцистит приобретает хроническое течение.
Клиника: слезотечение, слизисто-гнойное отделяемое из глаза. Пациент не может открыть глаз. Температура тела повышается до высоких цифр. Появляются головная боль, слабость, разбитость. В области слезного мешка может возникнуть болезненное выпячивание. Иногда это выпячивание достигает значительных размеров. При попытке промывания слезных путей промывающая жидкость в носовой ход не проходит.
При длительном течении дакриоцистита может развиться гнойная язва роговицы, которая образуется при незначительном механическом повреждении роговицы. При этом в условиях постоянного существования инфекции в слезном мешке, язва роговицы принимает упорное течение и плохо поддается лечению. Возникновение язвы роговицы – это показание для срочного проведения хирургического лечения дакриоцистита.
Лечение хронического дакриоцистита.. Хирургическим путем слезный мешок рассекают и создают соустье между ним и полостью носа. Эта операция восстанавливает отток слезы.
Дакриоцистит новорожденных
дакриоцистит возникает по причине того, что к моменту рождения не открывается (вследствие аномалии развития) носовое устье носолезного протока и создается препятствие оттоку слезы. Слезная жидкость застаивается в слезном мешке. Создается благоприятная среда для развития микрофлоры. Чаще всего затруднение оттока слезы проявляется, когда ребенок начинает плакать слезами. Но иногда уже в первые недели жизни появляется слезотечение и слизисто-гнойное отделяемое из глаз. При надавливании на область слезного мешка появляются гнойные выделения из слезных точек. В области слезного мешка имеется небольшая припухлость. Иногда появляется покраснение конъюнктивы. При проведении промывания слезных путей промывающая жидкость не проходит в носовой ход. Лечение необходимо начинать в ранние сроки, иначе заболевание приобретает хроническое течение.
Аномалии развития слезной железы.
Гипоплазия слезной железы — наследственная аномалия, характеризующаяся недорзвитием железы. Крайняя степень – аплазия. Клиническая картина зависит от степени сохранности функции слезных желез. При недостаточной выработке слезной жидкости или ее отсутствии уже в детском возрасте возникают сухие воспалительные процессы в переднем отделе глаза. Лечение заключается в пересадке в конъюнктивальную полость протока (стенонов проток) околоушной слюнной железы. При этом слюнная железа выделяет в полость конъюнктивы слюну, состав которой отдаленно похож на состав слезной жидкости. Результаты операции обычно удовлетворительные, зрение удается сохранить.
Гипертрофия слезной железы – увеличение размера железы, сопровождающееся ее гиперфункцией, при этом пациента беспокоит постоянное слезотечение, кроме этого возникает мацерация кожи в местах слезотечения и присоединяются различные инфекции. Лечение заключается в снижении продукции слезной жидкости. Для этого часть слезной железы резецируют. Возможно проведение диатермокоагуляции или склерозирования части железы в.
Аномалии развития слезоотводящих путей.
* Патологии слезных канальцев (отсутствие, узкое устье, узкая шейка). При всех этих аномалиях развития возникает слезостояние и слезотечение. Лечение оперативное. Пластические операции, выполняющиеся не ранее, чем пациенту исполнится 14 лет. Часто сужения и закрытия просвета слезных путей возникают после воспалительных заболеваний глаз. Иногда патологические изменения в слезоотводящих путях развиваются вследствие ятрогенного воздействия. Лечение этих состояний оперативное.
* Стеноз носослезного канала бывает врожденным, но значительно чаще возникает, как осложнение длительного воспалительного процесса в слезоотводящих путях. Лечение консервативное. Проводят промывание слезоотводящих путей растворами новокаина, дикаина, гидрокортизона. Затем носослезный канал бужируют, и снова промывают. Курс лечения 5-7 процедур. В случае неэффективности показано хирургическое лечение
* Патологии слезных точек (отсутствие, недоразвитие, сужение, дислокация).
Диагноз аномалии слезных путей можно поставить с двухмесячного возраста ребенка, так как у новорожденного слеза выделяется незначительно. Когда функция слезной железы становится более активной, при аномалиях развития слезных путей происходит стояние слезы и слезотечение. Недоразвитой или отсутствующей может быть одна из двух слезных точек в глазу, тогда аномалия развития может остаться незамеченной, поскольку затруднения оттока слезной жидкости не происходит.
Лечение хирургическое. После восстановления проходимости слезной точки в течение 2-3 дней проводят бужирование слезной точки. При отсутствии слезной точки выполняют пластическую операцию по формированию слезной точки и соединению ее со слезным канальцем.
Синдром Шегрена
Гипофункция слезных желез, или синдром Шегрена – это хроническое заболевание, проявлением которого является уменьшение продукции слезной жидкости. До настоящего времени окончательно не установлены этиология и патогенез заболевания. Есть мнение, что оно является проявлением аллергической реакции или разновидностью коллагеноза, возможно нейроинфекцией.
В начальной стадии заболевания отмечается отек конъюнктивы, скопление под эпителием транссудата и гидроскопическая дегенерация эпителия. В дальнейшем конъюнктива становится тонкой и атрофируется. Заболеванию подвержены женщины старше 40 лет. Как правило, заболевание начинается одновременно с наступлением климакса. Иногда синдром Шегрена может встречаться и в более молодом возрасте.
Различают 3 стадии течения заболевания:
- гипосекреция конъюнктивы;
- сухой конъюнктивит;
- сухой кератоконъюнктивит.
Отмечается постепенное начало и развитие патологического процесса. Заболевание имеет хроническое течение с ремиссиями. Пациенты предъявляют жалобы на зуд, ощущение инородного тела за веком, жжение и светобоязнь. При плаче не выделяются слезы, отмечается раздражение глаза. В конъюнктивальном мешке появляется тягучий секрет в виде нитей, который состоит из слизи и эпителиальных клеток. Их можно растянуть на несколько сантиметров.
Умеренно гиперемирована конъюнктива век. Может отмечаться ее папиллярная гипертрофия. Роговица в нижней части имеет матовый цвет, а в ее эпителии определяются многочисленные небольшие круглые очажки серого цвета и очаговые дефекты. После инстилляции 1% раствора флюоресцеина в конъюнктивальный мешок при биомикроскопическом исследовании можно выявить еле заметные нарушения целости бульбарной конъюнктивы и эпителия роговицы. Резко понижена функция слюнных желез, в слезе отмечается уменьшенная концентрация лизоцима. В зависимости от того, насколько поражена роговица, развивается нарушение остроты зрения. Патологический процесс развивается обычно с двух сторон.
Спустя некоторое время нарушаются функции других органов. Появляется сухость кожи, языка, слизистой оболочки полости рта, носоглотки и половых органов. Развивается кариес зубов и хронический полиартрит. Отмечается повышение температуры тела, изменения состава крови (эозинофилия, повышение СОЭ, увеличение содержания гамма-глобулина). Также нарушается функция печени, органов пищеварительной, мочеполовой и сердечно-сосудистой систем. Заболевание протекает довольно длительно с периодическим обострением.
Для лечения заболевания применяют симптоматическую терапию:
- инстилляции рыбьего жира, вазелинового и персикового масел, витаминных глазных капель, 0,02 % раствора фурацилина, 0,25 % раствора левомицетина, 4 % раствора тауфона, полиглюкина, 5 % раствора α-токоферола ацетата, искусственной слезы, препаратов Витасик, Лакрисин, гемодеза;
- орошение глаз 1-2,5 % раствором натрия хлорида натрия;
- введение в конъюнктивальный мешок вводят 1 % эмульсии синтомицина и 20% геля солкосерила, а также актовегина;
- минерально-витаминные комплексы, в состав которых входит селен, витамины А, С, РР и группы В;
- внутримышечное введение витаминов В1, В2, В6 и В12;
- подкожные инъекции биостимуляторов (экстракта алоэ жидкого для инъекций, ФиБС).
↑ 77. Каналикулит
Каналикулит — воспаление слезных канальцев, является, по существу, вторичным процессом и возникает на фоне воспалительных процессов век (блефариты, мейбомиты и др.), соединительной оболочки (различные хронические конъюнктивиты, трахома), роговицы (кератиты), слезной железы (дакриоадениты), слезного мешка и слезно-носового канала (дакриоциститы). Этиологическим фактором являются гноеродные микробы и паразитические грибы.
Проявления
. Кожа в области канальцев бывает слегка отечна, уплотнена, гиперемирована и болезненна при пальпации. Устья слезных точек гиперемированы, расширены, отечны. Отмечается незначительное слизисто-гнойное отделяемое из слезных точек, а также слезостояние и слезотечение. При каналикулитах грибковой этиологии при надавливании на область слезных канальцев из слезных точек выделяются желтоватые крошковидные массы.
Дифференцировать данную причину слезостояния и слезотечения с причинами, локализованными в слезном мешке или слезно-носовом канале, позволяет диагностическое промывание слезных путей через второй, непораженный слезный каналец.
Лечение
. Показаны промывания антисептиками, введение растворов антибиотиков или мазей, назначение сульфаниламидов.