Кератотомия – это микрохирургическая операция, которая позволяет восстановить работу зрительного аппарата.
Существует хирургический и лазерный метод воздействия на роговую оболочку глаз. Эти методики достаточно безопасны, длится операция не более 20 минут. Пациенты легко переносят процедуру, быстро восстанавливаются, при соблюдении правил ухода побочные явления отсутствуют. Именно поэтому данный вид хирургического вмешательства пользуется популярностью среди пациентов с глазными болезнями.
Показания к проведению кератотомии
Существует 3 основных показания, при которых выполняется операция:
- миопия (близорукость) – человек хорошо видит вблизи, но плохо вдалеке из-за нарушения рефракции роговицы, когда луч света проецируется не на сетчатке, а перед ней;
- гиперметропия (дальнозоркость) – человек хорошо видит вдалеке, но плохо вблизи, это развивается из-за проекции светового луча за сетчаткой;
- астигматизм – изменение нормальной формы глазного яблока, из-за которого нарушается восприятие формы и размера предметов, патология часто сочетается с миопией или гиперметропией.
Показания к применению определяет врач, также как и вид операции.
Радиальная методика
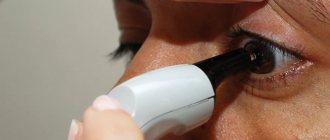
Это микрохирургическая операция, которая выполняется врачом-офтальмологом. Ее суть заключается в следующем: на роговице глаза наносятся радиальные надрезы, которые помогают исправить ее форму.
Радиальная кератотомия глаза выполняется амбулаторно. Ее продолжительность вместе с подготовительным этапом и заключительной обработкой составляет не более 2 часов.
Радиальная кератотомия глаза
Для анестезии при радиальной кератотомии применяется местный наркоз. Уже через несколько часов пациент отпускается из клиники домой.
Отзывы пациентов об этой процедуре в большинстве своем положительные:
- она имеет небольшой процент постоперационных осложнений;
- практически безболезненна даже после прекращения действия анестетика;
- хорошо восстанавливает зрение.
После выполнения операции пациенту прописываются обезболивающие препараты. Первые несколько дней он видит хуже, чем раньше: картинка размыта, очертания предметов нечеткие. Ну уже по истечение 3-4 суток после кератотомии острота зрения возвращается и даже улучшается.
Это происходит быстрее при соблюдении больным всех рекомендаций лечащего врача:
- отсутствие физической нагрузки;
- остерегаться встряски и ударов по голове;
- избегать попадания воды в прооперированный глаз;
- применять корректно все прописанные лекарственные средства.
Полный восстановительный период занимает 2-3 месяца. В этот срок пациент регулярно посещает врача и выполняет все рекомендации. Острота зрения при астигматизме и миопии в этот период может колебаться. Нередки случаи, когда больной хорошо видит в первую половину дня и хуже – во вторую.
Посещение врача
Но по прошествии всего восстановительного периода человек может полностью вернуться к привычному образу жизни после кератотомии. Его зрение существенно улучшается.
Противопоказания
Существуют противопоказания к проведению операции, при которых ее перемещают на определенный срок:
- беременность и лактация;
- возраст до 18 лет, лучше до 25 лет;
- наличие острой стадии инфекционного и вирусного заболевания;
- обострение хронического заболевания.
При следующих состояниях и заболеваниях процедуру нельзя выполнять категорически:
- заболевание иммунной системы, например, ревматоидный артрит, ВИЧ, СПИД, врожденный иммунодефицит, системная красная волчанка;
- истончение роговицы;
- возраст после 50 лет, операция считается нерациональной, так как миопия будет сменяться гиперметропией, зрение стабилизируется.
Противопоказания выявляются с помощью лабораторных и инструментальных тестов.
Противопоказания к проведению операции и возможные осложнения
Как и всякая операция, лазерная коррекция имеет определенные ограничения. Возможность проведения данной операции решается у лиц, имеющих близорукость до –15,0 D, а также дальнозоркость до +4,0 D, астигматизм до ±3,0 D. Отдельно решается вопрос о лазерной коррекции у пациентов с тонкой роговой оболочкой и единственным глазом.
Существенными противопоказаниями являются следующие заболевания:
- тяжелые иммунодефициты различной этиологии;
- коллагенозы;
- системные и аутоиммунные болезни;
- органическое поражение мозга с психическими отклонениями;
- глаукома, катаракта, отслойка сетчатки;
- грубые рубцы роговицы;
- вирусная патология.
В процессе восстановления зрение может быть непостоянным, его острота может колебаться. В некоторых случаях бывает, виноват сам пациент, который в ходе реабилитации не выполнял требования врача. В некоторых случаях может потребоваться повторная операция.
Среди последствий можно отметить:
- длительное и неполное заживление;
- цветные блики перед глазами при взгляде на свет;
- недостаточная либо избыточная коррекция (обычно ликвидируется бесплатно повторной операцией).
Для того чтобы минимизировать риск возникновения осложнений, следует тщательно провести диагностику, выбрать прогрессивную клинику с профессиональными врачами, имеющими стаж работы в этой области. Большое значение имеет осведомленность хирурга о ваших сопутствующих и хронических заболеваниях, которые также могут стать причиной осложнений. Естественно, следует точно выполнять рекомендации врача в период восстановления.
Виды
Выделяют рефракционные и лазерные операции, с помощью которых выполняется коррекция функции зрения. Ее подбирает врач индивидуально для каждого пациента после проведения диагностических тестов. Для этого необходимо сдать лабораторные анализы и исследования с помощью полуавтоматических анализаторов для оценки состояния зрения.
Рефракционная
Перед исследованием пациент должен пройти подготовку. Она включает лабораторные и инструментальные методы исследования. Если противопоказаний нет, пациента допускают к операции. Перед ней необходимо выполнить ряд действий:
- не употреблять пищу за 8 часов до операции;
- заменить ношение контактных линз очками за 2 недели до операции;
- не применять лекарственные средства, о которых не был предупрежден хирург;
- тщательно вымыть волосы и лицо;
- использовать стерильную одежду для входа в операционную.
Данный вид оперативного вмешательства показан при астигматизме сильной степени, миопии и близорукости. После применения анестезирующего средства пациенту делается насечка на роговице. Она осуществляется по кругу. После проведения действия меняется форма роговицы, глазного яблока. Это позволяет улучшить рефракционные способности глаз.
Лазерная
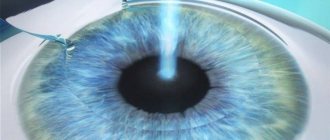
Правила подготовки к процедуре те же, что и при рефракционной кератотомии. После поступления в клиническое учреждение пациента подготавливают, надевают стерильные одежду. Он ложится на кушетку, его глаза фиксируются расширителем. Закапывают анестезирующее средство. Делают надрез на роговице с помощью хирургического скальпеля или лазера. Последний вариант предпочтительнее, так как лоскут получается ровный. С помощью лазера корректируют форму роговицы, устанавливают лоскут на место.
После завершения операции пациента держат в больнице еще несколько часов, чтобы выявить возможные осложнения. Если их нет, человека в этот же день выписывают.
Результаты и обсуждение
При сравнении биомикроскопической картины роговицы было отмечено, что количество радиальных надрезов в 1-й и 2-й группах отличалось незначительно (медианы 12 и 10 соответственно). Сферический эквивалент рефракции в 1-й группе в среднем составил 0 дптр, во 2-й — (+)3,5 дптр.
Выявлено достоверное различие показателей толщины роговицы в центральной зоне: медиана значения во 2-й группе была меньше на 56 мкм (p
<0,05). Этот факт косвенно указывает на возможность исходных отличий биомеханических параметров роговицы в исследуемых группах, в частности — на меньшую исходную жесткость роговицы у пациентов 2-й группы.
Следует отметить, что трактовка результатов оценки биомеханических показателей роговицы с помощью ее двунаправленной апланации после РК затруднена вследствие «атипичности» формы корнеограмм, в основном за счет изменения формы апланационной деформации роговицы в центральной зоне. Поэтому для анализа использовали только те корнеограммы, конфигурация которых была приближена к условно типичной (рис. 1).
Рис. 1. Возможные варианты корнеограмм после РК. 1 — условно типичный; 2 — с дефектом первого пика апланации; 3 — атипичный.
Первый (условно типичный) вариант корнеограмм имел место примерно в половине наблюдений. В такой ситуации достоверность показателей ВГД и биомеханических параметров роговицы можно оценивать как высокую. При других вариантах корнеограмм цифровые результаты исследования следует дополнять визуальным анализом графиков, так как в этих случаях из-за нарушения формы апланационной поверхности роговицы, как правило, происходит завышение показателей роговично-компенсированного и аналогичного тонометрии по Гольдману ВГД. При этом не исключены погрешности измерения и биомеханических показателей.
При гиперметропическом сдвиге после РК значения CRF и CH были меньше на 2,4 и 1,6 мм рт.ст. соответственно по сравнению с аналогичными данными, полученными в группе сравнения (рис. 2).
Рис. 2. Диаграмма, отражающая распределение значений биомеханических показателей в группах исследования (планки погрешностей указывают межквартильный диапазон).
Выявленные изменения биомеханических показателей в совокупности с существенно меньшей (по отношению к аналогичным данным в группе сравнения) толщиной роговицы в центральной зоне позволяют предположить, что гиперметропический сдвиг после РК происходит на фоне снижения устойчивости роговицы (уменьшения жесткости) к воздействию, изменяющему ее форму. Вероятнее всего, этот факт обусловлен исходными особенностями и возрастными изменениями «биомеханики» фиброзной оболочки глаза в целом и роговицы в частности. Дополнительным фактором, влияющим на формирование биомеханического ответа, могут быть миопические изменения склеры.
При тонометрии наиболее стабильные, повторяющиеся результаты были получены с помощью контурного тонометра Pascal — именно эти данные были использованы для анализа. Показатели ВГД в группе с признаками гиперметропического сдвига и в группе сравнения находились в зоне пограничных значений (межквартильный диапазон 17,8÷22,4 и 16,3÷20,6 мм рт.ст. соответственно). На фоне общей тенденции к повышению ВГД (максимальные значения показателей тонометрии 31,6 мм рт.ст. в основной и 27,7 мм рт.ст. в группе сравнения) более выраженные изменения светочувствительности сетчатки и стереопараметров диска зрительного нерва выявлены в группе сравнения (см. таблицу).
Результаты статической периметрии и конфокальной офтальмоскопии
Анализ полученных результатов позволяет сделать вывод о том, что основными условиями для развития прогрессирующей гиперметропии в отдаленные после РК сроки являются: отсутствие «грубого» рубцевания надрезов, снижение жесткости роговицы и повышение уровня ВГД. Снижение жесткости роговицы, по-видимому, происходит в результате взаимодействия трех факторов: исходного, непосредственно хирургического (нанесение надрезов) и возрастного. При этом возникает закономерный вопрос: «В чем причина значительно менее выраженных изменений сетчатки и зрительного нерва на фоне тенденции к повышению ВГД при прогрессирующей гиперметропии после РК относительно группы сравнения?». Считаем возможным высказать предположение, в основе которого лежат представления о жесткости различных компонентов фиброзной оболочки глаза [16]. В условно нормальном глазу структурой, наиболее устойчивой к деформации, является склера, самым же слабым звеном, склонным к пластической деформации, — решетчатая пластинка. Иными словами, уменьшение жесткости отдельных структур фиброзной оболочки происходит в следующей последовательности: склера — роговица — решетчатая пластинка. Эта закономерность может быть нарушена из-за существенного снижения жесткости роговицы в силу комплекса указанных выше причин. В результате нанесения надрезов и их неполноценного рубцевания биомеханически «слабой» структурой фиброзной оболочки становится уже не решетчатая пластинка, а роговица. Под действием повышенного ВГД на роговицу и, возможно, возрастных изменений «биомеханики» со временем происходит ее деформация, которая, по сути, проявляется усилением эффекта РК — «укручением» парацентральной зоны и уплощением центральной, что в результате и приводит к гиперметропическому сдвигу. Одновременно воздействие на решетчатую пластинку в таких глазах уменьшается, что, вероятно, обеспечивает временное замедление развития и прогрессирования глаукомной оптической нейропатии.
Реабилитация и восстановление
После хирургического вмешательства реабилитация продолжительна. Для лазерного лечения это время значительно сокращается. Пациенту необходимо соблюдать следующие правила:
- носить солнцезащитные очки на улице;
- применять медикаменты, назначенные врачом;
- не посещать сауну, баню, запрещается купаться в горячей воде;
- нельзя загорать под открытым солнцем в течение 1 месяца;
- запрещается трогать глаза руками, делать макияж;
- рекомендуется полностью избегать ситуаций, когда возможно получить травму глаз;
- рекомендуется снизить количество времени, проведенного за телевизором, компьютером, чтением книг.
После прохождения операции рекомендуется трижды посещать врача в назначенное им время. Если осложнений не образовалось, реабилитационный период после хирургического вмешательства длится в течение 2 месяцев. Если была лазерная процедура, срок сокращается до 2 недель.
Уход после кератотомии
- После процедуры больному накладывают специальную повязку на глаз либо предлагают использовать линзу.
- Для уменьшения болевого синдрома врач прописывает анальгетик.
- Пациенту рекомендуется посетить офтальмолога на следующий день после операции. Врач оценит, как проходит процесс заживления и пропишет противовоспалительные капли.
Кератотомия не дает мгновенных результатов. Зрение прооперированного восстанавливается постепенно. В течение нескольких дней (иногда недель) после операции зрительное восприятие может быть нечетким. Это нормально. В это время пациенту желательно отказаться от управления транспортным средством. От двух месяцев до года может наблюдаться изменение четкости зрения в течение суток. Например, вечером оно может быть хуже, чем утром.
При желании можете посмотреть видео операции радиальной кератотомии:
Осложнения
В результате прохождения оперативного вмешательства и лазерной процедуры могут развиваться следующие осложнения:
- наружные и внутренние кровоизлияния (незначительные дефекты рассасываются, но могут появиться и серьезные кровоизлияния);
- временное или постоянное снижение остроты зрения;
- появление перед глазами и посторонних объектов, которые могут самостоятельно устраниться или остаться навсегда (мушки, точки, молнии, эффект гало);
- изменение формы глазного яблока, которая приведет к развитию серьезного астигматизма;
- отслоение сетчатки;
- нарушение питания глазного яблока через сосуды;
- смещение роговичного лоскута;
- снижение цветовосприятия;
- частичное или полное отсутствие зрения в сумерках и полной темноте.
Чтобы не развилось осложнений, пациенту необходимо придерживаться правил, назначенных врачом, правильно соблюдать реабилитационный период.
Результат лечения и побочные эффекты
Рефракционная хирургия — достаточно эффективный метод, особенно в лечении близорукости легкой или умеренной степени. Но, принимая решения о проведении хирургического вмешательства, нужно понимать:
- результат может отличаться на несколько диоптрий от запланированного;
- в некоторых случаях кератотомия корректирует близорукость, но не до конца устраняет ее или становится причиной легкой дальнозоркости;
- врачу сложно рассчитать отсроченный итог манипуляции, со временем результаты могут измениться;
- известны клинические случаи, когда после проведения процедуры зрение пациента полностью восстанавливалось, но через 5-8 лет вновь наступало ухудшение.
Среди тяжелых побочных эффектов выделяют гиперметропический сдвиг. Это такое послеоперационное состояние, когда в течение примерно десяти лет после вмешательства у пациента развивается дальнозоркость.
Как проходит операция
Операция (кератотомия) проводится в несколько этапов:
- Пациент садится в кресло, фиксирует голову.
- Хирург наносит местный анестетик. Общий наркоз не нужен.
- Устанавливается расширитель для век.
- Врач проводит манипуляции. Работа с одним глазом занимает около 5-10 минут.
- Специалист закапывает антибиотик.
- Иногда накладывается специальная лечебная линза, которая остаётся на поверхности глаза в течение трёх-пяти дней, потом удаляется врачом.
- Пациент находится в клинике под наблюдением в течение двух-трёх часов, потом отправляется домой.
Кератотомия на оба глаза длится около часа.
Лазерная процедура
Это самый новый способ проведения процедуры. Операция кератотомия в этом случае выполняется с помощью специального лазера, который менее травматичен для органа зрения, чем скальпель хирурга.
Лазерная кератотомия также корректирует астигматизм, миопию и другие нарушения, связанные с преломляющей способностью глаза. Он разрешена лицам старше 18 лет. С осторожностью выполняется пациентам старше 45 лет.
Лазерная процедура
Вся продолжительность операции составляет 20 минут. Выполняется она под местной анестезией.
Суть операции
Рефракционный метод кератотомии (радиальной или лазерной) является операцией, направленной на осуществление коррекции зрения. Данная методика заключается в формировании несквозных надрезов на роговой передней оболочке глаза. После такого надрезания на микронном уровне запускается процесс рубцевания. В итоге после восстановления тканей роговица обретает естественную форму, благодаря чему лучи фокусируются непосредственно на сетчатке, а потом поступают в природную человеческую линзу – хрусталик.
Метод кератотомии используется для выравнивания роговицы глаза посредством создания неглубоких радиальных разрезов, которые по расположению напоминают колесо со спицами. Надрезы, в зависимости от типа операции (радиальный или лазерный), создаются либо специальным тончайшим скальпелем, либо лазерным лучом. Рефракционный метод коррекции позволяет заметно улучшать состояние роговицы, а также добиваться высоких результатов в повышении остроты зрения – до нескольких диоптрий. В большинстве случаев зрительные функции восстанавливаются на 100%.
Полезная информация! В офтальмологической хирургии есть ещё одна операция – кератэктомия. Но рефракционный хирургический метод кератотомии – это другое. При кератэктомии специальной лазерной эксимерной установкой осуществляется абляция первого слоя роговицы. Это значит, что поверхностная часть оболочки полностью испаряется и удаляется, что также приводит к рефракционной коррекции. Кривизна роговой оболочки меняется, и она обретает физиологически правильную сферическую форму.
Где делают кератотомию
Кератотомия лазерной или радиальной методикой проводится во многих офтальмологических центрах. Но важно, чтобы клиника имела лицензию, квалифицированный персонал и специализированное оборудование.
Наша клиника оказывает помощь пациентам с разными нарушениями зрения. Тут работают опытные и высококвалифицированные специалисты. Если у вас есть проблемы, рекомендуем обратиться в нам прямо сейчас, чтобы в скором времени отлично видеть обоими глазами. Для записи также можно просто добавить новую заявку или позвонить в офис.
Рефракционная кератотомия, проводимая лазерной или радиальной методикой, позволяет взглянуть на мир по-новому, увидеть его обоими глазами без искажения и максимально чётко. Если вам показана такая операция, обязательно обратитесь в клинику.