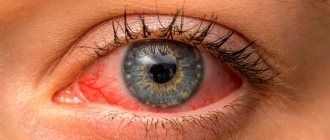
Причины
Причиной образования болезни у новорожденных выступает:
- несвоевременный разрыв защитной пленки;
- врожденные аномалии, препятствующие оттоку слез;
- атрезия носослезного участка;
- позднее рассасывание желатинозного образования;
- присутствие плотной пробки в дистальной области носослезного канала.
У пациентов взрослой категории к провоцирующим факторам относят:
- интенсивное сужение протока выводящего слезы;
- инфекционные возбудители вирусного или бактериального характера;
- отечность века, которая перекрывает проток;
- травмы костей в области носовой полости или орбиты зрительного аппарата;
- уменьшение функциональности протока из-за повреждения целостности органа;
- попадание в проток для выведения слез чужеродных частиц;
- хронический ринит;
- полипозные образования в полости носа.
Появление застойных участков в слезном канале приводит к накоплению бактериальной патологической микрофлоры. Вследствие обильного размножения патогенных возбудителей наблюдается образование воспалительных участков и гнойных выделений.
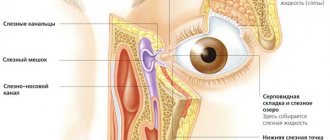
Причины воспаления слезного мешка глаза, где находится
В целом делят дакриоцистит на два типа – острый и хронический. При хроническом возможно периодическое обострение состояния, сменяющееся периодами восстановления здоровья тканей мешка и канальцев. Острое состояние вырабатывается чаще всего из-за нарушения естественного оттока слезного секрета.
Такой фактор может иметь место, если отекла и воспалилась слизистая носовых ходов, которая и давит на носослезный канал. В результате секрет скапливается в мешке и возникают условия для инфицирования тканей. Со временем слезное содержимое формирует очаги воспаления и может появиться гной в глазах.
Если адекватная схема лечения не применяется, то гнойное содержимое постоянно накапливается и увеличивается в объеме, из-за чего воспаление перетекает уже на соседние ткани, а в ряде случаев – на кровеносные сосуды.
Такое осложнение грозит сепсисом и несет опасность не только для здоровья, но и для жизни в целом. Гнойный секрет может прорываться наружу через кожные покровы. После выраженного воспалительного процесса внутри слезного мешка начинают формироваться свищи и спайки. Таким образом глазная болезнь способна вновь развиться даже после полного выздоровления. Так и формируется хроническая форма заболевания.
У детей данная патология может вызываться не только отечностью слизистых носа, но и просто аномальным строением системы слезоотведения. Это наиболее частое заболевание офтальмологического профиля у новорожденных. Лечение рекомендуют проводить до 6 месяцев, пока секрет в воспаленном слезном мешке не переродился в рубцовую ткань.
На видео – почему возникает заболевание:
В целом же выделяют следующие причины развития патологии как у взрослых, так и у детей:
- Воспалительные заболевания инфекционного типа носоглотки;
- Травмы глаза и лицевой кости;
- Аномальное строение лицевой кости или системы слезоотведения;
- Эктродактилия, расщепление губы-неба, эктодермальная дисплазия;
- Лор-патологии;
- Неонатальная инфекция у новорожденных.
Это не все причины, так как патологий и факторов риска достаточно много. Но из-за заболеваний лор-органов (не только бактериально-вирусных, но и онкологии, аномального строения и так далее) дакриоцистит развивается гораздо чаще, чем из-за инфекционного поражения слезных канальцев и мешка.
Узнайте, почему возникает непроходимость слезного канала у новорожденных в данном материале.
Группа риска
Предрасполагающими первопричинами к прогрессированию дакриоцистита у больного выступает наличие факторов:
- снижение иммунологической реакции;
- профессиональные обязанности, приносящие вред зрительному аппарату;
- резкие скачки температурного режима;
- сахарный диабет;
- особы, контактирующие с агрессивными химическими компонентами.
К группе риска принадлежат люди с наличием патологических состояний описанных выше.
Классификация
Выделяют основные формы патологии:
- Врожденная. Возникает с момента рождения.
- Приобретенная. Возникает на фоне поражения патологической микрофлорой.
Разделяют несколько видов приобретенной формы:
- паразитический;
- бактериологический;
- травматический;
- вирусный;
- аллергический;
- хламидийный.
В зависимости от типа протекания патология характеризуется:
- Острым течением. Развивается как самостоятельная болезнь или на фоне хронического течения заболевания. Характеризуется гнойными воспалениями стенок протока, отвечающего за выведение слез. Возможно образование острого воспаления с гнойными образованиями в зоне слезного мешка.
- Хроническое течение патологии. К такому протеканию принадлежат формы болезни: эмпиема, стенозирующий тип, гнойное воспаление слезного мешка, эктатический катаральный тип.
Болезнь у новорожденных протекает в нескольких видах:
- простой;
- эктатический катаральный;
- гнойный;
- флегмонозный.
Дакриоаденит.
Если воспаляется непосредственно железа, выделяющая жидкость, такое заболевание называют дакриаденитом. Он может быть острым и хроническим, односторонним и двусторонним. Характерным симптомом заболевания является отек, покраснение и опущение верхнего века, которые сопровождаются сильной болью. Причиной воспаления слезной железы часто становится так называемая «свинка», реже — другая инфекционная болезнь (грипп, скарлатина, пневмония). Хроническая форма болезни может развиваться на фоне туберкулеза или патологий крови.
Симптомы
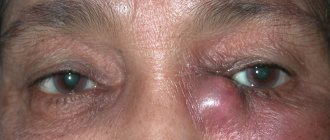
К основной симптоматике дакриоцистита принадлежат:
- поражение полулунной складки;
- интенсивное выделение слез;
- выделение эпителиальной ткани желтого оттенка;
- отечность мешка предназначенного для слез;
- болевой синдром в зоне внутренних углов органов зрения;
- активный приток кровяных телец к местам поражения;
- интенсивная гиперемия конъюнктивы;
- эпидермис вокруг органов зрения обретает синюшность;
- боль головы;
- повышение температурного показателя;
- лихорадка.
При остром протекании возможно образование абсцесса, что необходимо контролировать при развитии патологии. Флегмона характеризуется симптоматикой:
- отечностью;
- болевым синдромом;
- гнойными выделениями;
- воспалением ресничного ободка;
- конъюнктивитом.
Симптомы дакриоцистита
Воспаление слезного мешка, которое сопровождается закупоркой слезных путей, может протекать в острой или хронической форме. Особенности клинической картины зависят от патогенеза заболевания и характера его течения. Причины дакриоцистита у взрослых и детей немногочисленны – как правило, это травмы или инфекционные заболевания.
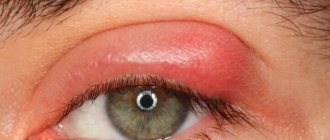
Хронический дакриоцистит сопровождается рядом следующих признаков:
- Припухлость в области слезного мешочка;
- Болезненность в области слезно-носового канала. Болевой синдром может усиливаться при переохлаждении или надавливании;
- Обильное слезотечение;
- Образование гнойного экссудата. Характерно выделение гноя через слезные точки даже при незначительном надавливании на внутренний угол глазной щели;
- Отечность. Если заболевание в хронической форме протекает длительно, возможно появление сильной отечности тканей век;
- Растяжение слезного мешочка. Определить этот признак просто – кожные покровы над мешком приобретают синеватый оттенок, становятся истонченными, возможно просвечивание капилляров.
Отсутствие лечения при хроническом дакриоцистите может привести к ряду осложнений, в числе которых присоединение инфекции бактериальной или вирусной этиологии.
Острый дакриоцистит характеризуется более выраженной клинической картиной. Его симптомы:
- Смыкание щели глаза. Наиболее распространенный при острой форме заболевания симптом – сужение глазной щели вплоть до полного смыкания; также появляется ощущение болезненности и стянутости;
- Выраженная отечность век, полости носа, щек;
- Покраснение кожных покровов вокруг глаз;
- Припухлость в области слезного протока;
- Признаки общей интоксикации организма. Симптомы острого дакриоцистита глаза включают ухудшение самочувствия, повышение температуры тела, возможно появление тошноты, слабости;
- Покраснение конъюнктивы глазного яблока.
При остром дакриоцистите высока вероятность рецидива и развития осложнений. Одним из самых грозных осложнений может гнойное воспаление. Как правило, это происходит при неправильном лечении или полном его отсутствии. После самопроизвольного вскрытия абсцесса возможно формирование внешних или внутренних фистул – отверстий, из которых появляется гнойное содержимое.
Также к числу самых серьезных осложнений дакриоцистита относится образование флегмоны мягких тканей лица. Флегмона, в отличие от абсцесса, не имеет четких границ.
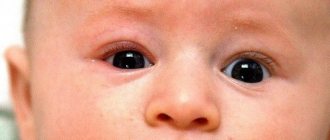
Врачи выделяют еще одну форму дакриоцистита – дакриоцистит новорожденных. Это воспаление, развивающееся в результате нарушения проходимости носослезных протоков глаза. Развитие данной формы у детей происходит в результате незначительных аномалий внутриутробного развития.
Воспаление слезного мешка у детей раннего возраста сопровождается рядом характерных клинических признаков. В их числе выделение гноя при надавливании на слезный мешок, обильное слезотечение, покраснение тканей в области поражения. Ввиду появления болезненности, ребенок ведет себя беспокойно, капризничает, имеет плохой аппетит и нарушенный сон. Лечебная тактика дакриоцистита у новорожденных, помимо применения лекарственных препаратов, обязательно включает массаж этой области.
Диагностика
Диагностируется патология на основе полученной информации при процедурах:
- Пальпация отечного участка. Осматривается мешок, предназначенный для выведения слез. Определяется наличие гнойных выделений или повышенной чувствительности глаз.
- Зондирование слезных каналов. Введенный раствор должен выходить через протоки при этом, не попадая в носовую полость.
- Флюоресцеиновая инстилляционная проба. На основе проведенной манипуляции определяется наличие повреждений на роговице.
- Биомикроскопия глаз. Осуществляется осмотр протоков при особенно увеличенных размерах.
- Цветовая проба Веста. Ватный тампон вводится в полость носа. После этого в органы зрения добавляется коллоидный раствор. Через непродолжительное время достается тампон, на котором виднеются следы раствора. При затруднениях в проходимости слезных каналов тампон окрашивается через 8 или 10 минут. При наличии мест закупорки канала тампон остается чистым.
- Щелевая лампа. Проводится изучение поражения каналов выводящих слезы с помощью контрастного рентгена.
- Посев на патологическую микрофлору.
- Риноскопия.
После проведения диагностических мероприятий проводится постановка диагноза, при наличии показаний назначается дополнительное посещение специалистов.
Лечение
Устранение болезни зависит от степени протекания и причин, спровоцировавших патологию. Терапия направлена на уменьшение засора протока и снятие воспалительной реакции. Для устранения заболевания у новорожденного проводится:
- массаж носослезной протоки;
- промывания органов зрения фурацилином;
- использование антибактериальных капель;
- промывание зрительного аппарата отварами трав.
При неэффективности проведения манипуляций консервативного лечения назначается хирургическая раскупорка слезного канала. Основными методиками для излечения дакриоцистита у пациентов взрослой категории выступают:
Антибактериальное лечение
Для устранения осложнений вследствие поражения патологической микрофлорой необходимо провести антибактериальную терапию, так как наличие инфекционного возбудителя может привести к заражению головного мозга или гнойному энцефалиту. Назначаются медикаменты на базе пенициллинов, аминогликозидов или цефалоспоринов.
Бужирование
При помощи физического воздействия устраняется участок непроходимости. Для проведения манипуляции применяется буж, а именно жесткий зонд.
Вскрытие абсцесса
При образовании нагноения его прогревают с помощью УВЧ-терапии. Дополнительно назначается комплекс витаминов и минеральных соединений. После вскрытия на участок образования устанавливают дренаж и обрабатывают антисептическими компонентами:
- фурацилин;
- диоксид;
- перекись водорода.
Возможно назначение дополнительных антибактериальных компонентов на базе:
- левомицетина;
- гентамицина;
- сульфацил натрия;
- мирамистина;
- тетрациклиновый препарат;
- эритромициновое средство.
Баллонная дакриоцитопластика
Проводится манипуляция пациентам детской категории от первого года. Через глазной уголок слезно-носового прохода вводят тонкий проводок с баллоном, который наполнен жидкостью. При достижении места закупорки расширяется проток и устраняется пробка. Манипуляция проводится под наркозом местного действия. После процедуры необходимо пройти курс антибиотиков для предотвращения вторичного патологического заражения.
Экстирпация слезного мешка
Прибегают к удалению редко и только при присутствии у больного сильной деформации слезного мешка. Из-за повреждения целостности протоков для отвода слез наблюдается пожизненное слезотечение.
Эндоскопическая дакриоцисториностомия
Дакриоцисториностомия принадлежит к малоинвазивной хирургической манипуляции, которая проводится исключительно взрослой категории пациентов. При процедуре применяется анестезия. Во время манипуляции в слезный канал вводят эндоскоп, на котором установлена камера. С помощью оборудования проводят разрез в области закупоривания. После проведения процедуры реабилитация составляет от 6 до 8 дней. Вследствие вмешательства не остается шрамов и следов на коже.
Патологии слезопродуцирующих органов
- Аномалии развития
- Воспалительные заболевания слезной железы
- Новообразования слёзной железы
- Травмы
- Гиперфункция слезных желез
- Гипофункция слезной железы
Патология слезопродуцирующих органов может быть представлена аномалиями развития, воспалительными процессами, опухолями, атрофиями и дегенерациями, а также посттравматическими изменениями.
Аномалии развития
Врожденные аномалии слезной железы проявляются в ее отсутствии, недостаточном развитии и гипофункции и алакримии, а также опущении — птозе или гипертрофии с гиперфункцией.
В случае отсутствия или недостаточного развития слезной железы глаз становится уязвимым для множества внешних воздействий, влекущих за собой грубые и подчас необратимые изменения в переднем отделе глазного яблока — ксероз, и потерю зрения.
Лечение состоит в проведении реконструктивных операций, заключающихся в пересадке в наружный отдел конъюнктивального мешка протока (ductus parotideus, стенонов проток) околоушной железы. Благодаря большому сходству физико-химического состава секрета слезных и слюнных желез последняя обеспечивает сравнительно удовлетворительное состояние глаза. И наоборот, при гиперсекреции слезной железы, вызывающей постоянное и мучительное слезотечение, проводят мероприятия, направленные на уменьшение продукции слезы назначают склерозирующую терапию (электрокоагуляция, инъекции спирта, хинин-уретана, кипящего новокаина и др.), удаление пальпебральной, а иногда и глазничной части железы или субконъюнктивальную перерезку ее выводных протоков.
При птозе (опущении слезной железы) и нарушении ее функции также показано оперативное лечение — подшивание слезной железы к надкостнице в области наружной части брови.
Воспалительные заболевания слезной железы
Воспаление слезной железы — дакриоаденит (dacryoadenitis) может иметь как острое, так и хроническое течение. Острый дакриоаденит (dacryoadenitis acuta) возникает преимущественно вследствие эндогенного инфицирования (корь, скарлатина, паротит, брюшной тиф, ревматизм, ангина, грипп и др.).
Процесс чаще односторонний, однако встречается и двустороннее поражение слезной железы, в особенности при паротите, пневмонии или тифе. Двустороннее заболевание чаще бывает также во время эпидемических вспышек детских инфекций.
Дакриоаденит характеризуется припуханием, покраснением и болезненностью слезной железы. Появляется головная боль, разбитость, потеря сна и аппетита, повышается температура. Веко приобретает характерную S -образную форму, вытянутую по горизонтали. В течение 2-3 дней с начала заболевания происходит дальнейшее увеличение как пальпебральной, так и глазничной части слезной железы, что ведет к увеличению отечности и гиперемии века, хемозу, а также к смещению глаза книзу и кнутри. Появляется диплопия. Пальпация области железы очень болезненная. Выворот века и осмотр возможны только под наркозом. При исследовании определяется гиперемированная, инфильтрированная, отечная, плотная и увеличенная пальпебральная часть железы. В процесс могут вовлекаться регионарные (предушные) лимфатические узлы и тогда отечность распространяется на всю височную половину лица, глазная щель полностью закрывается, отмечается обильное слезотечение. Бурное течение болезни на фоне ослабленной сопротивляемости организма после перенесенной инфекции ведет к абсцессу или к еще более тяжелому осложнению — флегмоне, которая захватывает и ретробульбарное пространство. Однако чаще болезнь течет доброкачественно и инфильтрат в течение 10-15 дней подвергается обратному развитию.
Лечение направлено на борьбу с общим заболеванием. При остром процессе показаны антибиотики. Местно — физиотерапия (сухое тепло, ультрафиолетовое облучение, электрофорез, йод и др.), промывания конъюнктивального мешка подогретыми растворами антисептиков (фурацилин 1:5000, перманганат калия 1:5000 и др.), мази с сульфаниламидами и антибиотиками (10% сульфацил-натриевая мазь, 1% линимент синтомицина и др.). При нагноении производят трансконъюнктивальную, инцизию с последующим дренированием и наложением гипертонических повязок, инъекции новокаина с антибиотиками.
Новообразования слёзной железы
В группу первичных опухолей слезной железы входят эпителиальные опухоли и лимфомы. Доброкачественные и злокачественные эпителиальные опухоли слезной железы встречаются с одинаковой частотой.
Доброкачественная опухоль глазницы — полиморфная аденома.
Злокачественные опухоли представлены
- аденокистозным раком
- аденокарциномой;
- изредка встречаются мукоэпидермоидный и
- плоскоклеточный рак.
В большинстве случаев опухоли возникают в глазничной части железы; к моменту выявления они достигают больших размеров, но не влияют на функцию слезной железы.
Полиморфная аденома безболезненна, растет более 1 года. Она смещает кость, не прорастая ее. Злокачественные опухоли растут быстрее (от 6 до 12 мес), часто болезненны (примерно в 40% случаев), при КТ можно заметить инфильтрацию костей с неровными или зазубренными краями, кальцификаты (их находят и при хористомах, дермоидных и имплантационных кистах, плазмоцитоме, лимфоме).
Полиморфная аденома обычно возникает в 17-77 лет (в среднем — в 39 лет), мужчины болеют вдвое чаще. Она четко очерчена, бугриста, имеет ложную капсулу, пронизанную выростами опухоли. Рецидивы наблюдаются очень часто, иногда со злокачественным перерождением опухоли; их причиной могут быть инцизионная биопсия, разрыв ложной капсулы, неполное удаление. Поэтому обнаруженную опухоль удаляют сразу, без предварительной биопсии. Полиморфная аденома может подвергнуться злокачественному перерождению (у мужчин вдвое чаще, в среднем в 50 лет): обычно в низкодифференцированную аденокарциному (втрое чаще у мужчин), в аденокистозный рак (вдвое чаще у женщин) или в плоскоклеточный рак. Иногда в этих участках возникает саркома, которая быстро растет, сопровождаясь болью и разрушением кости.
Требуется радикальное удаление. Прогноз неблагоприятный; частота рецидивов составляет 70%, часто они возникают через 10 лет и более. При аутопсии у 50% больных обнаруживают прорастание опухоли в полость черепа, а у 30% — отдаленные метастазы.
Аденокистозный рак одинаково часто встречается у мужчин и женщин и может возникать в любом возрасте; пики заболеваемости приходятся на второе и четвертое десятилетия жизни. Образование вырастает менее чем за год, сопровождаясь болью (9-40%), птозом, диплопией, парестезией, инфильтрацией и разрушением кости. На момент постановки диагноза часто обнаруживают прорастание опухоли по ходу глазных нервов и сосудов в пещеристый синус, поэтому удалить ее уже невозможно. Со временем возникают отдаленные метастазы.
Прогноз неблагоприятный, хотя некоторые больные даже без лечения живут довольно долго.
Аденокарцинома может возникать из неизмененного эпителия (7%) или из полиморфной аденомы. Она развивается в более позднем возрасте, чем аденокистозный рак (в 40- 60 лет). Мукоэпидермоидный рак редко возникает в слезной железе, развивается из эпителия слезных протоков. Плоскоклеточный рак — очень редкая первичная опухоль слезной железы.
Травмы
Повреждения слезной железы возникают обычно при травмах глазницы или верхнего века. Оперативное вмешательство — удаление железы — необходимо лишь при значительных ее разрушениях.
Контузии тяжелой степени могут сопровождаться надрывами век, сквозными и несквозными, вплоть до полного отрыва века у наружного или внутреннего угла глаза. Особенно опасны отрывы век у внутреннего угла глаза, в результате чего страдают слезные пути (разрывы слезных канальцев) и слезная железа.
Лечение. Такие повреждения требуют безотлагательной первичной хирургической обработки. Хирургическое лечение заключается в удалении загрязнений и инородных тел в ране с последующим восстановлением проходимости слезных путей. При сквозных ранениях век с повреждением хрящевой части швы накладывают раздельно на хрящевую и кожно-мышечную части, послойно восстанавливая целостность всех слоев.
Гиперфункция слезных желез
Проявляется слезотечением при нормальном состоянии слезоотводящего аппарата вследствие различных рефлекторных раздражений.
Повышенное слезоотделение (слезотечение, или эпифора) может быть вызвано ярким светом, ветром, холодом и т. д. (например, раздражение слизистой оболочки носа, конъюнктивы), но может быть вызвано и воспалительной реакцией самой железы. При постоянном слезотечении необходим осмотр отоларинголога для выявления и лечения специфической патологии носа и его придаточных пазух. Если слезотечение стойкое и не поддается консервативному лечению, то иногда проводят инъекции спирта в слезную железу, электрокоагуляцию или частичную аденотомию, блокаду крылонебного узла.
Гипофункция слезной железы
Синдром Тегрена является заболеванием с более тяжелыми последствиями. Относится к коллагенозам. Характеризуется гипофункцией слезных и потовых желез. Чаще встречается у женщин в климактерическом возрасте, протекает с обострениями и ремиссиями. Клинически проявляется как сухой кератоконъюнктивит. Патология обычно билатеральная. Больных беспокоит зуд, ощущение инородного тела в глазу, светобоязнь, сухость в глотке. Конъюнктива век гиперемирована, с сосочковой гипертрофией и тягучим «нитчатым» секретом. Роговица в нижнем отделе матовая, шершавая.
Лечениедолжно быть комплексным у врача-ревматолога и окулиста. Используются в основном кортикостероиды и цитостатики. Местное лечение сухого кератоконъюнктивита — кортикостероиды, гель «Актовегина», заменители слезы — 0,25%-ный лизоцим, капли «Витасик», «Гелевые слезы» (США). Предложена блокировка слезных канальцев для удержания слезы в конъюнктивальной полости с помощью пробок Геррика и т. д.
Осложнения
Болезнь характеризуется образованием и прогрессированием возможных осложнений:
- дополнительным поражением патологической микрофлорой слизистой оболочки глаз;
- воспаление оболочек мозга;
- кератит;
- образование мест поражения роговицы;
- развитие бельма;
- образование тромбов орбитальных вен;
- эндофтальмит;
- прогрессирование сепсиса;
- конъюнктивит;
- тромбозные состояния кавернозного синуса;
- образование язвенных областей на роговице;
- блефарит;
- флегмона орбиты;
Полезное видео
Дакриоцистит хорошо поддается лечению и только в запущенном варианте необходимо проведение хирургического вмешательства. Патология всегда развивается с интенсивной симптоматикой, что сигнализирует о необходимости посещения офтальмолога. К удалению слезного мешка прибегают только в случае его сильного повреждения. Для новорожденных заболевание рекомендуется лечить с помощью специальных массажей и промываний.
Рейтинг автора
Автор статьи
Александрова О.М.
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибалльной шкале! (
1 оценок, среднее: 5,00 из 5)
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Лечение дакриоцистита
Лечение дакриоцистита у взрослых и детей включает три основных направления, в числе которых:
- Медикаментозная терапия;
- Хирургическое вмешательство;
- Физиотерапия.
Лечебная тактика подбирается индивидуально в каждом конкретном случае. Какие способы будут наиболее эффективными, определяет только специалист. Самолечение может привести к осложнениям.
Физиотерапевтические процедуры используют для ускорения процесса реабилитации после разрешения основных симптомов болезни.
Оперативное вмешательство является одним из вариантов лечения, и включает проведение дакриоцисториностомии. Этот способ подразумевает формирование нового протока, соединяющего носовую полость и слезный мешок. При проведении хирургического вмешательства применяют эндоскопическое оборудование. Такой подход позволяет исключить появление следов операции на лице. При процедуре применяют как местный, так и общий наркоз. Операция редко провоцирует осложнения. Специалисты называют это метод максимально щадящим.
Реабилитационный период после хирургического вмешательства занимает от недели до месяца. В послеоперационном периоде назначается местная терапия (мази, капли для глаз, массаж). При выраженном болевом синдроме врач может назначить обезболивающие препараты.
Чтобы вылечить дакриоцистит у взрослых, используются лекарственные препараты различного действия. Медикаменты применяют как после проведения оперативного вмешательства, так и в период подготовки к хирургическим манипуляциям. В зависимости от особенностей течения болезни, больному могут быть назначены:
- Антибиотики (капли, мази) широкого спектра действия;
- Антисептики и антимикробные препараты (также в виде капель);
- Нестероидные противовоспалительные препараты (обладают местным обезболивающим и противовоспалительным действием, назначаются совместно с антибиотиками).
Терапия дакриоцистита у новорожденных подразумевает иной подход. На первоначальном этапе требуется делать ребенку регулярный массаж. Область проекции слезного мешка на коже надо массировать пальцами, совершая легкие толчкообразные движения.
Направление движений – от носа к внутреннему углу глаза, снизу вверх. Делать массаж следует несколько раз в день. Если массаж проводится правильно, то из нижней слезной точки может выделяться небольшое количество гноя. После окончания процедуры рекомендуется закапать капли, назначенные врачом.
Если массажные техники не принесли ожидаемого результата, необходимо начать промывание слезного канала. Дакриоцистит у новорожденных чаще лечится именно таким образом. Важно также узнать, почему массаж не позволил получить положительного эффекта, так как в ряде случаев это происходит по причине неправильного проведения. Чтобы исключить ошибки, массажные движения родителям должен показать врач-офтальмолог.
Промывание слезного канала представляет собой процедуру, во время которой в проток вводится зонд с дезинфицирующим раствором. Манипуляция относительно безболезненна и проводится под местной анестезией.