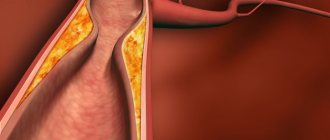
Гемофтальм – состояние, при котором в стекловидное тело глаза попадает кровь. Витреум или стекловидное тело на 99% состоит из воды. Оставшийся процент включает коллаген, гиалуроновую кислоту, ионы и белки. Более 80% глазного яблока, а именно 4 мл, составляет витреум. Благодаря ему глаз сохраняют форму, а на сетчатку попадает свет.
Что такое гемофтальм
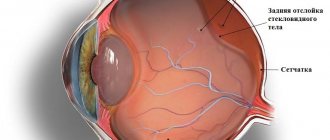
Впереди и сзади стекловидного тела имеются гиалоидные мембраны. Сзади и сбоку витреум ограничен мембраной сетчатки, спереди и сбоку – эпителием цилиарного тела. Спереди структура соприкасается с цинновыми связками и капсулой хрусталика. Из-за такого тесного анатомического и функционального взаимодействия, от состояния стекловидного тела во многом зависит здоровье сетчатки. Витреум прочно крепится к сетчатке по зубчатой линии и вокруг зрительного нерва, где фиксация может ослабевать при старении организма, провоцируя заднюю отслойку стекловидного тела.
Виды гемофтальма:
- Частичный. Гемофтальм занимает треть объема стекловидного тела. Возникает после легких трав глазного яблока, на фоне диабетической ретинопатии, атеросклероза, артериальной гипертензии, дистрофии сетчатки и сосудистых патологий.
- Субтотальный (от 1/3 до ¾) и тотальный (больше 3/4 объема). Развиваются вследствие тяжелого травмирования глазного яблока (проникающего или непроникающего).
Гемофтальм вызывает структурные изменения в стекловидном теле, которые могут был опасны для зрения. Вместе с кровью в витреум попадают эритроциты. Постепенно они начинают разрушаться, выделяя гемоглобин, который оседает в виде зерен. В стекловидном теле оболочка гемоглобина растворяется, вещество превращается в гемосидерин, который оказывает негативное воздействие на сетчатку глаза.
Гемофтальм
Описание
Кровоизлияние в стекловидное тело
(гемофтальм) — проявление других заболеваний, может быть вызвано разрывом нормальных кровеносных сосудов, кровотечением из поражённых сосудов сетчатки, кровотечением из аномальных новообразованных сосудов или распространением кровоизлияния в стекловидное тело через сетчатку из других источников. У пожилых кровоизлияние в стекловидное тело обычно происходит спонтанно и лишь изредка может быть результатом травмы.
МКБ-10:
H43.1 Кровоизлияние в стекловидное тело.
Аббревиатуры:
СТ — стекловидное тело, ЦВС — центральная вена сетчатки, ЗОС — задняя отслойка стекловидного тела.
Эпидемиология.
Частота интравитреальных кровоизлияний в общей популяции составляет 7 случаев на 100 тыс. населения в год.
Профилактика
? Профилактика зависит от заболевания, лежащего в основе патологии. Некоторые состояния, например ЗОС (в том числе геморрагическую ЗОС, которая является самой распространённой причиной спонтанного кровоизлияния в СТ), предотвратить невозможно. В других случаях (например, при окклюзии вен сетчатки) необходимо профилактировать развитие аналогичной ситуации на другом глазу
, а также проводить общее лечение для профилактики развития инсульта или инфаркта миокарда.
? Это включает лечение артериальной гипертензии и гиперхолестеринемии
, а также повышенного ВГД (при его повышении). Лечение артериальной гипертензии также уменьшает риск инфаркта миокарда и инсульта, частота которых у пациентов, перенёсших тромбоз ретинальных вен, выше, чем в популяции. Кроме того, показано, что назначение дезагрегантов (ацетилсалициловой кислоты и дипиридамола) уменьшает риск рецидива тромбоза вен сетчатки на пострадавшем глазе и риск тромбоза вен сетчатки на втором глазу пациента.
? Тщательный контроль сахара крови и уменьшение АД
у диабетиков уменьшают риск развития микроваскулярных поражений, включая диабетическую ретинопатию и соответственно частоту интравитреальных кровоизлияний.
? Раннее лечение тяжёлой препролиферативной или ранней пролиферативной ретинопатии аргоновой лазеркоагуляцией
может предотвратить развитие новообразованных сосудов. Более того, данное лечение, по-видимому, ускоряет естественный ход ЗОС, уменьшая вероятность тракции неоваскулярных ветвей — основной причины интравитреальных кровоизлияний. Есть мнение, что с этой точки зрения в лечении диабетической ретинопатии эффективна ранняя витрэктомия, так как она позволяет убрать СТ с задней гиалоидной мембраной — основой, по которой распространяются ветви новообразованных сосудов, и источник тракции этих сосудов.
Скрининг.
Следует заподозрить кровоизлияние в СТ и провести обследование органа зрения у больных с жалобами на появление плавающего красного или чёрного пятна (или пятен), «летающих мушек» перед глазами, облаковидных или паутинообразных теней в поле зрения, а также на резкое снижение зрения.
Классификация
Интравитреальные кровоизлияния подразделяют по объёму, локализации и стадиям развития заболевания.
? По объёму
: частичный, субтотальный и тотальный гемофтальм.
? По локализации кровоизлияния
? Ретролентальная. Между передней гиалоидной мембраной СТ и задней капсулой хрусталика.
? Парацилиарная. Окружает сзади периферическую часть хрусталика.
? Преретинальная. Между задней пограничной мембраной СТ и сетчаткой.
? Эпимакулярная. В полости, находящейся между задней пограничной мембраной и сетчаткой в области макулы (витреошизис).
? Интравитреальная. В полости СТ.
? Комбинированная. Занимает несколько участков СТ.
? По стадиям развития заболевания
(табл. 9).
Таблица 9.
Классификация кровоизлияния в стекловидное тело по стадиям развития заболевания
Этиология
? У пожилых наиболее частыми причинами интравитреальных кровоизлияний являются задняя отслойка сетчатки (с ретинальным разрывом или без него) (38%); далее по частоте следует пролиферативная диабетическая ретинопатия (32%) и пролиферативная ретинопатия после окклюзии ретинальных вен (11%). Все остальные причины в совокупности составляют 19%.
? У взрослых частота причин распределяется следующим образом
: наиболее частой является диабетическая ретинопатия (39—54%). Другие важные причины — ретинальный разрыв без отслойки сетчатки (12—17%), задняя отслойка СТ (7,5—12%), регматоген-ная (вследствие разрыва или отрыва сетчатки) отслойка сетчатки (7—10%) и ретинальная неоваскуляризация после окклюзии ЦВС и её ветвей (3,5—10%). Также интравитреальное кровоизлияние может явиться следствием любого заболевания, вызывающего периферическую неоваскуляризацию.
? У детей ведущей причиной кровоизлияний в СТ является травма (включая синдром «жёстокой тряски младенцев» — преретинальные кровоизлияния — субгиалоидное расположение).
? Причины интравитреального кровоизлияния
? Пролиферативная диабетическая ретинопатия (чаще СД1).
? Окклюзия ЦВС или её ветвей.
? Другие заболевания, сопровождающиеся окклюзией сосудов и пролиферативной ретинопатией (васкулиты, серповидно-клеточная анемия).
? Ретинальные разрывы, регматогенная отслойка сетчатки (риск особенно велик у пациентов с высокой миопией).
? Задняя отслойка СТ с разрывами сетчатки и её сосудов.
? Экссудативная форма возрастной макулодистрофии. ? Злокачественная хориоидальная меланома.
? Микроаневризмы артерий сетчатки.
? Разрывы сетчатки в результате травмы глаза [тупая травма (ушиб) или проникающее ранение].
? Системная красная волчанка.
? Более редкие причины
: • синдромы дуги аорты; • синдром Терсона — встречается преимущественно у пациентов 30—50 лет (внутриглазные кровоизлияния на фоне субарахноидального кровоизлияния, встречаются примерно у 1/3 пациентов с субарахноидальным кровоизлиянием, приблизительно у 6% имеется интравитреальное кровоизлияние); • открытая и закрытая травма (включая синдром «жёстокой тряски младенцев», плохое обращение с детьми); • доминантная (семейная) экссудативная витреоретинопатия; • каротидно-кавернозные фистулы; • болезнь Илза; • синдромы повышенной вязкости крови; хронический лейкоз; • incontinentia pigmenti (меланобластоз, синдром Блоха—Сульцбергера: у 35% больных в патологический процесс вовлечён орган зрения: страбизм, катаракта, голубые склеры, псевдоглиома сетчатки); • болезнь Норри — форма врождённой двусторонней псевдоглиомы сетчатки; • ретинальные ангиоматозы; • эмболия сосудов сетчатки (например, тальком); • телеангиэктазии сетчатки; • васкулиты сетчатки, включая артериолит; • ретинопатия недоношенных; • саркоидоз • язвенный колит, болезнь Крона; • увеит, включая парспланит.
Необходимо иметь в виду, что схожая клиническая картина может быть при витреите
(воспалительные изменения в СТ, например, при увеите). Схожая с витреитом симптоматика может быть даже при крупноклеточной лимфоме.
Задняя отслойка стекловидного тела
. В 72—79% случаев геморрагической ЗОС сопутствующие ретинальные разрывы происходят вследствие повышенной плотности сращения СТ с подлежащей сетчаткой. При отсутствии лечения у таких пациентов может развиться отслойка сетчатки. Задняя отслойка стекловидного тела (ЗОС) у пожилых обусловлена возрастными изменениями СТ, заключающимися в синерезисе (разжижении СТ), вследствие чего задняя гиалоидная мембрана СТ отслаивается от внутренней пограничной мембраны.
Частота ЗОС
значительно возрастает к возрасту между 50 и 70 годами. Тем не менее при миопии она встречается чаще, чем при остальных видах рефракции.
Пролиферативная ретинопатия
. Другой распространённой причиной гемофтальма у пожилых является разрыв новообразованных сосудов на ДЗН или другой локализации. Новообразованные сосуды являются следствием ишемии в заднем сегменте глаза, приводящей к выработке ангиогенных факторов. Эти сосуды являются хрупкими и пролиферируют по поверхности частично отслоённого заднего кортекса СТ в местах витреоретинальных сращений. Отслойка геля СТ и движения глазного яблока вызывают тракции сосудов, их надрыв, что ведет к кровоизлияниям. Наиболее частыми причинами ишемии заднего сегмента глаза являются СД, далее следуют окклюзия вен сетчатки и глазной ишемический синдром [3].
? Пролиферативная диабетическая ретинопатия.
Диабетический гемофтальм распределяется по локализации следующим образом: в 34% случаев он располагается в ретрогиалоидном пространстве, в СТ — в 6% случаев, гемофтальм сочетанной локализации встречается у 32% пациентов. Пролиферативная диабетическая ретинопатия является причиной гемофтальма у 89% пациентов с СД1 и у 64% пациентов в остальных случаях.
? Посттромботическая пролиферативная ретинопатия
. Посттромботическая ретинопатия встречается в старшей возрастной группе (средний возраст около 64 лет). Артериальная гипертензия имеется у 88% пациентов этой группы. Окклюзия ветви ЦВС является наиболее распространённой причиной кровоизлияния в СТ (59%), далее по частоте следуют окклюзия половины ветвей ЦВС (35%) и окклюзия ЦВС (6%). Это распределение отражает и риск развития неоваскуляризации в заднем сегменте глаза.
Факторы риска тромбоза вен сетчатки могут быть подразделены на местные и системные
.
? Системные факторы риска
включают артериальную гипертензию, СД, гиперхолестеринемию и синдромы повышенной вязкости крови. Миелопролиферативные заболевания встречаются у 1% пациентов с окклюзией ретинальных вен.
? Местные факторы риска
включают малый ДЗН, гиперметропию и аномалии ветвления ретинальных сосудов.
Другие причины
? Макроаневризмы артерий сетчатки
также могут стать причиной кровоизлияния в СТ у пожилых, особенно у гипертоников. Они наиболее часто встречаются у женщин. Только у 10% пациентов с артериальными макроаневризмами происходит разрыв с кровоизлиянием в СТ. В большинстве случаев происходит самопроизвольное разрешение процесса.
? Прорыв кровоизлияния в СТ
может произойти у пожилых пациентов с возрастной макулодистрофией и хориоидальной неоваскуляризацией. Это состояние является результатом роста аномальных кровеносных сосудов из хориоидеи через мембрану Бруха, пигментный эпителий сетчатки, затем в субретинальное пространство. Заболевание относят к мультифакториальным. Неоваскуляризация развивается, как правило, близко к фовеа и может сопровождаться метаморфопсиями (искажение прямых линий), микропсией (создаётся впечатление, что объекты меньше, чем они есть на самом деле), затуманиванием зрения с развивающейся затем внезапной полной потерей зрения из-за субретинального и иногда интравитреального кровоизлияния. Аномальные сосуды, образующие хориоидальную неоваскуляризацию, очень хрупкие. Они легко могут послужить причиной кровоизлияния, обычно субретинальной локализации или располагающегося под пигментным эпителием сетчатки (геморрагическая отслойка пигментного эпителия). Однако иногда возможен прорыв кровоизлияния в СТ с развитием частичного гемофтальма.
? Наконец, ещё более редкие причины кровоизлияния в СТ у пожилых включают хориоидальную меланому, синдром Терсона
(интравитреальное кровоизлияние на фоне субарахноидального кровоизлияния, когда гемофтальм преимущественно бывает двусторонним), ложный синдром Терсона (у пациента имеется неоваскуляризация сетчатки после парспланита) и болезнь Илза (васкулит неизвестной этиологии, вызывающий гемофтальм). Другими редкими (ятрогенными) причинами могут быть перфорация глазного яблока во время ретробульбарных и парабульбарных инъекций (в том числе в ходе проведения местной анестезии во время глазных операций), манипуляций стоматологов, и лекарственные взаимодействия.
Клиническая картина
? Облаковидные или паутинообразные тени в поле зрения, «туман» перед глазами.
? Сгустки свернувшейся крови в СТ, приводящие к появлению перемещающихся теней в поле зрения.
? Массивное кровоизлияние снижает остроту зрения вплоть до уровня восприятия света.
? При небольшом кровоизлиянии в СТ пациент жалуется на внезапное появление плавающих помутнений
, красного или гораздо чаще чёрного цвета. При более выраженных кровоизлияниях отмечается внезапная потеря зрения. Если причиной гемофтальма является ЗОС, возможно наличие фотопсий (впечатление вспыхивающих огоньков) вследствие механической стимуляции ганглиозных клеток сетчатки отслаивающейся поверхностью задней гиалоидной мембраны (тракции).
? При исследовании в проходящем свете красный рефлекс с глазного дна приглушён
, детали глазного дна (ДЗН и ретинальные сосуды) в тумане или неразличимые. В передних отделах СТ могут определяться эритроциты, ВГД может быть повышено, особенно в случае длительного существования гемофтальма. В этом случае при биомикроскопии передних отделов СТ видны «ghost-cells» («клетки-тени») — выщелоченные эритроциты. Изредка возможно сочетание с гифемой, особенно при наличии у пациента интраокулярной линзы и задней капсулотомии в анамнезе. Причину интравитреального кровоизлияния можно заподозрить при наличии рубеоза радужки, новообразованных сосудов в углу передней камеры, задних синехий и относительного афферентного зрачкового дефекта. В этих случаях исследование глазного дна второго глаза может помочь выявить диабетическую ретинопатию, гипертоническую ретинопатию, васкулит, хориоидит или глазную ишемию.
Диагноз
? Степень снижения остроты зрения может варьировать от незначительного снижения до уровня восприятия света.
? Офтальмоскопия: перемещающиеся тени на фоне красного рефлекса, детали глазного дна неразличимы.
Анамнез
? Жалобы на нарушения зрения (зрительные нарушения).
? Глазная травма в анамнезе, включая внутриглазную хирургию.
? Общие заболевания.
Обследование
Особенное внимание необходимо уделить следующим этапам
:
? остроте зрения;
? биомикроскопии переднего сегмента глазного яблока;
? биомикроскопии СТ, обращая внимание на предмет отслойки СТ, наличие пигментированных клеток в передних отделах СТ, конденсатов, локализации кровоизлияния;
? гониоскопии;
? измерению ВГД;
? осмотру периферии глазного дна со склеральным поддавливанием;
? ультразвуковому В-сканированию.
? Не существует достаточно надёжных симптомов
, которые позволили бы отличить ЗОС в сочетании с ретинальным разрывом от ЗОС без ретинального разрыва; поэтому необходимо проведение детального осмотра периферии глазного дна: предпочтение должно отдаваться непрямой бинокулярной офтальмоскопии со склеральным поддавливанием. Даже в случае достаточно плотного гемофтальма, когда задний полюс глаза не визуализируется, периферическая сетчатка часто может быть осмотрена с помощью данной методики. В некоторых случаях наложение бинокулярной повязки на несколько часов (или даже на ночь) может обеспечить оседание гемофтальма и выявление разрывов сетчатки. У многих пациентов с ретинальными разрывами в передних отделах СТ имеются пигментированные клетки. Дополнительную информацию может дать биомикроскопия с трёхзеркальной линзой или небольшой собирательной линзой для непрямой офтальмоскопии.
? Таким образом, обследование должно включать тщательный сбор анамнеза
(история жизни, общесоматический статус и имеющиеся заболевания глаз), исследование остроты зрения в обоих глазах, зрачковую реакцию, биомикроскопию, прямую офтальмоскопию, непрямую офтальмоскопию: тщательный осмотр периферии глазного дна с широким зрачком с обязательным соблюдением стереопсиса (бинокулярным налобным офтальмоскопом Скепенса). Для исключения периферических разрывов необходим осмотр со склеральным поддавливанием или с
трёхзеркальной линзой Гольдмана
.
? Из дополнительных исследований показано УЗИ глаза
в тех случаях, когда состояние глазного дна сложно оценить из-за кровоизлияния или непрозрачности оптических сред (например, помутнений роговицы, катаракты и т.д.). Опытный специалист по УЗИ-диагностике может оценить степень прилегания сетчатки, наличие инородного тела и отслойки СТ.
? Диагностика причины интравитреального кровоизлияния
крайне важна, так как она определяет тактику и стратегию лечения. Как было указано выше, наиболее частой причиной спонтанного гемофтальма является геморрагическая ЗОС с ретинальным разрывом или без такового или отслойка сетчатки. В редких случаях, когда ещё сохраняется хорошая видимость глазного дна, удаётся относительно легко определить разрывы сетчатки, отслойку сетчатки или иную патологию глазного дна. Немедленное хирургическое удаление крови (при наличии показаний) не только улучшает зрение, но и позволяет произвести полный осмотр подлежащей сетчатки. Однако данная тактика допустима, лишь если во время УЗИ-исследования были обнаружены разрывы или отслойка сетчатки.
? При отсутствии хорошего обзора глазного дна, а также в тех случаях, когда хирургическое удаление крови не рекомендуется, приходится основываться на данных B-сканирования
.
? Динамическое и статическое B-сканирование
проводится для определения состояния заднего кортекса СТ, для выявления отслойки сетчатки, опухолей и новообразованных сосудов (например, внутриглазной меланомы или обширной неоваскулярной мембраны). Разрывы сетчатки и ветви неоваскуляризации иногда могут быть обнаружены с помощью B-сканирования, но отсутствие их на B-скане не исключает их наличия. Кроме того, B-сканирование может быть использовано для дифференцирования интравитреального кровоизлияния от преретинального кровоизлияния у диабетиков.
? В случае отсутствия ЗОС
на B-скане вероятность разрыва или отслойки сетчатки резко уменьшается. При наличии ЗОС, как правило, отслойки сетчатки нет. Тем не менее в этом случае может быть пропущена плоская локальная отслойка сетчатки переднего расположения. Частота таких ложноотрицательных заключений зависит от опытности врача-диагноста.
Ложноположительные результаты
могут быть связаны с прикрытием кровью задней поверхности СТ, что может быть ошибочно принято за отслойку сетчатки. Дополнительное A-сканирование и определение прилежания сетчатки к ДЗН (в случае полной отслойки СТ связь с ДЗН отсутствует) может минимизировать ошибки данного рода. Возможны иные причины ложноположительных ошибок. В частности, наличие сопутствующего супрахориоидального кровоизлияния и геморрагической ЗОС может быть ошибочно принято за геморрагическую отслойку сетчатки. Конвекситальная поверхность супрахориоидального кровоизлияния и недостаточная её подвижность при динамическом B-сканировании могут помочь дифференцировать её от отслойки сетчатки. Кроме того, возможно сочетание супрахориоидального кровоизлияния с геморрагически-экссудативной отслойкой сетчатки и геморрагической ЗОС (например, после системного назначения стрептокиназы и тканевого активатора плазминогена в случае подозрения на инфаркт миокарда).
? При отсутствии ЗОС на B-скане необходимо исключить СД и посттромботическую ретинопатию
как причины неоваскуляризации сетчатки. Наличие же ЗОС также не исключает этих заболеваний, так как ЗОС может появиться задолго до кровоизлияния. Внимательный сбор анамнеза по поводу временного интервала между появлением плавающих помутнений и началом кровоизлияния может помочь в определении давности ЗОС.
? При подозрении на тромбоз вен сетчатки
выполняется общий анализ крови, определяют СОЭ или вязкость плазмы для выявления синдромов повышенной вязкости крови. В случае подозрения на тромбоз ретинальных вен как на причину интравитреального кровоизлияния проводят исследование мочевины, электролитного состава крови, креатинина, сахара крови натощак и липидного спектра, а также электрофорез белков плазмы, ЭКГ и определение функции щитовидной железы.
? Общее обследование включает
проверку АД, так как подъём АД является наиболее распространённым фактором риска тромбоза вен сетчатки; также исключают ретинальные макроаневризмы и нестабильную диабетическую ретинопатию.
Лечение
? Если причина кровоизлияния неизвестна, в тот же день или на следующий день после его обнаружения необходима срочная консультация офтальмолога
. Больным СД с диагностированной пролиферативной диабетической ретинопатией следует обратиться к наблюдающему их офтальмологу.
? Небольшие кровоизлияния рассасываются самостоятельно, без специфического лечения.
? Больному рекомендуют спать в положении полусидя
, чтобы кровь осела под действием силы тяжести и глазное дно стало доступным для осмотра.
? При пролиферативной ретинопатии и разрывах сетчатки вследствие задней отслойки СТ проводят лазеркоагуляцию сетчатки
(немедленно или после восстановления прозрачности СТ).
? При значительном нарушении прозрачности СТ можно диагностировать отслойку с помощью УЗИ
.
? Витрэктомия
показана, если прозрачность СТ не восстанавливается, а также сразу же при возникновении отслойки сетчатки. Лечение интравитреального кровоизлияния включает лечение причины, вызвавшей его, самого кровоизлияния и возможных осложнений.
? В случае подтверждённого разрыва сетчатки, отслойки сетчатки или иной патологии глазного дна, как правило, проводят лазерное или хирургическое лечение
(витрэктомия).
? В случае свежей геморрагической ЗОС и отсутствии других патологических изменений по данным B-сканирования врач стоит перед дилеммой. Как уже упоминалось, в ходе B-сканирования легко могут быть пропущены
мелкие разрывы сетчатки и плоская передняя отслойка сетчатки. В этом случае пациенту грозит потеря центрального зрения вследствие вовлечения ЦВС в отслойку в отдалённом будущем.
? Ведение
в таких случаях должно быть консервативным либо проактивным (упреждающая тактика).
? Консервативное ведение включает пристальное наблюдение с проведением серийного ультразвукового исследования
, чтобы определить любую прогрессирующую отслойку сетчатки до того, как будет вовлечён центр; наблюдение должно быть регулярным до спонтанного просветления гемофтальма, которое бы позволило полностью обследовать сетчатку.
? Проактивное ведение
включает раннее проведение витрэктомии, удаление интравитреального кровоизлияния, чтобы провести детальный осмотр сетчатки. При наличии ретинальных разрывов проводят лазерное лечение, а при отслойке сетчатки — необходимое хирургическое вмешательство. Хотя проактивный подход имеет свои преимущества, связанные с возможностью детального интраоперационного осмотра сетчатки и улучшением зрения в постоперационном периоде, он имеет и недостатки, обусловленные риском осложнений, связанных с проведением витрэктомии и почти неизбежным развитием катаракты.
? Большинство гемофтальмов разрешается самостоятельно; тем не менее возможны и осложнения, включая вторичную гемолитическую глаукому
, так называемую глаукому «теневых» клеток, или клеток-«теней» («ghost cells»), и затуманивание зрения вследствие медленного удаления клеточного детрита из СТ. По поводу обоих состояний может быть проведена витрэктомия. Изредка (после проведения витрэктомии у пациента с диабетической ретинопатией), несмотря на адекватно проведённое лазерное лечение и отсутствие неоваскуляризации в заднем полюсе глазного дна, может произойти рецидив гемофтальма. Считается, что в этих случаях происходит развитие пучков неоваскуляризации в местах отверстий, связанных с проведением витрэктомии. В таких случаях может потребоваться промывание СТ. Описано применение тканевого активатора плазминогена и объёмного гомеостатического обмена жидкость-жидкость.
? Наконец, повторные инъекции малых доз альтеплазы
у кроликов обеспечивают быстрое рассасывания интравитреального кровоизлияния в течение 2-3 нед без признаков токсического действия на сетчатку. Тем не менее другие исследования интравитреального введения тканевого активатора плазминогена показали умеренный эффект с увеличением частоты тракционной отслойки сетчатки.
? Применение проурокиназы
— профермента активатора плазминогена урокиназного типа) показало эффективность в лечении частичных гемофтальмов в сроки возникновения от 3 дней до 4 нед от момента развития гемофтальма. При субтотальном и тотальном гемофтальме лечение фибринолитиками малоэффективно и показано проведение витргемэктомии.
Обучение больного
особенно важно при пролиферативной диабетической ретинопатии и рецидивирующем гемофтальме. В случае появления плавающего красного или чёрного пятна (или пятен), «летающих мушек» перед глазами, облаковидных или паутинообразных теней в поле зрения, а также резкого снижения зрения пациенту рекомендуется принять 10% р-р кальция хлорида внутрь; должны быть обеспечены холод на область глаза на 2-3 ч, покой (постельный режим). Срочное обращение к наблюдающему офтальмологу.
Дальнейшее ведение.
Лечение заболеваний, явившихся причиной возникновения интравитреального кровоизлияния. Профилактика рецидива гемофтальма и кровоизлияния на парном глазу.
Прогноз
Прогноз зависит от причины кровоизлияния, хотя большинство небольших кровоизлияний в СТ склонны к постепенному рассасыванию. Также большое значение для течения и исхода имеют объём и локализация кровоизлияния.
? Кровоизлияния
, занимающие менее 1/8 СТ (по данным B-сканирования), в большинстве случаев рассасываются полностью или почти полностью.
? Пропитывание кровью
от 1/8 до 1/4 объёма СТ опасно швартообразованием, повышается риск возникновения отслойки сетчатки.
? Если гематома занимает от 1/4 до 3/4 СТ, то прогноз в отношении зрительных функций, как правило, сомнительный. Без своевременного хирургического вмешательства (в сочетании с фибринолитической терапией) в поздних стадиях появляются фиброз СТ и тракционная отслойка сетчатки.
? Тотальный гемофтальм
(кровь занимает более 3/4 объёма СТ), как правило, не оставляет надежды на сохранение глаза.
Приложение
Принципы лечения нетравматического гемофтальма
Основными задачами лечения являются ускорение процессов гемолиза и фибринолиза
, выведение продуктов деградации фибрина, дезинтоксикация гемоглобина, нормализация pH среды, уменьшение количества белка и холестерина в полости глаза.
? При свежем гемофтальм
е накладывают бинокулярную повязку, назначают постельный режим и применяют холод на область глаза на 2—3 ч.
? В первые 1—3 дня применяют гемостатические средства
: этамзилат в/м (12,5% р-р по 2 мл), или внутрь менадиона натрия бисульфит по 0,015 г, или 10% р-р кальция хлорида.
? Для ускорения гемолиза и удаления «шлаков» из полости глаза парентерально вводят осмопрепараты
: глицерол или маннитол, гипертонические растворы глюкозы и хлорида натрия. С целью дезинтоксикации и лечения гематогенного сидероза применяют внутривенные инфузии: «повидон + натрия хлорид + калия хлорид + кальция хлорид + магния хлорид + натрия гидрокарбонат»; или препараты, связывающие железо, — димеркапрол (5% 5,0 мл, № 10, в/в), или эдетовая кислота (динатриевая соль, 3,8%, 1 мл п/к).
? Для ускорения лизиса фибринового (кровяного) сгустка через 2—3 дня после возникновения кровоизлияния используют ферментные препараты
. Средствами выбора являются активаторы плазминогена: проурокиназа, вводят парабульбарно по 5000 МЕ. Для приготовления инъекционного раствора содержимое ампулы ex tempore растворяют в 1 мл физиологического раствора.
? Системная ферментная терапия
включает «вобэнзим» или «флогэнзим». «Вобэнзим» применяют по 8—10 драже 3 раза в день в течение 2 нед, далее 2 нед по 7 драже 3 раза в день в течение нескольких месяцев. Драже принимают за 30—60 мин до еды, запивая большим количеством воды. «Флогэнзим» применяют по 2 драже 3 раза в день в течение нескольких месяцев. Драже принимают за 30—60 мин до еды, запивая большим количеством воды.
? В качестве ретинопротектора применяют метилэтилпиридинол
. Это ЛС обладает широким спектром биологических свойств: ингибирует свободнорадикальное окисление, активно взаимодействует с продуктами перекисного окисления липидов и белков, стабилизирует клеточные мембраны, ингибирует агрегацию тромбоцитов, тормозит переход фибрина-мономера в фибрина-полимер. ЛС вводят субконъюнктивально либо ретробульбарно. Также антиоксидантным эффектом обладает пентагидроксиэтилнафтохинон (0,02% р-р вводят парабульбарно).
? Если на 10-е сутки от проводимого лечения эффекта не наблюдается, необходимо решать вопрос о целесообразности хирургического вмешательства
. При положительной реакции (СТ становится прозрачнее, появляется розовый рефлекс с глазного дна, улучшается острота зрения) необходимо перейти к следующему этапу консервативного лечения. Так как, начиная с 10 дня, гемофтальм вступает в пролиферативно-дистрофическую стадию, то и лечение должно быть направлено на предотвращение грубого швартообразования. Для этой цели используют ферменты, обладающие
выраженной протеолитической активностью
:
? коллализин
вводят парабульбарно по 30 МЕ. Для приготовления инъекционного раствора содержимое ампулы ex tempore растворяют в 10 мл физиологического раствора или
? гиалуронидазу
(вводят по 32 ЕД методом электрофореза).
? Применяют системную витаминотерапию
: в/м аскорбиновая кислота по 2,0 мл, пиридоксин по 1,0 мл, рибофлавин по 1,0 мл или тиамин 1,0 мл.
—-
Статья из книги: Клинические рекомендации — офтальмология | Мошетова Л.К., Нестерова А.П., Егорова Е.А.
Как образуется гемофтальм
Под действием повреждающих факторов нарушается целостность сосудов глаза, в результате чего в стекловидном теле скапливается кровь. Красные кровяные тельца начинают распадаться, откладываясь зернами. Подобные процессы вредят всем прилегающим структурам, но в большей степени сетчатке.
Стадии гемофтальма:
- Кровотечение (первые сутки после травмы). Кровь попадает в полость стекловидного тела и снижает его прозрачность.
- Свежая гематома (двое суток). Формируются кровяные сгустки.
- Токсико-гемолитическая (3-10 дни). Запускается процесс разрушения сгустков. Продукты распада попадают в другие элементы глазного яблока посредством диффузии. Происходит полное помутнение стекловидного тела.
- Пролиферативно-дистрофическая (10-180 дни). Развивается дистрофия сетчатки, хрусталика и остальных структур. Гематома заполняется соединительной тканью и плотнеет.
- Внутриглазной фиброз (после полугода от травмы). Стекловидное тело уплотняется, заменяясь соединительной тканью. Повышается риск отслойки сетчатки. В итоге глазное яблоко атрофируется и наступает слепота.
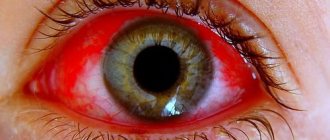
Признаки гемофтальма
Возникновение гемофтальма сопровождается помутнениями, которые плавают в поле зрения, затуманиванием, непереносимостью света, появлением перед глазом паутины или теней. При небольших кровоизлияниях в поле зрения появляется множество темных «мушек», при кровоизлияниях средней степени – хорошо заметные темные полосы, которые могут снижать остроту зрения, иногда до световосприятия. Чаще всего при гемофтальме нет болевых ощущений, исключение составляют случаи травмы и неоваскулярная глаукома. При наличии сопутствующей патологии симптоматика внутриглазного кровоизлияния может изменяться в соответствии в ее характером, течением и стадией развития последней.
Причины внутриглазного кровоизлияния
Чаще всего причиной гемофтальма становится дефект образования сосудов, при котором они быстро разрываются. Такое состояние характерно для выраженного поражения сетчатки у пациентов с сахарным диабетом. Данная проблема встречается при нарушении кровотока в сетчатке во время посттромботической ретинопатии. Рост дефективных сосудов также отмечается при дистрофии центра сетчатки и опухолях сосудистой оболочки глазного яблока.
Причины гемофтальма:
- глаукома;
- макулодистрофия;
- повреждение глазного яблока;
- отслойка сетчатки или стекловидного тела;
- диабетическая ретинопатия;
- тромбоз сосудов;
- гипертонический криз (внезапное повышение давления);
- операции на глазах;
- новообразование в глазном яблоке;
- аутоиммунные патологии, которые вызывают воспаление сосудов;
- аномальное развитие сосудов глаза.
Причиной гемофтальма могут быть ранения разного характера: проникающие с разрушением оболочек и сосудов, а также контузии и тупые травмы. Кровоизлияния нередко диагностируют при разрыве или отслойке сетчатки, когда повреждаются ретинальные сосуды. Наиболее выраженными будут симптомы отслойки задней гиалоидной мембраны в тех местах, где витреум плотно прикреплен к сосудам.
Гемофтальм может указывать на заболевание кровеносной системы. Кровоизлияния в глазу часто наблюдаются при гипертонической болезни, серповидно-клеточной анемии, васкулите, воспалении сосудов и онкологических болезнях крови.
Иногда кровь попадает в витреум из субретинального пространства. Это случается при развитии меланомы сосудистой оболочки или возрастной макулярной дегенерации. Гемофтальм возможен при синдроме Тресона, когда происходит субарахноидальное кровоизлияние. В этом случае ретинальные сосуды рвутся из-за резкого скачка внутричерепного давления.
У детей гемофтальм развивается при синдроме жесткой тряски младенца. Родители могут вызывать кровоизлияние даже при незначительном сотрясении малыша в попытке его успокоить.
Крайне редко причиной гемофтальма выступают увеиты, болезнь Илза, саркоидоз, хронический лейкоз, болезнь Крона, ретинопатия у недоношенных. Нарушения свертываемости крови и длительная терапия антикоагулянтами обычно не приводят к гемофтальму.
Причины
Существует большое количество разнообразных факторов, которые способствуют возникновению кровоизлияний.
Основные причины гемофтальма следующие:
- травма глаза в результате ранения, повлекшего разрыв глазных оболочек и сосудов;
- осложнение после оперативного вмешательства на глаза;
- разрыв новообразованных сосудов, возникающих у больных с декомпенсированным сахарным диабетом, у людей с нарушением кровообращения в сосудах сетчатки;
- отслойка сетчатки, сопровождающаяся разрывом сосудов;
- васкулиты;
- стойкое повышение кровяного давления;
- серповидно-клеточная анемия.
Заболевание часто становится причиной спонтанной потери зрения, так как сгустки крови мешают световому лучу проходить к сетчатке. Будет зрение потеряно полностью или частично зависит от объема крови, скопившегося в стекловидном теле. Через несколько дней гемоглобин в кровяных клетках разрушается, эритроциты обесцвечиваются, в связи с чем зрение полностью восстанавливается. Но без соответствующего лечения процесс будет повторяться снова и снова, пока продукты распада эритроцитов и постоянные кровоизлияния не приведут к атрофии глазного яблока.
Симптомы гемофтальма
При сильном кровоизлиянии критически снижается острота зрения, вплоть до слепоты. Степень снижения остроты зрения зависит от количества крови в витреуме. В тяжелых случаях сохраняется только световосприятие. Если кровоизлияние вызвано отслойкой сетчатки, пациенты видят вспышки света разного характера (огоньки, молнии, искры). Это явление фотопсии.
Обследование глаза показывание наличие зернистой массы крови за хрусталиком. Структура стекловидного тела не определяется. Рассасывание кровяных сгустков приводит к деструкции стекловидного тела, оно становится разжиженным. Утолщаются и набухают фибриллы (белковые структуры в тканях), покрываясь зернами крови, эритроцитами и прочими продуктами распада.
При гемофтальме пациенты жалуются на паутинообразные и округлые тени, возникающие в поле зрения. Появляется эффект затуманенности зрения. Тени, как правило, имеют темно-красный или черный окрас. Когда глаза двигаются, кровяные сгустки перемещаются, вызывая смещение теней.
Симптомы
Клиническая картина гемофтальма зависит от стадии развития заболевания и объема крови, скопившейся в области стекловидного тела.
Пациенты с гемофтальмом испытывают следующие неприятные симптомы:
- ощущение паутинки в глазах;
- плавающие черные пятна перед глазами;
- затуманивание зрения;
- боязнь яркого света.
Симптоматика различается в зависимости от стадии офтальмологической патологии. На этапе кровотечения больные отмечают появление тумана перед глазами, который постепенно заменяется паутинообразными или облаковидными тенями (красного или черного цвета).
Многочисленные черные мушки перед газами свидетельствуют о мелких кровоизлияниях, темные полоски перед глазами говорят о кровоизлиянии средней тяжести. Если же заболевание достигло выраженной степени, зрение сильно снижается, часто человек видит только свет, не различая при этом предметы. Болевых ощущений гемофтальм не вызывает, исключение составляют только случаи когда он вызывается глаукомой или травмированием органов зрения.
Диагностика гемофтальма
Пациент может помочь врачу в постановке диагноза, если подробно расскажет о том, как и когда появились симптомы. Очень важно упомянуть обо всех травмах, которые случались, а также о сопутствующих патологиях.
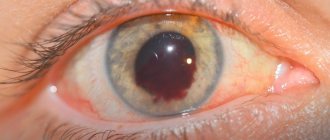
Офтальмолог должен провести первичный осмотр. К методам диагностики гемофтальма относят биомикроскопию с использованием щелевой лампы, когда врач изучает структуры глазного яблока и глазное дно. При гемофтальме можно заметить кровоизлияния под конъюнктиву и в переднюю камеру глаза, между роговицей и радужкой.
Офтальмоскопия позволяет детальнее изучить глазное дно, что принципиально важно для определения причины кровоизлияния и выбора лечения. При частичном гемофтальме выявляют плавающие сгустки крови в витреуме, которые не препятствуют осмотру глазного дна. Полный гемофтальм перекрывает дно глаза, отсутствует красный рефлекс (отражение света от сетчатки через прозрачные среды глаза).
Проанализировать состояние сетчатки и стекловидного тела можно путем ультразвукового сканирования. УЗИ помогает определить характер гемофтальма, а во время хроматической электроретинографии проверяют функциональность сетчатки.
Диагностика
Для выявления частичного, тотального, субтотального гемофтальма глаза нужно пройти тщательное обследование у офтальмолога. Первоначально врач расспросит о наличии заболеваний, способствующих появлению гемофтальма, травмах глаза. С помощью различных исследований устанавливается наличие кровяных сгустков в стекловидном теле и области, которая его окружает.
Инструментальная диагностика включает:
- непрямую бинокулярную офтальмоскопию со склеральным продавливанием, с помощью которой проводят осмотр периферических отделов сетчатки на предмет ретинальных разрывов;
- офтальмоскопию с линзой Гольдмана;
- визометрию для определения остроты зрения;
- биомикроскопию для выявления очагов кровоизлияния, конденсата в передних отделах стекловидного тела;
- В-сканирование, которое помогает изучить состояние заднего отдела стекловидного тела;
- УЗИ глаза. Помогает увидеть разрывы глазных сосудов при травматическом генезе гемофтальма, оценить степень отслойки стекловидного тела, прилегание сетчатки. Назначается в случае, если невозможно осмотреть сетчатку из-за помутнения роговицы, катаракты, сильного кровоизлияния.
Всем пациентам назначают и стандартные исследования, включающие определение глюкозы в крови, общий анализ крови и мочи, коагулограмму.
Консервативная терапия гемофтальма
Мелкие очаги гемофтальма имеют свойство рассасываться, однако это очень медленный процесс. В отдельных случаях полное рассасывание не происходит. Тотальный и субтотальны гемофтальм является показанием к госпитализации пациента. Терапию частичного гемофтальма можно осуществлять в амбулаторных условиях. Курс лечения будет зависеть от причины кровоизлияния в стекловидное тело, поэтому важно правильно поставить диагноз.
Терапия гемофтальма всегда одинакова, но частичное кровоизлияние, как правило, не требует большой интенсивности и хирургического вмешательства. Следует заранее приготовиться к тому, что лечение будет долгим, и его обязательно нужно закончить.
Принципы лечения
- Если кровоизлияние произошло недавно, больному показан постельный режим и ношение холодной повязки.
- Во избежание новых кровоизлияний назначают препараты кальция (кальция глюконат 10% внутримышечно и капли хлорида кальция 3% местно).
- Дополнительно можно принимать витамины В2, С и РР, а также Дицинон и Викасол.
- Спустя 1-2 дня от начала лечения назначают ферментные препараты для рассасывания сгустков. Это глазные капли с калия йодидом, раствор лидазы или ронидазы (0,1%).
- Чтобы предотвратить образование тяжей, назначают гормональную терапию (глазные капли или инъекции под конъюнктиву). Для этих целей используют раствор Дексаметазона (0,1%) или Преднизолона (0,3%). Эффективными оказываются парабульбарные инъекции коллализина – ферментного препарата, который растворяет коллаген. Нужно сделать 10 инъекций через день. Дополнительно назначают инъекции ферментов (Лекозим, Фибринолизин).
- Рекомендована терапия антикоагулянтами для предотвращения свертываемости крови. Под конъюнктиву вводят растворы гепарина и стрептодеказы.
- Для усиления рассасывающего эффекта внутривенно вводят раствор натрия йодида (10%).
- Возможно применение аутогематотерапии. Внутримышечно вводят 2, 4, 6, а затем 8 мл крови из вены.
- Иногда назначают препараты с экстрактом алоэ.
- Нельзя забывать о физиотерапии. При гемофтальме показан электрофорез лидазы (15 процедур по 15 минут). Через месяц проводят электрофорез калия йодида с такой же периодичностью.
- Дополнительно назначают фонофорез гепарина и калия йодида.
- Возможно лазерное лечение гемофтальма.
- Нельзя отрицать эффективность гирудатерпии.
В случаях, когда в течение 7-10 дней медикаментозное лечение оказывается неэффективным, требуется хирургическое лечение гемофтальма. Без лечения в глазу начинают образовываться тяжи, которые провоцируют отслойку сетчатки и атрофируют глазное яблоко. Отсутствие терапии или ее неэффективность – верный путь к полной слепоте.
При полноценном и своевременном лечении частичного гемофтальма прогноз благоприятен в большинстве случаев. Консервативная терапия способствует рассасыванию очагов кровоизлияния и восстановлению зрения. Субтотальный и тотальный гемофтальмы требуют срочного и мощного лечения, иначе риск осложнений достигает ста процентов.
Лечение
Лечение патологического состояния основывается на причине его появления. Последние две стадии заболевания лечат исключительно в больнице, больного помещают в стационарное отделение. Пациент должен соблюдать постельный режим с обязательным наложением стерильной повязки.
При частичном виде терапия консервативная, при субтотальном и тотальном может потребоваться оперативное вмешательство. Например, витрэктомия.
При кровотечениях нельзя заниматься физической активностью и принимать лекарства для разжижения крови. Назначают медикаменты, останавливающие кровотечения. Это Дицион, хлористый кальций, Этамзилат. После выписки пациента из больницы лечение продолжается. Больному прописывают лекарственные средства, предотвращающие рецидив гемофтальма.
Это медикаменты с витаминами и кальцием. Например, Викасол, Дицион.
В период терапии проводят УЗИ глаз. Если обследование показало сгустки, прописывают ферментные средства. Их вводят с помощью инъекций под нижнее веко.
Дополнительно назначают медикаменты, укрепляющие сосудистые стенки — Рибофлавин, Аскорбиновая кислота, Пиридоксин. При частичном и тотальном гемофтальме прописывают ретинопротекторы. Данные средства защищают сетчатку глаза от повреждений.
Хирургическое лечение гемофтальма
Поскольку осложнения гемофтальма крайне опасны, на консервативную терапию выделяется всего 10 дней. Если в течение этого срока лечение не будет помогать, назначают хирургическое удаление крови из стекловидного тела.
Одним из главных методов лечения гемофтальма является витрэктомия. Операция заключается в удалении стекловидного тела и замене его на гелеобразное вещество. Эта процедура помогает избежать отслойки сетчатки.
Удаление стекловидного тела и наполнение полости специальным раствором убирает проблему натяжения сетчатки. Раствор прижимает сетчатку к стенкам глаза, поддерживая ее нормальное положение. Таким образом удается предотвратить повторное кровоизлияние и остановить рост патологических сосудов. Витрэктомия не требует госпитализации пациента, несмотря на то, что это сложная микрохирургическая операция. Процедура занимает 1-2 часа.
Виды гемофтальма
В стекловидное тело может излиться различный объём крови. Это может быть несколько капель или кровь пропитывает всю его массу. В зависимости от объёма излившейся крови различают следующие виды гемофтальма:
- Частичный – менее третьей части стекловидного тела;
- Субтотальный – от одной до двух третей;
- Тотальный – более двух третей объёма стекловидного тела.
Рис.1 Нахождение крови в глазу (заполнена 1/3 — частичный гемофтальм)
В зависимости от того, в каком отделе глаза локализуется кровоизлияние, различают — передний, задний, срединный и смешанный гемофтальм. По отношению к стенкам глаза различают центральное, пристеночное и кровоизлияние.
Гематома проходит четыре стадии эволюции, которые представлены в табл.№1
Таблица №1. Стадии эволюции внутриглазной гематомы
| № стадии | Название | Продолжительность |
| I | Свежая гематома | От нескольких минут до 48 часов |
| II | Токсико-гемолитическая | От 3 до 10 суток |
| III | Пролиферативная | От 10 суток до 6 месяцев |
| IV | Фиброз | Более шести месяцев |
По данным ультразвукового исследования выделяют низкую, среднюю и высокую плотность кровоизлияния.
Осложнения гемофтальма
Частым осложнением кровоизлияния в глазу является выраженная деструкция стекловидного тела. Бывает, что гемофтальм приобретает рецидивирующий характер, провоцируя формирование соединительной рубцовой ткани в витреуме. При длительном внутриглазном кровоизлиянии у детей нередко развиваются амблиопия и миопический сдвиг.
Гемофтальм может осложниться гифемой. Это кровоизлияние в передний отрезок глазного яблока, которое локализуется между радужкой и роговицей. Даже если длительный гемофтальм не привел к существенному повреждению сетчатки, и сохранилось нормальное зрение, повышается риск развития вторичной глаукомы.
Предотвратить кровоизлияние в стекловидное тело можно путем своевременного лечения патологий, которые могут стать причиной гемофтальма. Очень важно соблюдать технику безопасности и защищать глаза от повреждений.
Используемые источники:
- Изменение глазного дна при внутренних заболеваниях / М.Г. Марголис, Б.В. Плужниченко. — Москва
- Кровеносное русло ресничного тела глаза: моногр. / Алексей Пряхин. — М.: LAP Lambert Academic Publishing, 2013.
- Клиническая офтальмология. Систематизированный подход / Джек Кански. — М.: Логосфера, Elsevier Urban & Partner, 2009.
- International Council of Ophthalmology
Прогноз и профилактика
В настоящее время учёные не разработали специфических мер по профилактике гемофтальма. Пациентам рекомендуют контролировать уровень артериального давления, а после сорока лет измерять внутриглазное давление 1 раз в год. Эффективный метод профилактики гемофтальма у больных сахарным диабетом – систематический мониторинг уровня глюкозы крови. Им следует проводить адекватную терапию основного заболевания, дважды в год посещать офтальмолога с целью профилактического осмотра. При необходимости наши специалисты могут провести лазерную коагуляцию сосудов и снизить риск развития заболевания.
При гемофтальме прогноз зависит от объёма излившейся в стекловидное тело крови. Только раннее выявление кровоизлияния и своевременное лечение позволяют восстановить функции глаза в полном объёме. Благоприятный прогноз при заполнении кровью стекловидного тела на 1/8. Если кровь пропитывает от 1/8 до 1/4 его части – риск отслоения сетчатки высокий. При гемофтальме 1/4 – 3/4 стекловидного тела прогноз в отношении восстановления зрения сомнительный. Если развился тотальный гемофтальм, восстановить зрение без операции не представляется возможным. У 95% пациентов развивается атрофия глазного яблока. Это в дальнейшем приводит к полной слепоте и инвалидизации.
Симптомы заболевания
Признаки гемофтальма глаза определяются объемом крови, которая попадает в глаз, а также стадией патологии и ее особенностями. Кровотечение может длиться от пары секунд до суток, в ходе чего пациенты замечают двигающиеся точки перед глазами, плавающий туман и прочие визуальные эффекты. Основной чертой, которой отличается гемофтальм, считается внезапное полное помутнение, а также черные и красные оттенки перед глазами. Уровень уменьшения четкости определяется непосредственно наполненностью кровью. При обширных кровотечениях пациенты совершенно не различают даже яркое освещение.
Наиболее характерные симптомы
Исходя из степени тяжести заболевания, больной чувствует следующие симптомы:
- двигающиеся разноцветные точки и нити перед глазами;
- снижение зрения, утрата резкости, при этом зрение улучшается в утреннее время только после пробуждения. Данный факт объясняется тем, что при длительном пребывании в горизонтальном положении кровь собирается в нижнем отсеке органа зрения;
- значительное ухудшение зрения, когда больной не видит предметы, а различает только темное и светлое время суток.
В случае небольших кровоизлияний четкость зрения у больных уменьшается несущественно, а ганглиозные клетки на фоне отслоения сетчатки провоцируют развитие фотопсий. Заметные боли имеются в случае гемофтальма глаз после значительной травмы или ятрогения.
Лечебные мероприятия
Лечение кровоизлияний во внутриглазные среды назначают в соответствии с причиной, вызвавшей гемофтальм. Таким образом, быстрое определение причины произошедшего является для специалистов первоочередной целью.
В настоящее время медикаментозных средств с доказанной эффективностью для лечения гемофтальмов не существует. Поэтому при наличии разрывов, обусловленных пролиферативными заболеваниями сетчатки, выполняют ее лазер- или криокоагуляцию. Альтернативой коагуляции сетчатки могут стать инъекции в стекловидное тело определенных препаратов, подавляющих факторы роста сосудов (Авастин, Луцентис, Эйлеа). В случае отслойки сетчатки оперативное лечение патологии осуществляют в по возможности быстро.
Одним из вариантов хирургического лечения кровоизлияния внутрь глаза является витрэктомия. Это операция, при которой выполняют частичное или полное удаление стекловидного тела. Проведение витрэктомии показано:
- При гемофтальме, вызванном отслойкой сетчатки;
- Если прозрачность стекловидного тела не восстанавливается более 2-3 месяцев;
- Когда диагностирован двусторонний гемофтальм и/или существует подозрении на тракционный компонент, у пациентов раннего возраста с диабетом или у здоровых детей для предотвращения амблиопии;
- При гемофтальме, сопровождающимся рубеозом, гемолитической глаукомой или глаукомой «теневых» клеток.
Пациентам с гемофтальмом показана госпитализация и постельный режим на кровати с приподнятым головным концом. Как правило, лечащий врач отменяет прием препаратов-антикоагулянтов (аспирин), если он имел место ранее. Рекомендуется полное ограничение физической активности. Прогноз лечения гемофтальма напрямую связан с причиной кровоизлияния.
Консервативные способы лечения
Консервативные методики подразумевают использование таких мер:
- в первые сутки нужно приложить холод на глаза, что уменьшит проявления, сузит глазные сосуды;
- капли в глаза и инъекционное введение препаратов с хлоридом кальция, витаминами группы В с целью снижения объема кровотечения;
- рассасывающие сгустки крови медикаменты на 1-2 день (йодид калия, лидаза, лекозим, стрептодеказа), что уменьшает видимые признаки гемофтальма;
- гирудотерапия.
Частичный гемофтальм подразумевает благоприятный прогноз, при тотальной патологии на глазах исход зависит от своевременности обращения к специалисту, скорости применения мер. То есть чем раньше пациент обращается и начинает лечить гемофтальм глаза, тем благоприятнее прогнозы врачей.