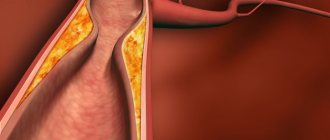
Одно из тяжелых и частых осложнений диабета — диабетическая ретинопатия. Она характеризуется поражением сосудов сетчатки, при котором сильно ухудшается зрение вплоть до его необратимой утраты. Выделяются три стадии данного заболевания: непролиферативная, препролиферативная и пролиферативная. Узнаем, как они проявляются и лечатся.
В этой статье
- Причины развития диабетической ретинопатии
- Стадии ретинопатии при сахарном диабете
- Непролиферативная стадия диабетической ретинопатии
- Препролиферативная диабетическая ретинопатия
- Пролиферативная ретинопатия при сахарном диабете
- Ретинопатия при сахарном диабете: диагностика
- Диабетическая ретинопатия: лечение
- Питание при диабетической ретинопатии
Сахарный диабет, который диагностирован примерно у 5% населения планеты, может приводить к развитию опасных осложнений. Одно из них — диабетическая ретинопатия, которая обусловлена поражением сосудов сетчатой оболочки. Повышение уровня сахара в крови приводит к разрушению сосудистых стенок, в том числе в глазах. Это неминуемо сказывается на зрении.
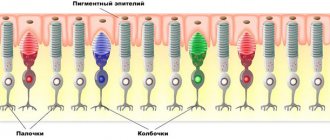
Сетчатка участвует в первичной обработке информации. На ней собираются световые лучи, которые перед этим преломляются, проходя через роговицу и хрусталик. Далее информация поступает в мозг, а мы видим картинку, на которую направлен взгляд. Даже незначительные повреждения внутренней оболочки, или сетчатки, которая является самой тонкой структурой глазного яблока, вызывают снижение зрительных функций.
При этом подобные нарушения диагностируются почти у всех пациентов с сахарным диабетом. Но проявляются офтальмологические признаки через несколько лет после постановки данного диагноза. Уже через два года симптомы диабетической ретинопатии наблюдаются у 15% диабетиков, спустя 10-15 лет — почти у половины пациентов, а еще через 20-30 лет — у 90-100% больных. При этом совершенно неважно, какой тип диабета выявлен у человека — инсулинзависимый или инсулиннезависимый. Опасность патологии в том, что она может привести к полной слепоте, которую невозможно будет вылечить.
Бывает, что больной на протяжении нескольких лет не замечает офтальмологических признаков или игнорирует их. Это связано с медленным прогрессированием патологии. Однако может быть и быстрое ее развитие. Это связано с образом жизни пациента и наличием других заболеваний.
Причины развития диабетической ретинопатии
Ретинопатия диабетическая при сахарном диабете возникает вследствие повышения уровня глюкозы в крови, то есть при гликемии. Она вызывает окислительный стресс, производство свободных радикалов, что увеличивает проницаемость сосудов. Это основная причина. Есть и ряд располагающих факторов, которые способствуют развитию диабетической ретинопатии. В их числе:
- гипертония;
- генетическая предрасположенность;
- курение;
- употребление алкоголя;
- беременность и период вскармливания;
- патологии почек.
Риск возникновения диабетической ретинопатии увеличивается с возрастом. Это заболевание диагностируется чаще у пожилых людей. Все эти факторы в сочетании с повышением уровня сахара в крови отрицательно сказываются на состоянии сосудов. Ухудшается доставка кислорода к тканям.
Сетчатка — это одна из наиболее чувствительных структур глазного яблока и всего организма, особенно к кровоснабжению. Недостаток питательных веществ приводит к изменению глазного дна и ухудшению зрения. Характер повреждений зависит от стадии диабетической ретинопатии.
Классификация
Источник: noalone.ru Ретинопатия — это невоспалительное поражение сетчатки, вызванное сосудистыми нарушениями. Основная причина этой болезни — нарушение кровообращения в сосудах глаза. Ретинопатия может быть осложнением различных патологий, например, гипертонии, сахарного диабета.
Важно
Прогрессирование этой болезни иногда приводит к частичной или полной потере зрительных функций глаза. Для многих людей полная потеря зрения — это один из худших вариантов развития жизни. Частичная утрата зрительных функций также может стать причиной многих страхов.
Конечно, когда ситуация уже наступила, становится нечего бояться, остается лишь жить с этим. Но если эта болезнь находится на начальной стадии, или Вы знаете, что имеете к ней предрасположенность, важно разобраться в механизмах, которые ее вызывают.
Сетчатка — внутренняя оболочка глаза, имеющая широкую сосудистую сеть. Мелкие сосуды сетчатки могут повредиться из-за ряда факторов, например, высокого давления (гипертонии). Также ретинопатия может быть вызвана расстройствами микроциркуляции, которые обуславливаются диабетическим сдвигом в метаболизме.
Болезнь возникает и на фоне обширного неправильного роста кровеносных сосудов — как следствие ранних родов (ретинопатия недоношенных). Рассмотрим виды этой болезни и механизмы ее возникновения подробнее. Виды ретинопании: гипертоническая ретинопатия; диабетическая ретинопатия; ретинопатия недоношенных.
Гипертоническая ретинопатия
Она появляется на фоне повреждений микроартерий глаза, которые спровоцированы высоким глазным давлением. Сдавливание артерий и вен глаза, патологические изменения в стенках сосудов и точках, где сосуды пересекаются, кровоизлияния, микроаневризмы — все это признаки гипертонической ретинопатии.
Заболевшие люди не сразу могут заметить какие-либо изменения, на начальных стадиях от пациентов поступают жалобы лишь на боли в голове и небольшое ухудшение видимости предметов. Последняя степень гипертонической ретинопатии сопровождается отеком зрительного нерва.
Диабетическая ретинопатия
Эта патология — одно из самых тяжелых осложнений диабета. Механизм ее возникновения сложен: он связан и с наследственными особенностями сосудистого строения, и со сдвигами метаболизма. При диабете в сетчатку глаза попадают нежелательные вещества.
Нарушения обмена веществ приводят к увеличению кровотока. Далее поражается внутренняя поверхность сосудов, что, в свою очередь, приводит к закупорке капилляров. После образуются микроаневризмы, в результате чего капилляры патологически разрастаются в тех местах, где их не должно быть.
Затем в глазу начинаются кровоизлияния. Часть капилляров разрушается, и происходит дегенерация сосудов глаза (сосудистая структура становится проще). Существует несколько степеней диабетической ретинопатии. Первая степень выражается кровоизлияниями и отеком сетчатки.
Вторая характерна венозными и капиллярными аномалиями, большими скоплениями крови внутри сетчатки. Третья степень проявляется разрастанием сосудов, кровоизлияниями в стекловидное тело глаза.
Новообразованные сосуды, как правило, очень хрупкие, они не выдерживают давления при кровотоке и разрываются, что ведет к отслоению сетчатки. На начальных стадиях у людей нет симптомов, заметных в глазу.
Резкое ухудшение зрительных функций и потеря зрения сигнализируют о том, что процесс зашел уже слишком далеко.
Ретинопатия недоношенных
Такая болезнь, как правило, проявляется у глубоко недоношенных детей. Общие причины болезни: воспалительные гинекологические заболевания у матери ребенка, кровотечения во время родов; патология плода и др..
До шестимесячного возраста ретинопатия протекает активно — в форме изменений артерий и вен. Кровоизлияния в стекловидное тело, отслойка сетчатки сопровождают первый период течения болезни.
Далее, с полугода до года, происходит период обратного развития. После одного года, в рубцовый период, у детей формируется близорукость с разрывами и отслоениями сетчатки; глазные яблоки уменьшаются, а глазное давление увеличивается.
Лечение ретинопатии зависит от факторов, провоцирующих ее В зависимости от вида этой болезни предпринимаются различные шаги, чтобы не допустить ее прогрессирования.
Факторы, провоцирующие изменения и дегенерацию сосудистой сетки глаза (диабет, гипертония или недоношенность), сами по себе достаточно весомы и могут привести к тяжелым последствиям. С последствиями этих факторов приходится иметь дело всю оставшуюся жизнь.
Важно
Причины, на почве которых возникают заболевания, ведущие к ретинопатии, обширны. Причины гипертонии и ее последствия Малоподвижный образ жизни, курение, диабет, чрезмерное употребление поваренной соли и алкоголя — все это распространенные факторы риска, которые могут спровоцировать гипертонию.
Также гипертония возникает при фоновой неустойчивой психической деятельности. Никто не застрахован от возникновения этой болезни, ведь она возникает из-за нарушения механизма возбуждения — торможения нервной системы.
Тяжелые взаимоотношения с людьми, нарушенный режим труда и отдыха могут стать спусковым крючком для развития гипертонии. Постоянный стресс из-за неблагоприятной ситуации в семье или на работе, невозможность расслабиться и, как следствие, желание снизить эмоциональную нагрузку спиртным или сигаретами — эта ситуация знакома многим.
Конечно, негативный эмоциональный климат вынуждает применять средства, которые помогают успокоиться. Сигареты и алкоголь помогают быстро изменить внутреннее состояние. Но как быть с состоянием сосудов? Постепенно сердечно-сосудистая система работает все хуже, что влечет за собой новые трудности, в том числе и проблемы с глазами.
Существует определенная взаимосвязь между степенью ретинопатии и смертностью пациентов. Небольшой процент людей с последней степенью ретинопатии проживает более четырех лет после постановки такого диагноза.
Как лечить гипертоническую ретинопатию? Все действия врачей при постановке такого диагноза направлены на то, чтобы предотвратить повреждение сосудов глаза путем снижения давления.
Пациенты принимают соответствующие препараты, ведь без них нагрузка не только на глаза, но и на сосуды других жизненно важных органов существенно возрастает.
Сердце человека может функционировать в режиме повышенного напряжения ограниченное время, поэтому лечение гипертонии и гипертонической ретинопатии связано напрямую с предотвращением смертельного исхода.
Диабет возникает на фоне расстройства деятельности поджелудочной железы. Генетическая предрасположенность людей к этому заболеванию — причина диабета. Также диабет могут спровоцировать беременность (гестационный диабет), инфекции, неправильный прием лекарств.
Количество людей с этой патологией растет, причем, некоторые даже не знают о том, что она у них есть. Осложнения, связанные с диабетом, обширны, ведь они затрагивают весь организм человека: почки, глаза, нервная система и другие органы и системы органов.
Поражения мелких и крупных кровеносных сосудов, ухудшение кислородного обмена в тканях, поражение артерий, расстройства нервной системы, болезнь почек, вызванная нарушением метаболизма, повышенная склонность к травмам мягких тканей стопы — все это осложнения диабета.
Что касается поражений сетчатки, то чаще всего они коррелируют с поражениями почек. Это относится к поздним осложнениям и часто ведет к слепоте у пожилых людей, страдающих диабетом.
Как лечить диабетическую ретинопатию? Диабетическая ретинопатия лечится совместными усилиями нескольких врачей, чаще эндокринолога и окулиста. Большое значение имеет правильная диета, общий смысл которой — исключить прием легкоусвояемых углеводов (конфет и пр.).
Также рекомендуется принимать в пищу вещества, способствующие нормализации жирового обмена. Немалая доля отводится применению витаминов, укрепляющих стенки сосудов. При второй и третьей степени этого заболевания показано лечение с применением импульсного света (фотокоагуляция).
Во время проведения таких сеансов сосуды нагреваются, а кровь в них сворачивается. Причины недоношенности и ее последствия Факторы, ведущие к преждевременным родам, обширны. Это различные заболевания матери, в том числе гинекологические, инфекционные и эндокринные.
Плохое питание, вредные привычки, слишком ранний или поздний возраст женщины — все это может спровоцировать преждевременные роды. Ретинопатия недоношенных возникает на фоне различных процессов.
Неблагоприятная внешняя среда, чрезмерное количество света или кислорода приводит к разрастанию сосудов глаза. Рост сосудов и соединительной ткани вызывает отслойку сетчатки.
Как лечить ретинопатию недоношенных? При таком заболевании грудным детям показаны частые офтальмологические осмотры. Врачи, как правило, назначают несколько видов лечения: закапывание капель, лазерная коррекция сетчатки или ее коррекция с помощью жидкого азота, удаление стекловидного тела.
На ранних стадиях в большинстве случаев происходит самопроизвольное излечение болезни. Другие причины, провоцирующие ретинопатию Поражения мелких сосудов глаза часто встречаются на фоне напряженной рабочей деятельности, простудных заболеваний, ношения очков и линз.
Хорошо, если лопнувшие сосуды приносят лишь эстетические неудобства — это проходит. В тех случаях, когда ретинальные разрывы сосудов оказываются фоновыми последствиями серьезных заболеваний и нарушений, их лечение требует серьезного и комплексного подхода.
Непролиферативная стадия диабетической ретинопатии
Непролиферативная стадия является самой легкой. Повышение уровня глюкозы в крови становится причиной нарушения целостности сосудистых стенок. Биологическая жидкость попадает в межклеточное пространство. Риск развития этого патологического состояния возрастает при артериальной гипертензии, переизбытке холестерина, неправильной работе почек и пр. В ходе обследования врач может обнаружить следующие офтальмологические признаки, которыми сопровождается непролиферативная стадия ретинопатии:
- незначительное расширение артерий и их выпячивание;
- кровоизлияния в центральную область сетчатки;
- желтоватые очаги, или твердые экссудаты, возле сосудистых стенок;
- мягкие экссудаты, или очаги белого цвета, которые представляют собой локальные участки инфарктов.
Непролиферативная диабетическая ретинопатия сопровождается незначительным снижением зрения. Иногда этот симптом отсутствует или незаметен для пациента. Это осложняет своевременное диагностирование. Если же эта стадия была выявлена, окулист рекомендует:
- раз в полгода приходить на обследование;
- контролировать показатели артериального давления;
- следить за уровнем сахара в крови, соблюдать диету;
- обратиться к врачу даже при незначительном снижении зрения.
Зачастую диабетическая ретинопатия сетчатки свидетельствует о неправильном контроле уровня глюкозы в крови или полном его отсутствии, а также нарушении правил, которым должен следовать любой диабетик. Иными словами, он неправильно питается, курит, употребляет алкоголь и пр. Наряду с офтальмопатологией, могут развиться и другие микрососудистые нарушения.
Профилактика слепоты при диабете
Большинство больных при длительности заболевания свыше 10 лет имеют те или иные признаки поражения глаза при сахарном диабете. Тщательный контроль уровня глюкозы в крови, соблюдение необходимой диеты и ведение здорового образа жизни позволяют уменьшить, но не исключают риск слепоты от глазных осложнений диабета.
Факторы риска развития диабетической ретинопатии:
- продолжительность диабета,
- некомпенсированный сахарный диабет (неудовлетворительный контроль гликемии),
- беременность,
- генетическая предрасположенность.
Наиболее верный путь предупреждения слепоты — строгое соблюдение периодичности осмотров глазного дна офтальмологом.
Необходимая периодичность осмотров больных сахарным диабетом офтальмологом.
| ВРЕМЯ НАЧАЛА ДИАБЕТА | СРОК ПЕРВОГО ОСМОТРА |
| Возраст до 30 лет | Через 5 лет |
| Возраст старше 30 лет | При постановке диагноза |
| Беременность | Первый триместр* |
| РЕЗУЛЬТАТЫ ОСМОТРА | ПЕРИОДИЧНОСТЬ ПОВТОРНЫХ ОСМОТРОВ |
| Отсутствие ДР | Ежегодно |
| Непролиферативная диабетическая ретинопатия | 4-6 мес. |
| Пролиферативная , препролиферативная ДР или диабетический макулярный отек | Назначается лазерное лечение, периодичность между этапами проведения которого колеблется от 2-3 недель до 4-6 мес. |
Назначается лазерное лечение, периодичность между этапами проведения которого колеблется от 2-3 недель до 4-6 мес.
* — при беременности повторные осмотры проводятся каждый триместр даже при отсутствии изменений со стороны глазного дна.
При неожиданном снижении остроты зрения или появлении у больных диабетом каких-либо других жалоб на зрение, обследование должно быть проведено немедленно, вне зависимости от сроков очередного визита к офтальмологу.
Только специалист может определить степень диабетического поражения органа зрения.
Вам проведут все необходимые обследования с помощью современного высокоточного оборудования.
Препролиферативная диабетическая ретинопатия
Это вторая, более критичная, стадия данного заболевания. В момент его прогрессии наблюдается деформация мелких сосудов. Они становятся более извитыми, раздваиваются, появляются артериальные петли. Под офтальмоскопом врач может разглядеть на глазном дне множество экссудатов, причем как мягких, так и твердых. Офтальмологические симптомы уже более выраженные. Препролиферативная стадия ретинопатии сопровождается такими изменениями зрения и состояния глаз:
- изображение нечеткое, размываются очертания фигур;
- желтоватый оттенок белочной оболочки;
- снижение остроты центрального зрения;
- появление бликов, помутнений;
- возникновение мелких кровяных паутинок на склерах.
Если не начать лечение на этом этапе, болезнь будет продолжать прогрессировать. Высока вероятность ее перехода в третью стадию. Узнаем, как проявляется пролиферативная диабетическая ретинопатия.
Пролиферативная ретинопатия при сахарном диабете
При диабетической ретинопатии нарушается кровоснабжение внутренней оболочки. Это приводит к образованию в ней аномальных сосудистых каналов. Данный патологический процесс называется неоваскуляризацией, он представляет собой защитную реакцию организма. Таким образом он избавляет сетчатую оболочку от кислородного голодания.
Новообразовавшиеся сосуды являются очень хрупкими. Они часто повреждаются, что приводит к многочисленным кровоизлияниям в область стекловидного тела. Появляются рубцы, которые «стягивают» сетчатку со своего места, вызывая ее отслойку.
Могут быть и другие последствия. Разрастание новых сосудов в радужную оболочку становится причиной рубеозной глаукомы, которая проявляется в повышении внутриглазного давления. При этом зрачок приобретает легкий зеленоватый оттенок. Водянистая влага застаивается в глазном яблоке. Из-за этого стекловидное тело затвердевает. Этот процесс приводит к атрофии нервов.
Пролиферативная стадия диабетической ретинопатии отличается выраженной симптоматикой. Игнорировать или не замечать ее признаки уже невозможно. К этим симптомам относятся:
- кратковременная полная потеря зрения (иногда и длительная);
- размытость изображения, которая становится более явной при повышении сахара в крови;
- «мушки» в глазах;
- видимые предметы кажутся меньше, чем есть в действительности;
- нарушается цветовосприятие;
- глаза очень быстро устают, появляются болевые ощущения;
- при повышенной зрительной нагрузке мелькают вспышки, «молнии».
Диабетическая ретинопатия обоих глаз — это еще более тяжелый патологический процесс. Он характеризуется большим количеством новообразованных сосудов. Есть риск полной утраты зрения. В таких случаях 80% пациентов становятся слепыми.
Диабетическая ретинопатия может осложниться диабетической катарактой. При этом она чаще встречается у детей и молодых людей, чем у пожилых. Также она чаще диагностируется у женщин. Заболевание всегда бывает двусторонним. При этом прогрессирует катаракта диабетическая обоих глаз достаточно быстро. Она развивается в течение 2-3 месяцев, а при диабетическом кризе — за несколько часов.
В ходе биомикроскопии обнаруживаются беловатые помутнения в поверхностных слоях хрусталика, которые напоминают хлопья. Также видны помутнения в задней капсуле. Но данная форма катаракты отличается от возрастной характером протекания. Ее можно вылечить без удаления прозрачного тела.
Стадии недуга
Ретинопатии — собирательное понятие, объединяющее различные заболевания сетчатки глаза невоспалительного характера(первичные ретинопатии) и ее поражения при некоторых заболеваниях других органов и систем (вторичныеретинопатии).
К первичной Р. относят идиопатическую центральную серозную Р., острую заднююмногофокусную пигментную эпителиопатию, наружную экссудативную Р., этиология которых не выяснена.
Вторичные Р. включают гипертоническую и диабетическую Р. ретинопатию при заболеваниях системы крови, травматическую ретинопатию Пурчера, берлиновское помутнение (контузионный отек сетчатки) и др.
- Первичные ретинопатии.
- Вторичные ретинопатии.
- Третья (пролиферативная) стадия диабетической Р. характеризуется неоваскуляризацией и образованием так называемой глиальной ткани. Чаще глиоз определяется в зоне диска зрительного нерва или основных сосудистых стволов.
Идиопатическая центральная серозная ретинопатия (идиопатическая отслойка желтого пятна, преретинальный отек, центральная ангиоспастическая Р., центральная серозная хориопатия, центральный серозный ретинит) обычно возникает у соматически здоровых людей 20—40 лет (чаще мужчин), в анамнезе у которых отмечаются эмоциональные стрессы и приступообразные головные боли типа мигрени.
Процесс в большинстве случаев бывает односторонним. Симптоматика складывается из метаморфопсии в виде микропсии положительной скотомы (Скотома) и снижения остроты зрения (Острота зрения). Характерно улучшение остроты зрения при коррекции слабыми положительными линзами, что имеет значение для ранней диагностики заболевания.
Ведущим признаком является серозная отслойка пигментного эпителия в макулярной зоне, офтальмоскопически определяемая в виде ограниченного круглого или овального выбухания более темного оттенка, чем окружающая сетчатка.
Фовеальный рефлекс (световая полоска вокруг центральной ямки сетчатки), как правило, отсутствует. В некоторых случаях на задней поверхности сетчатки могут быть видны сероватые или желтоватыепреципитаты. Лечение — лазеркоагуляция.
Назначают также препараты, укрепляющие сосудистую стенку(например, добезилат-кальций), улучшающие микроциркуляцию (солкосерил), мочегонные средства с целью уменьшения отека сетчатки, гипербарическую оксигенацию (Гипербарическая оксигенация).
Прогноз при своевременном лечении благоприятный. У 80% больных через 1—4 мес. от начала заболевания серозная отслойка сетчатки может исчезать, острота зрения восстанавливается до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия характеризуется появлением множественных плоских субретинальных очагов сероватого или белого цвета. Поражение может быть одно- и двусторонним.
Быстро развивается нарушение центрального зрения с появлением в Поле зрения центральных или парацентральных скотом. Обратное развитие очагов, которое наблюдается в период от нескольких дней до нескольких недель от начала заболевания, сопровождается образованием множественных участков депигментации и скопления цемента.
В половине случаев отмечается помутнение стекловидного тела. Появляются периваскулярные муфты в периферических сосудах сетчатки, небольшое расширение и извитость ее вен, отек диска зрительного нерва. У ряда больных развиваются эписклерит (см. Склерит), Иридоциклит.
Лечение включает применение витаминов и сосудорасширяющих средств (пентоксифиллин, кавинтон и др.), препаратов, повышающих тканевую оксигенацию (солкосерил), кортикостероидов в виде ретробульбарных инъекций, гипербарическую оксигенацию. Прогноз при своевременно начатом лечении благоприятный.
Наружная экссудативная ретинопатия (синдром Коутса, болезнь Коутса, наружный экссудативный ретинит) наблюдается у лиц молодого возраста преимущественно мужского пола. Поражение обычно одностороннее.
Характеризуется образованием под сосудами сетчатки белого или желтоватого экссудата, отложением кристаллов холестерина, кровоизлияниями. Изменения занимают периферические отделы глазного дна, макулярная зона поражается редко.
Во многих случаях выявляют множественные аномалии сосудов в видемикро- и макроаневризм, артериовенозных шунтов, что хорошо видно при флюоресцентной ангиографии. Течение заболевания медленное, хроническое. Лечение включает лазеркоагуляцию и гипербарическую оксигенацию.
Прогноз серьезный. Часто наблюдается Отслойка сетчатки, требующая оперативноговмешательства, в некоторых случаях развиваются Глаукома и иридоциклит.
Гипертоническая ретинопатия встречается при гипертонической болезни, заболеваниях почек, токсикозе беременных.
Основным в офтальмоскопической картине является изменение сосудов сетчатки в виде увеличения или уменьшения их калибра, частичной или полной облитерации и др.
Артериолосклероз часто сопровождающий гипертоническую болезнь, характеризуется выпрямлением и сужением артериол сетчатки. Артериолы вокруг центральной ямки тонкие, соответствующие им венулы извиты и расширены.
В связи с уменьшением прозрачности сосудистой стенки и побледнением артериол, что наблюдается при гипертонической болезни в юношеском возрасте, сосудистый рефлекс приобретает желтый оттенок (так называемый симптом медной проволоки).
При значительном уплотнении сосудистых стенок, и сужении просвета мелких сосудов они принимают вид серебристой нити (так называемый симптом серебряной проволоки).
Характерным офтальмоскопическим признаком гипертонической Р. является симптом Салюса — Гунна, или перекреста(сужение и смещение вены в более глубокие слои сетчатки в результате давления на нее уплотненной и напряженной артерии в месте их перекреста) различной степени выраженности — I, II, III.
Сосудистые изменения в сетчатке проявляются также в виде микроаневризм, транссудации и экссудации. Происхождение твердого экссудата представляющего собой белые или сероватые фокусы, располагающиеся чаще в центральной зоне сетчатки и не контрастирующиеся при флюоресцентной ангиографии, связывают с выхождением через сосудистую стенку в результате повышения ее проницаемости липидов крови.
Мягкий экссудат в виде белых округлых, хлопкообразных фокусов обусловлен окклюзией артериолы, что дает основание считать его инфарктом сетчатки.
При злокачественном варианте гипертонической болезни, при артериальной гипертензии, обусловленной патологией почек, тромботическая окклюзия мелких сосудов вызывает развитие мягкого экссудата, образующего в макулярной зоне фигуру звезды.
Важно
Последняя, однако, не является патогномоничным симптомом и встречается также при инфекционных болезнях (кори, гриппе, роже идр.), гельминтозах, интоксикациях. В некоторых случаях субретинальная экссудация бывает настолько массивна, что приводит к отслойке сетчатки.
Прогрессирование гипертонической Р. сопровождается кровоизлияниями в сетчатку, которые в зависимости от глубины расположения могут быть полосчатыми или округлыми, а также отеком диска зрительного нерва. Лечение направлено в первую очередь на основное заболевание.
Применяют также сосудорасширяющие средства, витамины, антикоагулянты, используют лазеркоагуляцию и гипербарическую оксигенацию. Прогноз серьезный: ретинопатия может привести к значительному снижению зрения вплоть до слепоты.
Кроме того, развитие Р., в свою очередь, является плохим прогностическим признаком для основного заболевания, а при беременности — как для плода, так и для матери. При появлении у беременной Р. может появиться необходимость прерывания беременности.
Диабетическая ретинопатия развивается приблизительно у половины больных сахарным диабетом, чаще при длительном его течении. В развитии диабетической Р. выделяют три стадии. Офтальмологическая картина в первых двух стадиях такая же, как при гипертонической ретинопатии.
В первой стадии отмечают расширение вен первого-третьего порядка, появление микроаневризм. Расширение площади бес сосудистойзоны может свидетельствовать о начавшемся процессе облитерации перифовеальных капилляров.
Во второй стадии возникают очаги твердого и мягкого экссудата. Характерен отек макулярной зоны, иногда значительный(толщина сетчатки в зоне отека может увеличиваться в 4—5 раз).
Длительное существование отека приводит к образованию микро- или макрокистозной дистрофии, сопровождающейся стойким снижением остроты зрения.
В ряде случаев отмечаются единичные или множественные кровоизлияния в сетчатке, сегментарно расширенные вены, запустевание сосудов, отек сетчатки вокруг сосудов в виде муфт, а также зоны фокальной ишемии.
Иногда глиальная ткань в макулярной зоне образует своеобразный навес по задней поверхности стекловидного тела, вызывая значительное снижение остроты зрения при относительной сохранности сетчатки.
Процесс заканчивается рубцеванием и смещением стекловидного тела, что может привести к натяжению и отслойке сетчатки. Лечение прежде всего направлено на основное заболевание. Применяют также лазеркоагуляцию, назначают сосудозащитные препараты (добезилат-кальций, этамзилат), витамины, средства, улучшающие микроциркуляцию и др.
Прогноз серьезный. Диабетическая Р. в 16—18% (а в третьей стадии в 50%) случаев заканчивается слепотой. Кроме того, она является неблагоприятным прогностическим признаком для основного заболевания. Ретинопатии при заболеваниях системы крови развиваются при полицитемии, анемии, лейкозах, болезни Вальденстрема.
При полицитемии вены сетчатки могут иметь необычный темно-красный цвет, что придает глазному дну цианотичный оттенок. Иногда возникают тромбоз вен и отек диска зрительного нерва, связанные с недостаточностью кровообращения во внутренней сонной, позвоночной или базилярной артериях.
При анемии рефлекс глазного дна вследствие понижения содержания гемоглобина в эритроцитах становится более бледным, артерии и вены сетчатки расширяются и иногда калибр и окраска их становятся одинаковыми.
При выраженной анемии появляются бледные кровоизлияния, располагающиеся в слое нервных волокон(протяженность их зависит от степени анемии), а также глубокие кровоизлияния различной формы и размеров, с белыми участками в центре — пятна Рота, обусловленные поражением глубоких капилляров сетчатки.
Анемия сопровождается развитием и экстраретинальных кровоизлияний, которые располагаются в собственной сосудистой оболочке глаза в виде коричневатого диска, слегка приподнимающего сетчатку, или локализуются между сетчаткой и стекловидным телом и могут приводить к частичному или полному гемофтальму.
Ретинальный экссудат может быть твердым или мягким. Редким осложнением является экссудативная отслойка сетчатки. При миелолейкозе вены сетчатки становятся извитыми, может появляться генерализованный отек сетчатки и отек диска зрительного нерва.
Возникают различного вида кровоизлияния, в т.ч. и субретинальные. Экссудат может быть различного типа, но чаще в виде мелких белых точек, рассеянных в центральной зоне глазного дна.
При болезни Вальденстрема и миеломной болезни изменения в сетчатке связаны с диспротеинемией, парапротеинемией, повышенной вязкостью крови и характеризуются расширением ретинальных вен, увеличением их извитости, в меньшей степени расширением артерий.
Появляются симптом Салюса — Гунна, микроаневризмы, окклюзии мелких вен, кровоизлияния в сетчатку. В некоторых случаях в слое нервных волокон сетчатки возникают ватообразные очаги, в области диска зрительного нерва — отек.
В азотемической стадии болезни развивается Р., характерная для хронических заболеваний почек. Лечение направлено на основное заболевание. Показаны также витамины, препараты, повышающие тканевую оксигенацию, лазер-коагуляция, при полицитемии — антикоагулянты.
Прогноз в плане восстановления зрительной функции серьезный. Травматическая ретинопатия Пурчера развивается при внезапном сдавлении грудной клетки, в момент которого в результате артериолоспазма наступает гипоксия сетчатки и выход в нее из крови транссудата.
Через 1—2 дня после травмы в сетчатке вокруг диска зрительного нерва появляются кровоизлияния и молочно-белые, иногда серебристо-белые пятна. Р. может осложниться атрофией зрительного нерва.
Лечение проводят витаминами, сосудорасширяющими средствами, препаратами, уменьшающими тканевую гипоксию, применяют гипербарическую оксигенацию. Прогноз серьезный: органические изменения в сетчатке могут привести к снижению зрения.
Берлиновское помутнение сетчатки — своеобразные изменения сетчатки, развивающиеся при контузии глазного яблока.
Важно
По мнению немецкого офтальмолога Берлина (R. Berlin), описавшего эту Р., в основе помутнения сетчатки лежит субхориоидальное кровоизлияние и отек глубоких слоев сетчатки, по мнению других исследователей, помутнение связано главным образом с появлением транссудата между сосудистой оболочкой и сетчаткой.
Офтальмоскопическая картина характеризуется наличием беловатого помутнения по периферии сетчатки на стороне контузии, иногда такое же помутнение появляется на противоположной стороне сетчатки, менее выраженное — в макулярной зоне.
Лечение включает применение витаминов, препаратов, уменьшающих тканевую гипоксию, гипербарическую оксигенацию. Прогноз благоприятный.
Ретинопатия при сахарном диабете: диагностика
Стоит отметить, что при данном заболевании пациент должен каждые полгода посещать офтальмолога, чтобы вовремя обнаружить осложнения и начать их лечение. Чтобы подтвердить ретинопатию, необходимо пройти несколько процедур:
- периметрию, с помощью которой оцениваются поля зрения;
- электрофизиологическое исследование, позволяющее определить жизнеспособность нервных клеток внутренней оболочки и зрительного нерва;
- тонометрию — процедуру измерения внутриглазного давления, которое может повыситься уже на стадии препролиферативной ретинопатии;
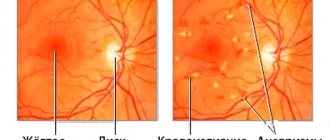
- офтальмоскопию — осмотр глазного дна, на котором отображаются все патологические изменения, видны новые сосуды, экссудаты и микрогеморрагии.
Могут быть назначены УЗИ, ОКТ, диафаноскопия и другие диагностические методы. Это зависит от степени недуга и наличия сопутствующих патологий. При сахарном диабете основное терапевтическое лечение проводит эндокринолог.
Определение и классификация
Под ретинопатией понимаются патологические изменения в строении и функционировании ретинальных сосудов внутренней оболочки глаза (сетчатки) невоспалительного характера. Патология является следствием нарушенного кровоснабжения сосудистой сетки в силу ряда неблагоприятных факторов различного происхождения. Ретинопатия глаз опасна тяжелыми необратимыми процессами, приводящими к атрофии зрительного нерва и полной слепоте.
Исходя из первопричин, заболевание подразделяется на 3 категории:
- первичная, не связанная с воспалением;
- вторичная (фоновая), являющаяся следствием имеющейся системной патологии других органов;
- ретинопатия недоношенных.
Диабетическая ретинопатия: лечение
Эта патология является вторичной, поэтому лечение направлено, прежде всего, на борьбу с сахарным диабетом. Необходимо препятствовать гипергликемии, что достигается за счет лекарственных препаратов и диеты. При прогрессирующей диабетической ретинопатии проводится лазерная коагуляция сетчатки, с помощью которой удается подавить неоваскуляризацию, то есть рост новых сосудов. Это позволяет предотвратить отслоение сетчатой оболочки.
Есть несколько методик, используемых сегодня в офтальмологии для проведения лазеркоагуляции. Суть любой из них сводится к следующему:
- разрушение области гипоксии внутренней оболочки и роговицы, которая является причиной образования новых сосудов;
- нормализация поступления полноценного объема кислорода к сетчатке из сосудистой оболочки;
- ликвидация новообразованных сосудистых сеток.
При непролиферативной диабетической ретинопатии, которая сопровождается макулярным отеком, назначается барьерная лазерная коагуляция. В ходе такой процедуры на сетчатку наносятся парамакулярные коагулянты в несколько рядов, которые образуют решетку. Такая многослойная сетка препятствует появлению новых патологических сосудов. При наличии микроаневризм, мелких геморрагий, экссудатов различного типа выполняется фокальная лазерная коагуляция. Препролиферативная стадия лечится с помощью панретинальной лазеркоагуляции. В процессе данной процедуры коагулянты наносятся на всю сетчатую оболочку, кроме макулы.
Лазерная коагуляция — это операция безопасная и малотравматичная, но при этом очень результативная, особенно при непролиферативной и препролиферативной стадиях заболевания. Проводится процедура под местной анестезией в амбулаторных условиях. Готовиться к ней не нужно. Осуществляется коагуляция с помощью специального аппарата и лазерного луча направленного действия, которым прижигаются патологические сосуды. Попутно формируются пути альтернативной поставки кислорода в сетчатую оболочку. Длится такая операция не более получаса. В ходе нее пациент не чувствует боли и иного дискомфорта. Госпитализация не требуется. Но эффективность процедуры ограничена двумя стадиями диабетической ретинопатии. При тяжелом поражении глаз проводится хирургическая операция — витрэктомия.
Данная процедура основана на удалении стекловидного тела (или его части) с его заменой на полимер, солевой раствор или другое вещество. Проводится операция в стационаре. Перед ней нельзя принимать пищу порядка 12 часов и пить воду. Длится витрэктомия примерно 2 часа под общим наркозом или местной анестезией в зависимости от состояния больного. Хирург делает надрез на роговице, проникает во внутренние части глазного яблока и удаляет стекловидное тело. Вместо него вводится другое вещество, которое впоследствии рассасывается, а глаз вновь заполняется внутриглазной жидкостью. После операции пациенту на протяжении 2-х недель запрещается:
- много читать и сидеть за компьютером, утомлять глаза;
- заниматься спортом, поднимать тяжести;
- ходить в бассейн, баню, сауну.
Операция способна вызвать осложнения: отслойки сетчатки, прогрессирование катаракты, помутнение роговицы, эндофтальмит. Но выявляются они крайне редко. В принципе, витрэктомия — это безопасный способ лечения, который позволяет справиться с тяжелой формой диабетической ретинопатии.
Диагностика диабетических поражений органа зрения
Диагностика диабетической ретинопатии должна проводится на современном высокоточном оборудовании и включать следующие исследования:
- определение остроты зрения, что позволяет определить состояние центральной области сетчатки,
- исследование поля зрения (компьютерная периметрия), для определения состояния сетчатки на периферии,
- исследование переднего отрезка глазного яблока (биомикроскопия), что позволяет определить состояние радужной оболочки и хрусталика,
- исследование угла передней камеры (гониоскопия),
- исследование поля зрения (компьютерная периметрия),
- измерение внутриглазного давления (тонометрия).
Если позволяет уровень внутриглазного давления, то дальнейшие исследования проводятся при медикаментозно расширенном зрачке.
- биомикроскопия хрусталика и стекловидного тела,
- электрофизиологические методы исследования для определения функционального состояния зрительного нерва и сетчатки,
- ультразвуковое исследование (сканирование) органа зрения для определения состояния стекловидного тела. Это исследование особенно важно при наличии помутнений в оптических средах, при которых офтальмоскопия глазного дна затруднена.
- исследование глазного дна (офтальмобиомикроскопия), что позволяет выявить состояние сетчатки и ее взаимоотношения со стекловидным телом, определить качественные изменения сетчатой оболочки и их локализацию. Офтальмобиомикроскопия должна проводиться с обязательной регистрацией и фотографированием полученных данных, что дает возможность получить документальную информацию о состоянии глазного дна, степени ретинопатии и достоверные результаты эффективности назначенного лечения.
В процессе исследования выявляются изменения сетчатки, указывающие на наличие ретинопатии с риском прогрессирующего поражения и слепоты, свидетельствующие о вероятности неблагоприятного исхода на протяжении следующего года.
Результаты перечисленных исследований позволят нашему специалисту рекомендовать необходимое Вам лечение для предупреждения потери зрения.
Питание при диабетической ретинопатии
Заболевание будет рецидивировать и прогрессировать, если пациент не соблюдает диету. Она является основой терапии при сахарном диабете любого типа. В первую очередь больному придется отказаться от сладкого, соли и алкоголя. Также следует исключить другие продукты, которые способны вызвать повышение давления или уровня сахара в крови.
Рекомендуется отказаться от курения. Нужно потреблять витамины А, В, С, Е, РР. Также в организм должны поступать селен, хром, медь, фолиевая кислота и др. Нужно контролировать свой вес. При ожирении риск развития осложнений сильно увеличивается. Кроме того, рекомендуется чаще обследоваться. Ни в коем случае нельзя игнорировать офтальмологические симптомы или пытаться вылечить ретинопатию народными средствами.