Описание
Кератоконус – это дегенеративное заболевание невоспалительного характера, при котором роговица глаза истончается и принимает конусообразную форму.
В результате этого зрение больного может сильно ухудшиться. Деформация роговицы при кератоконусе происходит под влиянием различных биохимических изменений. Как правило, у больных данной патологией отмечается уменьшение выработки коллагена и белка, имеется дефицит ферментов, и уменьшается активность антиоксидантов. В результате этого роговица глаза теряет эластичность, растягивается и в итоге становится конусообразной. Кератоконус является одним из самых редких дистрофических заболеваний глаза. Согласно статистике, с данной патологией сталкивается 1 человек из 1000. Причем это не зависит от его пола и национальности.
Как правило, патология обнаруживается у больных еще в детском возрасте, однако, самые запущенные случаи встречаются у пациентов в возрасте 20-30 лет.
Несмотря на развитость современной медицины, причины данной патологии до сих пор так и не выявлены. Именно поэтому врачам так сложно спрогнозировать дальнейшее течение болезни после диагностики.
Если лечение кератоконуса не проводить или проводить его неправильно, то со временем больному станет сложно управлять различными механизмами или даже просто читать текст, который написан стандартным печатным шрифтом. Тем не менее, заболевание очень редко вызывает слепоту, а улучшить состояние больных кератоконусом можно с помощью контактных линз.
Несмотря на то, что кератоконус роговицы – это до сих пор малоизученное состояние для врачей, пациентов он уже не пугает, ведь на данный момент существуют различные способы его эффективного лечения.
Причины возникновения кератоконуса
Причины кератоконуса врачам не известны, но сегодня выявлены факторы, наличие которых может стать толчком к возникновению патологического ппроцесса или просто усугубить течение болезни. К таким можно отнести:
- плохую экологическую обстановку в месте проживания больного;
- сбои в эндокринной сфере;
- травмы роговицы глаза или глазного яблока.
В данном случае стоит также упомянуть про генетику. Нередко кератоконус передается по наследству. Причем за развитие заболевания отвечают доминантные гены. Это значит, что даже если у одного из родителей глаза абсолютно здоровы, а у другого имеется кератоконус, то ребенок также, скорее всего, унаследует заболевание. Поэтому все дети, родственники которых страдали данной патологией, должны время от времени проходить профилактический осмотр у офтальмолога. Ведь на ранних стадиях заболевание лечить всегда легче. При возникновении первых симптомов кератоконуса ребенку, возможно, придется соблюдать некоторые ограничения в спорте.
В последнее время врачи отметили резкое увеличение количества случаев кератоконуса. С одной стороны это можно объяснить улучшенными возможностями диагностики, а с другой – ухудшением экологической обстановки.
Кератоконус глаза нередко сочетается с такими патологиями как:
- астма;
- поллиноз;
- синдром Дауна;
- хроническая недостаточность коры надпочечников;
- экзема;
- воспаление конъюнктивы глаза и его роговицы.
Опасность заболевания
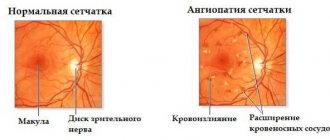
Из-за того что при данной патологии роговица глаза приобретает конусовидную форму, она не может преломлять лучи света во всех своих областях одинаково, поэтому у больного происходит снижение остроты зрения (также как и при близорукости). При этом пациент может видеть предметы в искаженном виде, а прямые линии переломленными.
Если кератоконус прогрессирует, то человеку довольно сложно будет самостоятельно выбрать очки или линзы. Иногда даже обычное исправление зрения контактными линзами при кератоконусе может вызвать некоторые проблемы (особенно при индивидуальной непереносимости контактных линз).
При дальнейшем прогрессировании патологического процесса происходит сильное истончение роговицы, причем в некоторых случаях может произойти даже ее разрыв. Все это обычно сопровождается болевыми ощущениями или сильным дискомфортом.
Классификация
Существует несколько классификаций кератоконуса, однако, врачи наиболее часто применяют классификацию по Amsler.
Согласно ней существует 4 степени кератоконуса:
- 1 степень кератоконуса – у больных имеется астигматизм, который легко можно исправить при помощи контактных линз (зрение 1-0,5);
- 2 степень кератоконуса – астигматизм также присутствует и также лечится (зрение 0,4-1);
- 3 степень кератоконуса – роговица глаза становится более тонкой и начинает растягиваться (зрение 0,12-0,02). Для лечения на этой стадии врачи рекомендуют применять особый тип линз;
- 4 стадия кератоконуса – роговица глаза становится конусообразной и полностью мутнеет (зрение 0,02-0,01). Эта стадия очень тяжело поддается лечению.
Ни в коем случае не проводите лечение в домашних условиях самостоятельно. Это не принесет никакой пользы, а вот откладывание визита к врачу на потом может значительно усугубить ситуацию (на ранних стадиях кератоконуса еще можно избежать хирургического вмешательства, но многие пациенты этот момент упускают). Лечиться дома можно только после консультации врача. При этом применять разрешается только те препараты, которые назначил офтальмолог.
Беременность при кератоконусе
Впервые врачи привели исследования, касающиеся течения заболевания во время беременности, в 2011 году. В эксперименте принимали участия только 4 пациентки, которые собирались рожать с кератоконусом, так как это достаточно редкая патология.
По окончании эксперимента ученым не удалось сделать какие-либо конкретные выводы, хотя высказывались предположения относительно того, что беременность может усугубить болезнь, что связано с отечностью тканей организма в результате гормональных изменений.
На саму беременность патология абсолютно никак не влияет. Женщины, больные кератоконусом, должны так же, как и остальные наблюдаться у гинеколога. При отсутствии противопоказаний у них возможны естественные роды.
Классификация кератоконуса
Существует несколько типов классификации кератоконуса. Классификация З. Д. Титаренко (1982) включает 5 стадий заболевания: На I и II стадиях отмечаются небольшие, субклинические изменения роговицы (участки «разжижения», утолщение нервных волокон); На III стадии снижается острота зрения до 0,1, формируется помутнение роговицы на вершине конуса, образовываются линии Фогта. IV стадия характеризуется резким снижением остроты зрения (до 0,02), истончением и помутнением роговицы, возникновением трещин в десцеметовой оболочке. V стадия – формируются тяжелые изменения роговицы с практически тотальным помутнением роговицы.
Классификация Ю. Б. Слонимского (1993), в основном, предназначена для выявления диагностических признаков, определяющих возможность и сроки хирургического лечения. I стадия до хирургическая — характеризуется снижением зрения, плохо корригируемого очковыми стеклами, но успешно корригируемого контактными линзами. II стадия хирургическая — сопровождается наличием эпителиопатии, плохой переносимостью контактных линз. III стадия терминальная — характеризуется грубыми рубцовыми процессами с резким снижением остроты зрения.
Классификация J. Buxton (1973) по степени увеличения кривизны роговицы: I степень — радиус роговицы около 7,5 мм и нерегулярным астигматизмом; II степень — радиус от 7,5 до 6,5 мм и изменением офтальмометрических показателей; III степень — радиус менее 6,5 мм.; IV степень — заключительная стадия — радиус роговицы менее 5,6 мм.;
Наиболее популярной является классификация по М. Amsler, 1961 г.: В ее основу положены биомикроскопическая картина роговицы и офтальмометрические изменения. I стадия — характеризуется «разряжением» стромы, появлением нервов роговицы, изменением клеток эндотелия и офтальмометрическими изменениями. Острота зрения на данной стадии в пределах 0,1-0,5, корригируется цилиндрическими стеклами, минимальный радиус кривизны роговицы — более 7,2 мм..
II стадия — острота зрения не превышает 0,1-0,4 и также корригируется астигматическими стеклами, возможна легкая эктазия и истончение роговицы, минимальный радиус кривизны составляет 7,19-7,1 мм..
III стадия — образуется заметное выпячивание роговицы и ее истончение. Острота зрения 0,02-0,12, корригируется только жесткими контактными линзами, которые пациенты часто не переносят. Минимальный радиус кривизны роговицы составляет 7,09-7,0 мм, возникают помутнения боуменовой мембраны.
IV (терминальная) стадия — появляются помутнения стромы, изменения десцеметовой оболочки. Офтальмометрия часто невозможна. Острота зрения 0,01-0,02 и не корригируется, минимальным радиус кривизны менее 6,9 мм.. Формирование кольца Фляйшера может наблюдаться на любой стадии.
Современная классификация кератоконуса по Rabinowitz – McDonell подразделяет стадии заболевания по M. Amsler:
I и II стадии — как субклиническую или рефракционную стадию.
III и IV — как клиническую стадию. Отдельно следует выделить следующие типы классификации кератоконуса: Передний или истинный кератоконус. Отличается хроническим течением. Патологические процессы происходят в боуменовой мембране. Отличается формированием практически прозрачной эктазии.
Острый кератоконус или водянка (hydrops) роговицы. Повреждается десцеметова мембрана, нарушается барьерная функция и водянистая влага пропотевает из передней камеры в слои роговицы, вследствие чего строма мутнеет и отекает.
Задний кератоконус. Это аномалия, возникающая вследствие неполноценного развития мезодермы. Истончение формируется в центре, либо образует блюдцеобразную форму. Роговица становится довольно плоской и оптически слабой. Данное состояние отличается стабильностью.
Симптомы
Фото: esalud.info
Симптомами кератоконуса являются:
- постепенное ухудшение зрения;
- значительная утомляемость глаз;
- зуд и жжение слизистых;
- слезоточивость глаз;
- характерное изменение роговицы. При осмотре видно, что она становится слишком выпуклой;
- снижение концентрации внимания;
- изображение, которое видит больной человек, начинает двоиться;
- монокулярная полиопия – восприятие нескольких картинок как одной;
- быстрое изменение зрения, которое стремительно ухудшается;
- слезоточивость, которая проявляется от солнечного света;
- помутнение роговицы;
- искажение изображения, которое видит больной человек;
- отек роговицы;
- снижение работоспособности;
- полная потеря зрения;
- человеку приходится очень часто менять очки.
Лечение данного заболевания чаще всего хирургическое, но иногда допускается применение менее радикальных методов.
Астигматизм и кератоконус
На начальной стадии заболевание кератоконус проявляется симптомами, которые характерны для астигматизма:
- искажение картинки, которую видит человек. Она становится размытой и нечеткой;
- появление дискомфорта и чувства «печения» в глазах особенно в вечернее время;
- человек не может сконцентрировать зрение на мелких предметах;
- появление головной боли, которая чаще всего локализуется в надбровной области;
- быстрая утомляемость глаз;
- человек не может четко увидеть как дальние предметы, так и те, которые находятся вблизи.
Со временем данные симптомы становятся более выраженными и указывают на развитие кератоконуса. Также характерным признаком этой болезни является изменение степени и типа нарушения зрения за короткий промежуток времени, чего не наблюдается при обычном астигматизме.
Зрение при кератоконусе
При развитии кератоконуса чаще всего поражаются оба глаза. В начале заболевания проблемы могут затронуть лишь одну сторону, но со временем они появляются и на второй. При этом степень нарушения зрения и поражения глаз может отличаться и иметь разную степень. Характерно изменение роговицы, которое хорошо просматривается, но появляется не сразу, что иногда может утруднять диагностику болезни глаз.
В первую очередь больной кератоконусом отмечает значительное ухудшение зрения. На первом этапе человек жалуется на нечеткость предметов и размытость их контуров в темное время суток. По мере прогрессирования заболевания наблюдается ухудшение зрения, которое может сопровождаться светобоязнью. Все больные жалуются на то, что картинка, которую они видят, напоминает вид из окна в дождливую погоду. Также у них может двоиться в глазах.
Кроме этого, у человека с кератоконусом наблюдается другое нарушение зрения – монокулярная полиопия. Оно проявляется в том, что больной начинает воспринимать как одно изображение несколько отдельных картинок. На осмотре у офтальмолога данный симптом проявляется следующим образом. Врач показывает черный лист, на котором находится одна светлая точка. В этом случае больной видит несколько светлых кружков, которые размещаются в хаотичном порядке. Если через некоторое время показать человеку ту же картинку, ничего не изменится. Со временем может лишь наблюдаться еще большее искажение картинки. Например, на последних стадиях заболевания данное изображение может пульсировать в такт ритма сердца.
Также характер нарушения зрения постоянно изменяется. Если человек носит очки или контактные линзы, которые ему полностью подходят, через несколько недель они уже становятся непригодными. Зрение резко ухудшается, а характер нарушения в большинстве случаев изменяется. Со временем человек не может носить мягких контактных линз, поскольку они не прилегают к роговице. Она приобретает выпуклую форму, которая характерна при кератоконусе. При выявлении данного симптома можно с большой вероятностью утверждать, что данное заболевания глаз прогрессирует.
Другие признаки кератоконуса
Боли при кератоконусе не редкость. Из-за плохого зрения человек начинает напрягать глаза, щурится, что приводит к быстрой утомляемости. Это проявляется жжением, образованием зуда. Больному хочется постоянно тереть глаза.
Также данное состояние часто сопровождается головными болями. Чаще всего они локализуются в надбровной области и могут носить хронический характер. Из-за развития данных проблем у человека снижается концентрация внимания, работоспособность. При длительном чтении или напряжении глаз появляется значительная слезоточивость. Это значительно утрудняет нормальную жизнедеятельность человека. Часто у него возникают трудности при выполнении обычных дел. Особенно это опасно, если профессиональная деятельность больного сопряжена с высокой концентрацией внимания, когда искажение изображения может привести к серьезным последствиям.
Еще одним признаком кератоконуса считается то, что на протяжении нескольких месяцев, а в некоторых случаях – и лет, происходит резкое ухудшение зрения. Но потом происходит остановка прогресса заболевания. Характер изменений зрения остается на том же уровне и может длительное время не изменяться в худшую сторону.
Острый кератоконус – характерные симптомы
Если больной человек пренебрегает рекомендациями врача и не производит лечения, может развиться опасное состояние, которое называется острый кератоконус. Оно сопровождается следующими симптомами:
- помутнение роговицы глаза;
- появление сильных болей в глазу, которые продолжаются длительное время;
- картинка, которую видят больные люди, сильно размыта;
- покраснение глаз;
- резкая потеря зрения;
- отечность роговицы.
Данное состояние сопровождается серьезными изменениями роговицы глаза. При своевременном лечении состояние больного человека нормализуется спустя несколько недель. Во многих случаях происходит даже улучшение зрения. При тяжелом течении болезни происходит разрыв роговицы из-за сильного отека. Это приводит к полной потере зрения, которое можно восстановить лишь при пересадке данного органа.
Симптомы кератоконуса у детей
Кератоконус может развиваться с раннего возраста. У детей данное заболевание характеризуется появлением следующих симптомов:
- ребенок может начать хуже учиться. Это происходит из-за того, что он плохо видит информацию, которая находится на школьной доске или в учебнике;
- можно заметить, что больной начинает щуриться;
- во время чтения ребенок держит книгу очень близко к глазам;
- родители замечают покраснение глаз, которое может сопровождаться слезоточивостью;
- ребенок часто жалуется на головные боли;
- дети с таким заболеванием могут становиться капризными, у них снижается концентрация внимания;
- ребенок жалуется на появление расплывчатого изображения.
Родители замечают, что очки, которые приписал врач, не помогают. Сначала ребенок лучше видит, не жалуется на симптомы, которые его беспокоили ранее. Но спустя несколько недель все возвращается. Ребенок снова жалуется на размытое изображение, не может нормально читать, писать. Следствием данного состояния является значительное снижение успеваемости и быстрая утомляемость. Без правильного лечения может появиться отечность роговицы, которая во многих случаях приводит к полной потере зрения.
Что такое кератоконус?
При кератоконусе роговая оболочка, истонченная из-за разрушения белковой основы, начинает выпирать под воздействием внутриглазной жидкости.
В зависимости от степени тяжести заболевания поверхность глаза может становиться выпуклой или принять явную коническую форму, что чревато разрывами и трещинами роговицы.
Определить наличие такого заболевания можно по следующим свойственным недугу признакам:
- На фоне кератоконуса начинает развиваться близорукость со всеми характерными для этого заболевания симптомов (невозможность рассмотреть мелкие предметы или удаленные объекты).
- Объекты начинают двоиться.
- Очки и контактные линзы не помогают, так как подобрать подходящую оптику, улучшающую остроту зрения, невозможно.
- Мелкие предметы искажаются, что отчетливо проявляется при чтении.
- На начальных стадиях ухудшается зрение с наступлением сумерек.
- На поверхности роговицы со временем могут появляться рубцы.
Важно! Такое офтальмологическое заболевание в основном длится годами, и в первые месяцы явных признаков кератоконуса можно и не заметить.
В некоторых случаях через несколько лет болезнь переходит в стадию ремиссии, так и не дойдя до тяжелой формы, но надеяться на такой поворот не стоит: при явных признаках кератоконуса необходимо лечение.
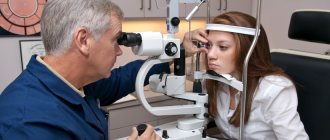
Диагностика
Фото: pocklington-trust.org.uk
Диагностика кератоконуса на ранних его стадиях остаётся довольно сложной, даже несмотря на успехи и достижения современной медицины в этом вопросе.
Диагноз устанавливается врачом-офтальмологом как на основании появившейся у пациента клиники с характерными жалобами, историей болезни и симптомами, так и с помощью данных дополнительного обследования.
К последним относятся, в основном, инструментальные методы диагностики:
- кератометрия,
- скиаскопия,
- осмотр с помощью щелевой лампы,
- рефрактометрия,
- диафаноскопия,
- картированная пахиметрия,
- компьютерная топография,
- биомикроскопия, конфокальная и эндотелиальная микроскопия роговицы,
- оптическая когерентная томография (ОСТ).
Уже на приеме доктор может предположить диагноз кератоконус и оценить состояние кривизны роговицы на основании стандартного протокола обследования.
Первоначально проводится оценка остроты зрения при помощи специальных таблиц. Для кератоконуса свойственно её снижение до 0,5 и более, как при миопии низкой или средней степени.
Кератометрия – измерение роговицы с изучением мест возможного её искривления – также позволяет выставить предварительный диагноз. Специальный прибор или современный компьютерный кератометр измеряют кривизну роговой оболочки и сравнивают её с нормой. Если же кератоконус большой степени, то такой анализ иногда невозможен в силу отсутствия измерительных возможностей указанных инструментов.
Заподозрить диагноз позволяет и проведение скиаскопии – исследования, где используется световой луч, который при направлении на радужку отражается от неё в обратном направлении с образованием светящейся полосы на роговице. Появляются две связанные под углом световые линии, которые в норме сохраняют угол наклона между собой постоянным по всему периметру радужной оболочки.
Деформация роговицы, в том числе и кератоконус, вызывает оптический эффект, схожий с режущими движениями лезвий ножниц, когда перемещающийся по кругу свет вызывает колебания величины угла между указанными полосками, что связано с неравномерной выпуклостью роговицы.
Щелевая лампа также помогает выявить кератоконус без дополнительных методов, но только при его достаточном развитии. Основной признак – появление в поверхностном эпителиальном слое роговой оболочки желто-коричневого кольца Флейшнера, состоящего из солей железа. Оно встречается до 50 % и определяется с помощью наложения специального фильтра синего цвета.
Также значимой особенностью считаются линии Вогта, представляющие собой «растяжки» роговицы также в её поверхностном слое, легко убираемые при нажатии.
Третий признак, который можно выявить при данном исследовании — признак Мюнсена – деформация края нижнего века, соприкасающегося с выпирающим конусом роговицы при взгляде, направленном вниз. Симптом характерен для тяжелых стадий заболевания.
В запущенной стадии патологии видна картина конически изменённой поверхности роговой оболочки.
Рефрактометрия является дополнительным исследованием, подтверждающим наличие выпячивания роговицы за счёт выявления миопии и изменённого астигматизма. Метод основывается на определении силы преломления и фокусировки луча света при прохождении им роговой оболочки.
Диафаноскопия представляет собой изучение конфигурации тени на радужке в зависимости от той или иной патологии. При кератоконусе она представлена в виде клина.
Кератопахиметрия ценна тем, что помогает выявить и поставить диагноз кератоконус ещё до начала появления его симптоматики. С помощью анализа полученных данных компьютерной программой определяют радиус, центральную точку выпуклой части роговицы и другие важные признаки дебюта патологии.
Очень интересная методика проводится с помощью ручного кератоскопа путём проекции на роговицу концентрических окружностей (диск Пласидо). Кривизна ее в месте кератоконуса становится видна более четко за счёт деформирования периметра и смещения центра отраженных колец.
Похожий вид исследования называется топографией роговой оболочки, когда проекция и оценка рисунка с выдачей заключения топологии производится с помощью специальной компьютеризированный аппаратуры.
Получаемые таким способом карты особенно важны именно на ранней стадии развития заболевания, когда выявляемое усиление кривизны в месте кератоконуса является единственным признаком наличия патологии. Этот же метод применяют в динамике для оценки скорости развития патологии, а также для выявления заднего кератоконуса.
При проведении осмотра глаза под микроскопом (биомикроскопия, конфокальная микроскопия) также выявляются ранние изменения клеточных структур в поверхностном слое роговой оболочки. При эндотелиальной микроскопии патология наблюдается в более глубоких ее слоях.
Оптическая когерентная томография применяется, в основном, при проведении клинических исследований.
Таким образом, кератоконус на поздних стадиях не создает трудностей при постановке диагноза. Однако его начальные проявления требуют не только совокупности клинических симптомов, но и проведения сложных методов диагностики для подтверждения диагноза.
Дифференциальная диагностика кератоконуса, особенно в ранней фазе заболевания, проводится как с прогрессирующей миопией, астигматизмом, так и с кератоглобусом, крутой роговицей, герпетическим ее поражением при остром кератоконусе.
И чем быстрее больной обратится за врачебной офтальмологической помощью, тем больше шансов вовремя остановить патологический процесс. И лечение, назначенное вовремя, может сохранить зрение.
Почему развивается кератоконус
Точные причины кератоконуса неизвестны, но врачи выделяют несколько факторов, которые могут послужить предпосылками к развитию патологии:
- длительный прием кортикостероидных препаратов;
- травмы роговицы;
- частое потирание глаз;
- привычка спать лицом вниз;
- сопутствующие заболевания глаз (астигматизм, пресбиопия, миопия).
Установлено, что в районах с плохой экологией (города близ АЭС, металлургических и химических предприятий) кератоконус у людей диагностируется чаще.
Кстати! Развитию кератоконуса особенно подвержены люди с синдромом Дауна или другими врожденными генетическими нарушениями.
Лечение
Фото: lasereyesurgeryhub.co.uk
Коррекция кератоконуса может проходить при помощи терапевтических (консервативных) или хирургических методов. Выбор схемы лечения зависит от состояния больного и степени нарушения зрения. Диагностирует это заболевание офтальмолог.
Лечение кератоконуса может происходить следующим способом:
- применение жестких контактных линз;
- с использованием корректирующих очков, линз или комбинации данных приспособлений;
- укрепление роговицы при помощи специально подобранных химических соединений и ультрафиолета;
- использование УФ-излучения, которому подвергаются глаза больного человека (роговичный коллагеновый кросслинкинг);
- применение сегментных кольцевых имплантатов;
- использование кератопластики – пересадки роговицы от донора;
- частичная кератопластика – эпикератофакия.
Лечение на начальной стадии заболевания может происходить в домашних условиях, но при постоянном контроле со стороны врача. Важно регулярно проводить исследование глаз, которое поможет определить эффективность терапии и предупредить стремительный регресс. Вылечить кератоконус народными средствами невозможно. Поэтому лучше всего применить современные методики, которые помогут устранить данный дефект. Также нужно учитывать, что при кератоконусе невозможна лазерная коррекция зрения, поскольку роговица больного человека слишком истончена.
Как лечить кератоконус на начальной стадии?
На начальной стадии кератоконуса, когда симптомы данного заболевания в большей степени напоминают астигматизм, офтальмолог может назначить терапевтическое лечение. Оно направлено на устранение основных дефектов зрения. Очки при кератоконусе помогут человеку чувствовать себя полноценным. Их тип определяется в зависимости от характера нарушения зрения. Подбор очков при кератоконусе проводит исключительно офтальмолог. Только он может определить степень развития заболевания.
Также нужно быть готовым к тому, что через некоторое время понадобятся другие очки. Зрение при кератоконусе может стремительно ухудшаться. В таких случаях прибегают к другому более эффективному лечению, которое устраняет саму проблему, а не ее проявления.
Кератоконус и линзы
При лечении кератоконуса на начальных стадиях очень эффективными считаются разнообразные контактные линзы. Решение об их использовании должен принять офтальмолог, который определяет степень нарушения зрения и возможность развития разнообразных осложнений. Врач должен подобрать линзы, которые будут максимально комфортными для человека. Также важно добиться высокой остроты зрения и избавиться от дефектов роговицы.
В зависимости от картины заболевания применяются:
- мягкие контактные линзы. Применяются редко из-за измененной формы роговицы. Может назначаться исключительно на начальной стадии заболевания;
- жесткие линзы. При кератоконусе идеальный вариант, поскольку они изменяют неправильную форму роговицы и корректируют зрение. Между жесткой линзой и поверхностью глаза образуется свободное пространство, которое заполняется слезной жидкостью. Такая особенность значительно повышает остроту зрения благодаря созданию новой преломляющейся поверхности;
- двухслойные линзы. Сочетают в себе две части – жесткую и мягкую. Применяются, когда человек плохо переносит традиционные линзы для лечения кератоконуса. Также двухслойные линзы используются, когда у больного человека диагностируют истончение роговицы или образование на ее поверхности эрозий;
- гибридные линзы. Имеют жесткую поверхность с мягкими краями. Они применяются, когда у больного человека наблюдается полная непереносимость жестких линз. Данная система хорошо фиксируется на поверхности глаза и помогает повысить остроту зрения. Несмотря на это может вызывать отек и неоваскуляризацию роговицы, конъюнктивит. Поэтому применяются при наличии строгих показаний;
- склеральные линзы. Кератоконус часто лечат при помощи данного приспособления, которое частично покрывает белую часть глазного яблока – склеру. Таким способом можно надежно зафиксировать линзы и скорректировать форму роговицы. Также они очень удобны, предотвращают попадание пыли и грязи в глаза и почти незаметны.
Укрепление роговицы с применением рибофлавина
Данный метод лечения кератоконуса относится к консервативным, поскольку он не требует оперативного вмешательства. Во время этой процедуры в глаза закапывают специальный препарат – рибофлавин. После этого на протяжении 30 минут роговицу подвергают УФ-излучению. Таким способом она значительно укрепляется, и развитие кератоконуса прекращается. В некоторых случаях при применении дополнительных вспомогательных средств удается возобновить остроту зрения.
Данная методика позволяет избежать операции на глазах при кератоконусе, которая является сложной и дорогостоящей.
Кросслинкинг при кератоконусе
Во время данной процедуры измененную роговицу обрабатывают специальным веществом. Оно твердеет от воздействия ультрафиолетового излучения. После кросслинкинга роговица обретает необходимую упругость, что позволяет приостановить прогресс кератоконуса.
Преимуществами данной процедуры считается:
- получение стойкого результата как минимум на 7 лет. В это время болезнь не исчезает полностью, но и не прогрессирует;
- повышение остроты зрения. Во время осмотра у офтальмолога больной видит буквы, которые размещаются на 1-2 строчки ниже, чем во время его предыдущего исследования;
- появление возможности отстрочить операцию на кератоконус, которая подразумевает пересадку роговицы.
Применение сегментных кольцевых имплантатов
Данная процедура подразумевает:
- На периферии роговицы делают тонкий надрез при помощи специального оборудования.
- С двух сторон от зрачка в образовавшееся углубление внедряются две дуги, которые изготовляются из полиметилметакрилата.
- Надрез закрывают.
Имплантированные сегменты оказывают давление на роговицу, от чего она постепенно приобретает природную форму. Процедура проводится под местной анестезией. Если она не показала хорошего результата, сегменты легко удаляются без нанесения вреда больному человеку.
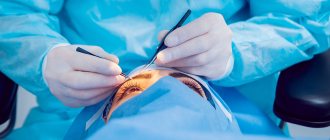
Кератопластика при кератоконусе
Если более консервативные методы лечения не дали результатов, применяется кератопластика. Она подразумевает пересадку роговицы от донора. Также такие радикальные меры применяются, когда на поверхности глаза образовались многочисленные рубцы (частично от ношения жестких контактных линз).
Во время этой операции хирург при помощи специальных инструментов удаляет верхний слой роговицы и заменяет его донорским материалом. В этом случае группа крови человека не играет роли. Роговица не кровоснабжаема, поэтому ее пересаживают от любого донора.
Образовавшаяся рана на глазу заживает на протяжении 4-6 недель. После операции при кератоконусе зрение полностью восстанавливается приблизительно через 1 год или больше. Обычно донорская роговица хорошо приживается и не отвергается организмом реципиента.
При лечении детей иногда могут использовать частичную кератопластику – эпикератофакию. Данная процедура очень сложна и требует применения высокоточного оборудования.
Использование жестких контактных линз
Ношение жестких контактных линз ранее было традиционным методом, которым лечили кератоконус. Это лечение было основано на механическом препятствовании искривлению роговой оболочки жесткой контактной линзой. Однако, такое воздействие, как правило, было не способно остановить прогрессирование заболевания.
Современные методы лечения, к которым относят имплантацию интрастромальных роговичных сегментов (колец Ferrrarings, INTACS), а также кросслинкинг роговой оболочки, являются гораздо более эффективными.
Лекарства
Фото: sportobzor.ru
Не существует лекарств, которые смогут вылечить такое заболевание глазного яблока как кератоконус, данный недуг побеждается с помощью оперативного вмешательства и ряда процедур. Однако для поддержания и улучшения состояния можно использовать некоторые лекарственные препараты.
Лекарственные препараты при кератоконусе
Помогут облегчить кератоконус капли:
- Тауфон;
- Баларпан;
- Эмоксипин;
- Квинакс.
Применяются лекарственные препараты в форме геля:
- Солкосерил;
- Корнергель.
По своему усмотрению врач-офтальмолог может назначить применение другого лекарственного препарата, который воспрепятствует прогрессированию болезни и улучшит состояние глазной оболочки.
Использование глазных капель и гелей при кератоконусе
Положительная статистика, по словам пациентов, использующих указанные препараты при заболевании роговицы глаза, преобладает у капель Тауфон, Беларпан и Корнергеля.
Применение Беларпана при кератоконусе обусловлено действующими веществами препарата. Данные глазные капли разработаны на основе сульфатированных гликозаминогликанов. Перед применением необходимо проконсультироваться с лечащим врачом, который назначит нужную дозировку капель. Как правило, Беларпан используют при сухости роговицы глазного яблока и любых ее повреждениях.
Содержащийся в каплях Тауфона таурин стимулирует репаративные процессы в глазных тканях. Принимается препарат курсами и с перерывами, эффективен при любых повреждениях роговицы. С применением Тауфона улучшается питание глаз, обмен веществ регулируется на клеточном уровне благодаря действующему компоненту таурину.
Основным действующим веществом Корнергеля является декспантенол. Лекарство можно отнести к витаминной группе. При его использовании не рекомендуется ношение контактных линз (в том числе – и мягких). Препарат окажет противовоспалительное действие, также Корнергель стимулирует регенеративные процессы. Глазной гель закапывается в глаза при болезнях, связанных с повреждением и дегенерацией роговицы. Точную дозировку должен назначить врач-офтальмолог.
Офтальмологи также советуют использовать при кератоконусе гель Солкосерил, его состав очень богат и по-своему уникален, ведь в препарате содержится большое количество компонентов сыворотки телячьей крови. Благодаря гелю ткани становятся более устойчивыми к гипоксии, улучшается поступление и накопление кислорода и глюкозы, активируются клеточные обменные процессы и ускоряется метаболизм.
Народные средства
Фото: bushcraft.in.ua
Эффективное лечение кератоконуса народными средствами
При таком заболевании как кератоконус, применимы не только хирургические и медикаментозные методы лечения, но и нетрадиционные (с помощью народных средств). Важно помнить, что перед лечением кератоконуса народными средствами необходимо обратиться к врачу-офтальмологу и получить консультацию по вопросу применения народных средств в качестве дополнительного лечения. Самостоятельное применение таких лекарственных средств без одобрения врача может ухудшить состояние здоровья пациента.
Методы лечения кератоконуса народными средствами
Травы, настои, целебные мази, приготовленные по определенным рецептам, издавна считаются действенными и полезными для организма (при условии отсутствия аллергической реакции).
При лечении кератоконуса народными средствами эффективное воздействие могут оказать чаи с добавлением мелиссы, мяты или шиповника, они поддерживают иммунную систему, тонизируют организм, успокаивают нервную систему. Народные средства при кератоконусе используют не только с целью восстановления функционирования глаз, но и для общего укрепления различных систем организма, профилактики заболеваний. Неплохое действие, направленное на лечение кератоконуса, оказывает мед, его можно употреблять внутрь либо готовить раствор для промывания и глазных примочек.
Лечебные травы (шалфей, ромашка, мать-и-мачеха, эхинацея) благоприятно влияют на состояние глаз при кератоконусе (подавляют утомляемость, устраняют жжение и зуд). Часто в качестве лечебного средства используется сок алоэ, при разведении его с водой можно закапывать данное средство в больной глаз. Для профилактики и общего укрепления иммунитета рекомендуется употреблять в пищу чернику, морковь, различные продукты пчеловодства.
Не стоит забывать, что народные средства лишь снимают симптомы и несут благоприятный эффект с целью профилактики на самых ранних стадиях возникновения кератоконуса. Результат лечения данного заболевания народными способами практически не дает никаких положительных эффектов на более поздних стадиях. Если Вы пользуетесь такими методами (использованием лечебных трав, настоев), а заболевание прогрессирует и снижает работоспособность организма, необходимо незамедлительно обратиться к врачу-офтальмологу и в дальнейшем положиться на традиционные методы лечения.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Операция для лечения кератоконуса роговицы
На самых запущенных стадиях заболевания пациенту необходимо вмешательство хирурга. Одной их таких операций является кератопластика направленная на восстановление повреждённых участков роговицы путём пересадки донорского трансплантата.
В зависимости от размера участка, который необходимо заменить, кератопластика бывает локальная, тотальная, субтотальная. По отношению к слоям, которые необходимо восстановить, кератопластика делиться на переднюю послойную, заднюю и сквозную.
Операция направлена на восстановление повреждённых участков роговицы, улучшение прозрачности и остроты зрения, а также в предотвращении прогрессирования кератоконуса. Проводится она под местной анестезией или общим наркозом. Длительность операции – около 40 мин.
Стоимость операции
Цены на кератопластику самые разнообразные и зависят от многих факторов. Иногда следует отдельно оплачивать трансплантат и работу хирурга. В среднем трансплантат стоит около 98 тыс. руб., а операция – от 90 до 300 тыс. руб. и выше. При лечении кератоконуса следует брать в расчёт все оплачиваемые консультации у специалиста и стоимость проведённых процедур. Конечная цена во многом зависит от типа населённого пункта и от престижности клиники.
После операции
После кератопластики пациенту накладывают защитную повязку, которую рекомендуется носить 2-3 недели. В среднем период реабилитации длиться до 1 года. Швы снимаются на 6-12 месяц с момента проведения операции. Момент снятия швов зависит от особенности строения глаза. В течение долгого времени больному противопоказаны физические нагрузки и механические воздействия на глаз.
Наблюдения врачей показывают, что в большинстве случаев кератоконус останавливается в прогрессировании, зрение улучшается, роговица остаётся прозрачной, а также трансплантат остаётся на месте.
Противопоказания
Существует ряд противопоказаний, при которых операцию проводить запрещено. К ним относятся:
- плохая проходимость слезных потоков;
- рецидив заболеваний лёгких и сердца;
- плохая свёртываемость крови;
- нарушенное внутриглазное давление;
- воспалительные процессы в глазу.
Однако важно помнить, что не все противопоказания имеют хронический характер, и по истечению времени после избавления от болезни кератопластику проводить можно.