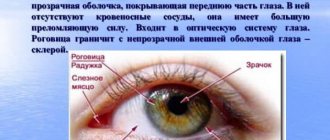
Мушки перед глазамии при катаракте
Мушки перед глазами — это одиночные либо множественные темные пятна, особенно хорошо заметные на однородном светлом фоне (белом, голубом). Как правило, люди замечают их лишь в начале появления, но со временем привыкнув к присутствию пятен, абсолютно перестают обращать на них внимание. А зря, ведь такие, безобидные, казалось бы, мушки в ряде случаев способны стать настоящей проблемой для зрения!
Одной из причин появления летающих мушек может стать деструкция стекловидного тела, именно возникшие в нем помутнения и отбрасывают тени на сетчатку глаза. Подобные помутнения, как правило, состоят из сгустков крови, отмерших клеток, белка, кристаллов, пигмента. При этом, чем ближе помутнения находятся к поверхности сетчатки, тем заметнее их тени для человека и тем отчетливее он видит мушки. В ответ на движения глаз, мушки быстро смещаются, а после, медленно (примерно 10 секунд) возвращаются обратно.
Особенно часто от мушек в глазах страдают пожилые люди, а также пациенты перенесшие операцию по поводу катаракты и люди с близорукостью.
Другие причины возникновения мушек перед глазами
Деструкцию стекловидного тела (результатом которой становится возникновение мушек) может также вызвать ряд других причин:
- Пониженное или повышенное артериальное давление;
- Нарушение мозгового кровообращения;
- Спазмы сосудов головы или глаз;
- Хрупкость стенок сосудов;
- Последствия травм и операций головы или глаз;
- Инсульт;
- Внутриглазные инфекции и процессы воспаления;
- Нарушение обмена веществ;
- Длительные перегрузки глаз;
- Тяжелые эмоциональные или физические нагрузки;
- Длительная гипоксия (недостаток кислорода);
- Дефицит определенных витаминов;
- Вредные привычки (курение, алкоголь, наркотики);
- Болезни печени и ЖКТ.
Нередко появление летающих мушек обусловлено разрывом или отслойкой сетчатки либо стекловидного тела. В этом случае к летающим мушкам добавляются, так называемые, «вспышки молний», возникающие из-за пустот, образовавшихся в стекловидном теле. При возникновении мушек перед глазами, необходимо обратиться к офтальмологу. Проведя осмотр, специалист обязательно подскажет способ решения проблемы или даст направление на полное медицинское обследование, если причина мушек кроется в патологии других органов.
Как выглядят мушки?
Тип деструкции стекловидного тела напрямую связан с внешним видом летающих мушек:
- Нитчатая деструкция. Она обусловлена омертвением и уплотнением отдельных коллагеновых волокон из-за ухудшения обменных процессов и развития патологии в стекловидном теле. Человек в этом случае видит паутинки, полоски и ниточки. Разжижение стекловидного тела может вызывать склеивание его волокон, с образованием ветвистых переплетений, которые кажутся пауками, осьминогами, медузами и пр.
- Зернистая деструкция. Она возникает вследствие проникновения гиалоцитов — клеток формирующих волокна стекловидного тела в его внутреннее пространство. Со временем, гиалоциты уплотняются и отмирая, принимают четкие очертания, видимые как черные точки, кружочки, колечки и пр.
Лечение летающих мушек
Практика показывает, что особой эффективности, медикаментозное лечение мушек пред глазами не приносит. В случае небольших помутнений, видимых как маленькие черные точки, как правило, назначают рассасывающие капли, содержащие калия йодид, а также капли с витаминами (к примеру, Тауфон или Квинакс). При большом количестве, мешающих зрению мушек, может потребоваться комплексная терапия, для ускорения обменных процессов стекловидного тела (с применением таких препаратов, как Вобэнзим и Эмоксипин).
Нередко мушки проходят самопроизвольно, в некоторых случаях помогает медикаментозное лечение, но обычно они все-таки остаются.
Что действительно эффективно в борьбе с мушками, так это хирургическое лечение. Распространено такое лечение далеко не везде и связано это с рядом возможных осложнений, которые могут привести к слепоте. Для избавления от деструкции стекловидного тела применяют 2 вида операций:
- Витреолизис – процедура, выполняемая с помощью YAG лазера, лучом которого прицельно воздействуют на непрозрачные фрагменты, буквально разбивая их на очень малые частицы, уже не способные мешать зрению.
- Витрэктомия – операция полного или частичного удаления стекловидного тела и мушек вместе с ним. Однако для проведения этой серьезной операции должны быть весьма веские показания.
Стоит помнить, что лечение деструкции стекловидного тела хирургическими способами поможет избавиться от безобидной помехи зрению, но может вызвать куда более серьезные проблемы, к примеру отслойку сетчатки и катаракту.
В Гораздо менее проблематичным способом борьбы с летающими мушками может стать изменение образа жизни. Занятия спортом, отказ от пагубных привычек, сбалансированное питание и определенные упражнения для глаз, вполне могут помочь избавиться от этой досадной помехи. Кроме того, стоит тщательно следить за своим здоровьем и обращаться к врачу при возникновении любых недомоганий, особенно если это касается глаз.
Рекомендуемые клиники для лечения катаракты
«Глазная клиника доктора Шиловой» — один из ведущих офтальмологических центров Москвы в котором доступны все современные методы хирургического лечения катаракты. Новейшее оборудование и признанные специалисты являются гарантией высоких результатов. Перейти на страницу организации в каталоге >>>
«МНТК им.Святослава Фёдорова» — крупный офтальмологический комплекс «Микохирургия глаза» с 10 филиалами в различных городах Российской Федерации, основанный Святославом Николаевичем Федоровым. За годы своей работы помощь получили более 5 млн. человек. Перейти на страницу организации в каталоге >>>
«Институт Глазных Болезней им.Гельмгольца» — старейшее научно-исследовательское и лечебное государственное учреждение офтальмологической направленности. Здесь работают более 600 человек, которые оказывают помощь людям с широким спектром заболеваний. Перейти на страницу организации в каталоге >>>
источник
Осложнения и прогноз
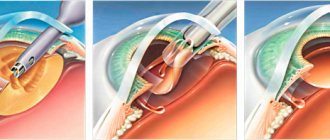
Процесс удаления катаракты называется факоэмульсификация. Врач заменяет помутневший хрусталик глаза на искусственный. Многие люди не осознают, насколько важно соблюдать правила реабилитационного периода.
Осложнения после проведения операции по замене хрусталика глаза при катаракте появляются из-за множества факторов. Если зрение не восстановилось или развились другие неблагоприятные последствия после операции, человек записывается на консультацию к офтальмологу.
Мушки перед глазами
Катаракта различается как первичная и вторичная. Вторая форма появляется после первой и имеет характерные механизмы возникновения. К причинам развития такого осложнения после проведения факоэмульсификации катаракты относят:
- нарушения работы эндокринной системы;
- неординарную реакцию клеток, касается людей с системными заболеваниями;
- образования плотной пленки сзади у капсулы хрусталика.
Вторичная катаракта выявляется только при обследовании структуры зрительного органа посредством специального оборудования.
Внутриглазное давление
Повышенный показатель внутриглазного давления в раннем послеоперационном периоде после факоэмульсификации объясняется:
- нарушенной работой естественного оттока водянистой жидкости из задней камеры глазницы;
- накоплением в дренажной системе вискоэластиков, вязких по составу лекарств, которые применяются во время факоэмульсификации для защиты структурной поверхности зрительного органа;
- развитием воспалительного процесса или оседанием частиц удаленного хрусталика.
При наличии такого осложнения после удаления катаракты глаза назначают капли. В особых случаях делают еще одну хирургическую процедуру — пункцию передней части камеры и очищение.
Почему слезятся и болят глаза?
Если чешется и слезится глаз после операции, это свидетельствует о развитии воспалительного процесса после удаления катаракты. Появление симптомов объясняется проникновением инфекции в клетки в ходе операции.
К дополнительным симптомам относятся:
- сильные болевые ощущения;
- обильное слезотечение;
- возникновение опухоли и отека глаз;
- гнойные выделения;
- глаз частично или совсем не видит.
Для диагностики, если болит и гноится глаз после операции по удалению катаракты, используют анализ слезной жидкости, частицы стекловидного тела. Далее назначается лечебная терапия. В тяжелых случаях проводится дополнительная операция, чтобы удалить гной.
Туман в глазах, или синдром Ирвина Гасса
Туманное зрение, или синдром Ирвина Гасса, появляется через месяц после операции по удалению катаракты. В центральной части сетчатки скапливается жидкость, из-за чего отекает макула. К симптомам развития болезни Ирвина Гасса относится:
- розоватый туман, выступающий перед глазами;
- искажение объектов;
- боязнь света.
Для выявления заболевания проводится исследование глазного дна посредством микроскопа и оптического томографа. Людям с этим осложнением выписывают противовоспалительные средства в таблеточной, инъекционной форме. Если лечение не приносит результата, назначается хирургическая процедура.
Отек роговицы
При удалении зрелой катаракты, которая обладает твердой структурой, повышается риск развития осложнений из-за ультразвукового воздействия. Поэтому на роговице образуется пленка после операции. Но симптом не лечится.
Если появляются пузырьки из воздуха в роговице, назначаются растворы, мази и линзы. В особо тяжких случаях роговицу меняют операционным путем.
Астигматизм, близорукость или дальнозоркость
При нарушении операционного процесса по удалению катаракты с заменой хрусталика глаза появляется осложнение — близорукость, дальнозоркость или астигматизм. Это случается по нескольким причинам:
- использование некачественных инструментов;
- повышенное внутриглазное давление;
- перенатяжение шва.
Диагностика осложнения проводится, если у человека после удаления катаракты резко ухудшается зрение. Офтальмолог осматривает веко специальным инструментом. Лечение подразумевает ношение линз, очков, если человек после операции по удалению катаракты не видит вблизи или вдалеке.
Смещение хрусталика
Связки и капсулы зрительного органа разрываются при совершении неправильных действий хирургом. Поэтому появляется осложнение после проведения операции по удалению катаракты — смещение хрусталика.
Для этого дефекта характерны следующие симптомы:
- в глазу что-то мешается и двоится;
- яркие вспышки;
- отеки, опухоли;
- болевые ощущения;
- темнота перед глазами.
В качестве диагностических мероприятий назначается исследование глазного дна. Лечится осложнение хирургическим путем. В ходе процедуры врач поднимает, фиксирует хрусталик в положенном месте.
Отслойка сетчатки
Если появились черные точки в глазах после операции по удалению катаракты, это говорит о развитии отслойки сетчатки. Чаще такому осложнению подвержены люди с близорукостью. Кроме черных точек, могут появиться вспышки, пелена, закрывающая обзор.
Для диагностирования патологии используется несколько исследований, измеряется внутриглазное давление. Устраняется дефект посредством хирургической процедуры.
Кровотечение
В сосудистой оболочке зрительного органа располагается крупная артерия. После удаления катаракты возникновение разрыва этой артерии объясняется наличием следующих заболеваний:
- сахарный диабет;
- глаукома;
- нарушенная работа сердечно-сосудистой системы;
- атеросклероз.
Иногда в ходе хирургической процедуры начинается кровотечение. Это считается серьезным осложнением, требует быстрой герметизации раны.
При состоявшемся кровотечении веко человека становится красным, видны капилляры. Слизистая органа при этом отекает.
Лечение вторичной катаракты, ее причины, симптомы и диагностика
Одним из самых распространенных осложнений после офтальмологических операций считается вторичная катаракта после замены хрусталика. Многие считают причиной ее возникновения некачественное проведение операции хирургами. Так ли это?
Что такое вторичная катаракта
По некоторым данным возникновение этого осложнения после внедрения интраокулярной линзы вместо хрусталика встречается у пациентов примерно в 50% случаев. Однако другие источники указывают цифру 10%. Большинство офтальмологов справедливо считают вторичную катаракту самым распространенным осложнением после замены хрусталика на ИОЛ и считают, что оно возникает у 30-38% прооперированных.
Фактически — это не совсем катаракта, так как данная патология затрагивает не сам хрусталик, а тонкую капсулу, в которую он помещен, однако ее наличие нарушает остроту зрения. При проведении замены хрусталика на ИОЛ передняя часть специального мешочка (капсулы) иссекается, а задняя остается. Она нужна для более быстрого приживления искусственной линзы на месте хрусталика.
По неизвестным причинам со временем (от полугода до полутора лет) эпителий капсулы на задней стенке начинает разрастаться, она утолщается. Здесь образуется своего рода пленка, которая мешает прохождению луча света на сетчатку. В случае когда пленка закрывает хрусталик, наступают расстройства зрения, что приводит к снижению остроты зрения и вызывает ряд других симптомов, снижающих качество жизни пациента.
Данный процесс начинается фактически сразу после операции, но иногда он возникает через несколько лет после замены хрусталика на ИОЛ.
Вторичная катаракта возникает более часто у пациентов до 30 лет, а также детей. Наблюдается такая закономерность, чем старше пациент, тем ниже вероятность возникновения данной патологии.
Виды вторичной катаракты
Фактически существует несколько видов вторичной катаракты:
- Фиброзная вторичная катаракта характеризуется уплотнением задней капсулы в результате разрастания клеток. Здесь уплотняется сама стенка хрусталиковой капсулы, и она не пропускает луч на сетчатку, что и приводит к нарушению зрения.
- Для эпителиальной формы характерно разрастания эпителия, который находится между стенкой капсулы и хрусталиком, однако, результат получается тот же: снижается острота зрения, вплоть до полной слепоты. Это более частая форма патологии.
Причины возникновения патологии
Точно сказать, что именно вызывает вторичную катаракту сложно. Известно, что на данный процесс влияют три важных фактора.
- Возраст пациента, с которым напрямую связана возможность организма к восстановлению (регенерации). Чем старше больной, тем меньше вероятность возникновения данной патологии.
- Наличие воспалительных процессов в структурах глаза. Именно воспалительные процесы являются первыми предвестниками возникновения осложнения.
- Наличие сопутствующих заболеваний. Сахарный диабет, болезни крови, гипертония и многие другие системные заболевания способны спровоцировать возникновения патологии.
Вторичная катаракта не является следствием некачественно или неграмотно проведенной замены хрусталика.
Симптомы вторичной катаракты
Многие из симптомов, характерных для вторичной катаракты также являются признаками других осложнений. Однако наличие быстрого падения зрения и характерной пелены перед прооперированным глазом – это явный признак данной патологии. Среди симптомов будут также:
- Резкое ухудшение остроты зрения, после стадии его восстановления, которое не корректируется очками.
- Наличие пелены, тумана, перед глазами (глазом), которые быстро усиливаются, независимо от лечения.
- Возникновение светобоязни, цветовых вспышек.
- Двоение в пораженном глазу (монокулярная диплопия).
- Наличие перед глазами шаров или точек.
Быстрота прогрессирования симптомов и их выраженность во многом зависит от места расположения очага разрастания эпителия. Чем он ближе к центру хрусталика, тем ярче симптомы.
Методы диагностики и лечения катаракты
Лечение вторичной катаракты всегда начинают с диагностики. Для ее проведения используют следующий алгоритм:
- Проверка остроты зрения.
- Обследование структур глаза при помощи щелевой лампы (биомикроскопия). Это позволят рассмотреть заднюю часть хрусталиковой капсулы и отделить данную патологию от воспалительных процессов в передней части глаза.
- Измерение внутриглазного давления.
- Обследование сетчатки для выявления возможных отеков сетчатки, макулярных разрывов и других патологий, делающих невозможной проведение лечения вторичной катаракты.
- При обнаружении патологии на глазном дне нередко требуется оптическая когерентная томография.
Для проведения хирургического лечения вторичной катаракты существует целый ряд противопоказаний, именно для того, чтобы исключить опасные заболевания и нужно детальное обследование.
Среди противопоказаний будут:
- воспалительные процессы в передней камере глаза;
- кистозные отеки макулы;
- кровоизлияния в сетчатку и стекловидное тело;
- разрывы макулы и отслойки сетчатки.
Лечение возможно двумя путями: хирургическим и с помощью лазера.
Хирургическое удаление вторичной катаракты является более травмирующими, оно потребует прямого вмешательства в структуры глаза. При этом область разрастания эпителия будет просто иссечена, что восстановить прозрачность капсулы, и позволит лучам беспрепятственно проходить через нее на сетчатку. Операция потребует достаточно длительного восстановительного периода и опасна возможными осложнениями, но не более других хирургических вмешательств. Но здесь возможные осложнения после проведения процедуры несколько выше, чем после лазерного вмешательства.
При лечении лазером тот же маневр проводят без нарушения целостности глазных структур. Такая операция называется лазерная дисцизия вторичной катаракты. Она проводится при помощи специальной лазерной установки по технологии YAG и позволяет удалять разросшийся эпителий без вторжения извне.
Есть обязательные правила подготовки к удалению вторичной катаракты лазером, в этот период необходимость исключить:
- Закапывание глазных капель за 3-4 дня до нее;
- Употребление алкогольных напитков за 2-3 дня;
- Лечение антибиотиками;
- Использование контактных линз за 3-4 дня;
- Длительное нахождение на солнце.
Процедура проводится натощак. Пациентам, страдающих сахарным диабетом, гипертонией, другими заболеваниями, требующими системно принимать лекарства, необходимо принять препарат не менее чем за 6 часов до лазерного вмешательства.
Перед началом процедуры в пораженный глаз закапываются специальные капли (для анестезии и расширения зрачка).
С помощью импульсов делают круглое отверстие в разросшемся эпителии (на линии прохождения луча) и на этом процедура завершается. В дальнейшем иссекшие участки рассасываются сами. Во время самой процедуры пациенту слышны щелчки и видны вспышки света, издаваемые аппаратурой. Это норма и пугаться их не следует.
Лазерное удаление проводится амбулаторно, под местным наркозом, оно не вызывает особенного дискомфорта. Процедура занимает до 4 минут. После процедуры пациент может уйти домой уже через несколько часов. Через 30 минут, а затем через 2 часа после лазерного вмешательства обязательно проводится измерение давления (внутриглазного).
В дальнейшем пациенту приписываются противовоспалительные и антибактериальные капли на 5–7 дней. Лечащему врачу необходимо показаться на следующий день. Проведение лазерной дисцизии позволяет не брать больничный лист.
Возможные осложнения после устранения вторичной катаракты
Как и любое лечение, удаление вторичной катаракты при помощи технологии YAG может иметь осложнения. Среди них окажутся:
- Появление черных точек при внимательном рассмотрении предметов, что свидетельствует о повреждении хрусталика или капсулы. Данное осложнение не влияет на остроту зрения, хотя приносит определенный дискомфорт.
- Длительная отечность век. В норме отечность проходит через неделю, но в ряде случаев она может держаться до 6 месяцев, что собственно уже является осложнением. Чтобы избежать его, удаление вторичной катаракты проводят не ранее, чем через 6 месяцев после замены хрусталика.
- Отек сетчатки по кистевидному типу. Это грозное осложнение, требующее лечения.
- Смещение хрусталика также относится к осложнениям лечения вторичной катаракты, но встречается оно редко и всегда сопряжено с некачественным проведением операции.
Реабилитация после операции
После лазерной дисцизии не рекомендуется спать на боку (с той стороны, где расположен прооперированный глаз) в течение 2-3 месяцев.
Необходимо строго соблюдать предписания доктора и капать приписанные капли. Это поможет избежать такого неприятного осложнения, как передний увеит.
Постоянное присутствие черных точек и вспышек перед глазами в течение первых нескольких недель — это нормальная реакция на наличие частиц разрушенного эпителия в глазу. Но если данный симптом не проходит через полтора месяца, то необходимо срочно обращаться к доктору. Скорее всего, возникло осложнение после операции.
Многие офтальмологи считают, что профилактика вторичной катаракты обязательно должна включать пожизненное закапывание противокатаральных глазных капель.
Стоимость хирургической операции обычно составляет от 6 до 8 тыс. рублей, а такая процедура с использованием технологии YAG от 8 до 11 тыс.
Товары для лечения и профилактики
Советы и рекомендации
moeoko.ru
Профилактика
Для предотвращения осложнений на глазу после операции по удалению катаракты нужно придерживаться рекомендаций специалиста, который заменял хрусталик. Послеоперационный период включает следующие профилактические мероприятия:
- Исключение зрительных и физических нагрузок.
- Наложение на веко плотной повязки из бинта первые 5 дней с момента замены хрусталика.
- Закапывание капель, способствующих заживлению тканей. Например, используются такие препараты, как “Витабакт”, “Диклоф”.
- Когда в глазах уже не двоится и зрение восстановилось, необходимо следить за чистотой зрительного органа, носить очки по рекомендациям врача.
Практически все люди с удаленной катарактой не испытывают дефектов зрения. Период восстановления длится несколько месяцев.
Дополнительно приглашаем посмотреть видео, где офтальмолог расскажет об осложнениях и их профилактике:
Новые способы лечения и компьютерное оборудование помогают проводить факоэмульсификацию с минимальными рисками развития последующих осложнений. Но при первых признаках развивающегося дефекта необходимо посещать офтальмолога.
Советы офтальмолога: когда нужно показаться врачу
Статья по теме
Смотреть в оба. Какие болезни можно определить по радужке глаза
О катаракте
— С годами хрусталик глаза мутнеет. Какие признаки свидетельствуют о развитие катаракты?
— Древние греки образно назвали эту болезнь «водопадом» («kataraktes», кстати, так и переводится). Почему водопад? Зрение затуманивается, и человек смотрит на мир как сквозь падающую воду. С развитием заболевания возникают мелькание перед глазами мушек, точек, полосок, пятен вокруг предметов при ярком свете, светобоязнь, двоение изображения. Часто появляются затруднения при чтении, письме, работе с мелкими деталями. По мере созревания катаракты цвет зрачка вместо черного становится белым.
— Говорят, что катаракта – самое распространенное заболевание среди пожилых людей.
— Действительно, операции по удалению катаракты составляют в нашем отделении 60% общего объема хирургических вмешательств. Раньше катаракта оперировалась после полного созревания, т.е. помутнения хрусталика, проводилась шовная методика (экстракапсулярная экстракция катаракты), но с появлением ультразвукового оборудования и малоинвазивной бесшовной методики показания к этой операции значительно расширились. Все больше пациентов приходят к нам, чтобы заменить помутневший хрусталик искусственной линзой.
— Как переносится пациентами анестезия, есть ли особенности послеоперационного ухода?
— В ходе операции (в среднем она длится 20 минут) используется местная анестезия – она легко переносится пациентами старшего возраста и не оказывает нагрузки на сердечно-сосудистую систему. Как правило, после операции пациент закапывает противовоспалительные капли в течение 3 недель по схеме, прописанной в эпикризе. Также в течение месяца ему следует ограничить физические нагрузки.
— Некоторые замечают, что даже после операции «мушки» перед глазами летают, особенно когда смотришь на свет…
— Летающая «мушка» после операции по удалению катаракты – это следствие изменений в стекловидном теле. Пациенты замечают эту «мушку» до того, как катаракта появилась, и надеются, что после операции она «улетит». К сожалению, легкие помутнения в виде ниточки, точки, хлопьев представляют собой измененное стекловидное тело, в котором иногда накапливаются кристаллы кальция, жировые капли. К этому нужно привыкнуть и стараться не обращать внимания.
О глаукоме
— Борьба с глаукомой – не такое распространенное явление, как хирургия катаракты. Что же нужно знать о диагнозе «глаукома»?
— Главное — не паниковать. Можно и без хирургического вмешательства справиться с нарушением внутриглазного давления, вовремя используя специальные капли. В глазу здорового человека поддерживается определенное давление (18-22 мм рт. ст.) благодаря балансу притока и оттока жидкости. При глаукоме циркуляция этой жидкости нарушается. Когда она накапливается, внутриглазное давление растет, кровоснабжение глаза нарушается, а зрительный нерв атрофируется.
При выявлении глаукомы сперва назначается консервативное лечение –гипотензивными каплями. Сейчас много препаратов, действующих на различные уровни обмена внутриглазной жидкости. Если внутриглазное давление успешно снижается, то в принципе этого достаточно. Если же капли не справляются, прибегают к лазерным методикам или хирургическому лечению. Лазерное лечение глаукомы применяется на ранних стадиях заболевания с умеренно повышенным внутриглазным давлением. К сожалению, эффект от лазерной операции не очень продолжительный: от нескольких месяцев до 1-2 лет. Хирургическое лечение глаукомы применяется при отсутствии эффекта от консервативного и лазерного лечения. Существует большое количество методик хирургических вмешательств, но все они сводятся к формированию дренажного отверстия, через которое избыток внутриглазной жидкости оттекает из глаза под конъюнктиву. Новое направление в хирургическом лечении глаукомы — имплантация дренажных устройств типа EXpress и Achmed, использование которых делает операцию менее инвазивной и более эффективной. Операция длится около получаса.
Правила гигиены
— У многих современных людей развивается так называемый синдром «сухого» глаза. Как часто надо отрывать взгляд от экрана компьютера (или другого гаджета)?
— «Сухой» глаз – это проявление недостатка слезы либо изменения ее состава, в результате чего она не выполняет своей защитной функции. Непрерывно смотря на монитор, мы редко моргаем, часто сутулимся. Микроклимат, особенно в зимнее время года, способствует развитию этого синдрома (центральное отопление, сухой воздух, закрытые наглухо ПВХ-окна). Надо давать глазам отдых, как в школе, – каждые 40-45 минут делать перерыв на 10-15 минут. В молодости наш глаз активно использует функцию аккомодации — меняет кривизну хрусталика за счет изменения тонуса аккомодационной мышцы, благодаря чему глаз фокусирует зрение на расстоянии. Если же мы смотрим в одну точку, эта важная мышца работает недостаточно активно, впоследствии формируются дистрофические изменения сетчатки, близорукость, когда точка комфортной видимости находится лишь на близком расстоянии.
— Можно ли остановить ухудшение зрения регулярной гимнастикой?
— Дело в том, что разные аномалии рефракции генетически запрограммированы нашим организмом и неизбежны из-за наследственности. Если бы только тренировками, иными физиотерапевтическими действиями мы могли остановить болезни глаз (например, близорукость), это бы повсеместно использовалось и приносило эффект.
— С первыми яркими лучами солнца мы начинаем носить солнцезащитные очки. Не вредно ли непрерывно ими пользоваться?
— Если солнце яркое, то пользоваться солнцезащитными очками, конечно, нужно. В солнечном свете — мультиспектральный поток лучей. Повреждающее действие на сетчатку оказывает свет синего спектра. Кстати, природа сама предусмотрела механизм защиты глаза. У новорожденного хрусталик практически прозрачен, а с возрастом приобретает защитную функцию — желтеет. Возникает желтый фильтр, задерживающий синий спектр солнечного света. Поэтому сегодня разрабатываемые производителями линзы обязательно включают желтый пигмент и ультрафиолетовый фильтр.
— Как часто можно употреблять витамины для глаз (лютеин, бета-каротин и другие)?
— Во всем мире офтальмологи стали уделять больше внимания возрастной макулодистрофии. Сегодня продолжительность жизни увеличивается (к примеру, средний показатель для жителя РБ – 73 года), и возрастная патология сетчатки – распространенное явление. Специально разработан целый комплекс витаминов для защиты глаз, содержащих каратиноиды: лютеин и зеаксантин. Эти вещества накапливаются в сетчатке и оказывают защитное действие. Их нужно принимать для профилактики регулярно – не менее 3-4 месяцев до полугода или курсами по 3 месяца 2 раза в год.
Татьяна ШИМУК
КСТАТИ
По статистике, у 20 миллионов человек в мире катаракта стала причиной слепоты. Все дело в том, что набухший хрусталик при перезрелой катаракте начинает занимать большую часть передней камеры глаза, нарушая отток внутриглазной жидкости. Следствие – возникновение глаукомы, что очень опасно и ведет к потере зрения. Глаукома – коварное заболевание, ее сравнивают с ишемической болезнью глаза. Если вовремя не обратиться к врачу, глаукома может привести к необратимой слепоте. Чаще всего этот недуг себя никак не проявляет до 40 лет. Поэтому всем переступившим этот возрастной рубеж надо ежегодно в плановом порядке проверять внутриглазное давление у офтальмолога.
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Операция по замене хрусталика
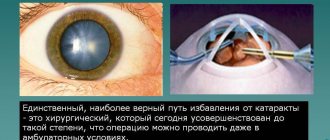
Чтобы вылечить катаракту, кардинальным решением является только хирургическая операция, которая состоит в замене пораженного хрусталика на искусственный.
Эта операция, в наше время, не представляет больших трудностей, она проводиться за полчаса, под местным наркозом, пациент находится в лечащем учреждении всего один день, и при удачном исходе операции на следующий день он может идти домой.
Но послеоперационный период требует постоянного наблюдения со стороны специалиста. В 98% данная операция возвращает зрение пациентам, но иногда могут возникнуть непредвиденные осложнения, например, вторичная катаракта (иногда ее также называют повторная катаракта).
Какие бывают интраоперационные осложнения при замене хрусталика?
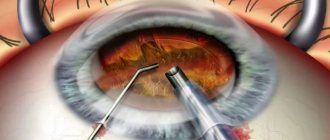
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.
Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым. Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Катаракта
Катаракта — это патология, приводящая к снижению зрения, вследствие помутнения биологической линзы (хрусталика), важной составляющей глазного аппарата человека. Обычно, катаракта возникает у пожилых людей, но, иногда, она является последствием травм или наследственной наклонности к этому заболеванию.
К сожалению, если начался процесс катаракты, то он будет продолжаться дальше, мы можем только замедлить этот процесс.
Для этого есть несколько профилактических мер:
- использование специальных глазных капель (Таурин, Каталин, Квинакс и других), которые включают в себя вещества, их недостаток способствует развитию катаракты;
- комплексная физиотерапия, заключающаяся в сеансах электрофореза (электрические импульсы, оказывающие терапевтический эффект и позволяющие лекарственному средству максимально воздействовать на организм человека);
- народные методы (две ст.л. травы очанки залейте литром кипятка, настоять полчаса, процедить, марлевую салфетку намочить в тёплом настое и промыть глаза с утра и на ночь).
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».
К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Основные клинические проявления и виды
Выделяют три формы вторичной катаракты:
- фиброзная,
- пролиферативная,
- утолщение капсулы хрусталика.
В первом случае происходит фиброзная трансформация задней капсулы. В клетках пленки наблюдаются соединительнотканные элементы. Это форма заболевания возникает в первые три месяца с момента начала развития патологии.
Пролиферативная форма проявляется в виде образования клеток – шаров Адамюка-Эльшнига и колец. Формируется при длительном течении заболевания (более трех месяцев). Утолщение капсулы хрусталика у пациентов встречается редко, причины возникновения этой аномалии не установлены.
Симптомы
Пациентами отмечаются жалобы на стремительно развивающееся снижение остроты зрения, которое возникает после проведения операции. Зрительные нарушения проявляются при взгляде вдаль и вблизи. Отмечается возникновение расстройства темновой адаптации, которое характеризуется отсутствием приспособления оптического аппарата глаза в условиях пониженного освещения.
Наблюдается снижение контрастной чувствительности и ухудшение цветовосприятия. Больные жалуются на высокий уровень утомляемости при выполнении зрительной работы. Отмечается двоение перед глазами и искажение формы предметов. Для вторичной катаракты характерно появление «тумана» перед глазами.
В некоторых случаях возникают блики, вспышки и цветные ореолы вокруг источников света. Визуальных изменений со стороны органа зрения не наблюдается. Первые признаки появляются не ранее чем через 3 месяца после оперативного вмешательства.
Вышеперечисленные симптомы, которые появились после первичной операции, постепенно прогрессируют, что неизбежно приводит к необратимой потере зрения, которая не поддается коррекции. Повреждение роговицы во время операции может привести к развитию пигментной глаукомы, которая сопровождается жалобами на появление ‘кругов радуги’ перед глазами и головную боль. Пролиферативный тип вторичной катаракты и утолщение капсулы хрусталика влияют на повышение внутриглазного давления.
Стадии развития
Существует 4 стадии развития болезни, каждая из которых отличается друг от друга признаками и их выраженностью:
| Стадия | Описание |
| Начальная | На этой стадии происходит расслоение волокон хрусталика. Между ними образуются щели, а под капсулой формируются вакуоли, заполненные водой |
| Незрелая (набухающая) | Отмечается набухание вещества и помутнение хрусталика. Участки помутнения сливаются между собой и распространяются на большую часть хрусталика, а поверхностные слои остаются прозрачными. Затем хрусталик увеличивается в размерах, что влияет на повышение внутриглазного давления. По этой причине может развиться глаукома и возникнуть необходимость в удалении хрусталика. Участки, в которых произошло помутнение, постепенно закрывают зрачок. Его цвет начинает меняться на серовато-белый, а острота зрения стремительно падает |
| Зрелая | Наблюдается обезвоживание и помутнение хрусталика. Он теряет влагу, уменьшается в размерах и приобретает форму звезды. Происходит помутнение всех его слоев, а зрачок становится ярко-серым или молочно-белым. Больные перестают различать предметы. Они могут видеть только луч света, определять направление его источника и различать цвета |
| Перезрелая | Полностью разрушается структура волокон хрусталика. Корковый слой становится жидким, приобретает молочную окраску и затем постепенно рассасывается. Передняя камера глаза увеличивается в объеме, ядро уменьшается и становится более плотным, опускаясь под своей тяжестью на дно камеры. Капсула хрусталика покрывается холестериновыми бляшками |
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.
Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.
При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Вторичная катаракта после замены хрусталика: лечение и отзывы
Капсуле хрусталика присуща эластичность. В ходе операции по удалению катаракты в глаз помещается искусственный хрусталик, заменяющий настоящий. При этом задняя капсула служит опорой новой интраокулярной линзе. Случается, что капсула начинает мутнеть, что вызывает такое явление, как вторичная катаракта после замены хрусталика. Лечение, отзывы о котором самые положительные, проводится в соответствии с медицинскими показаниями. Применяются новейшие методы и высококачественное оборудование.
Причины явления
Откуда появляется вторичная катаракта после замены хрусталика? Отзывы врачей об этом осложнении свидетельствуют, что точные причины его появления не раскрыты.
Развитие вторичного осложнения объясняется разрастанием эпителия, локализующегося на поверхности задней капсулы. Происходит нарушение ее прозрачности, что вызывает снижение зрения. Такой процесс никак нельзя связать с ошибкой хирурга во время операции. Вторичная катаракта после замены хрусталика, причины которой кроются в реакции организма на клеточном уровне, является довольно часто встречающимся явлением. Клетки эпителия хрусталика превращаются в волокна, которые функционально неполноценны, имеют неправильную форму и непрозрачны. При их перемещении в центральную часть оптической зоны возникает помутнение. Ухудшение зрения может быть вызвано фиброзом капсулы.
Факторы риска
Офтальмологами установлен ряд факторов, объясняющих, почему появляется вторичная катаракта после замены хрусталика. К ним можно причислить следующие:
- Возраст пациента. В детском возрасте катаракта после операционного вмешательства возникает чаще. Это связано с тем, что ткани в молодом организме имеют высокий уровень способности к регенерации, что вызывает миграцию клеток эпителия и их деление в задней капсуле.
- Форма ИОЛ. Интраокулярная линза квадратной формы позволяет пациенту существенно снизить риск поражения.
- Материал ИОЛ. Врачи установили, что после внедрения ИОЛ на основе акрила вторичное помутнение хрусталика возникает реже. Силиконовые конструкции провоцируют развитие осложнения чаще.
- Наличие сахарного диабета, а также некоторых общих или офтальмологических болезней.
Профилактические меры
Для профилактики появления вторичной катаракты врачи применяют специальные методы:
- Полируют капсулы хрусталика с целью максимального удаления клеток.
- Производят выбор специально разработанных конструкций.
- Применяют медикаментозные средства против катаракты. Их закапывают в глаза строго по назначению.
Признаки появления вторичной катаракты
На ранних стадиях вторичная катаракта после замены хрусталика вообще может себя не проявлять. Продолжительность начальной стадии развития болезни может составлять от 2 до 10 лет. Затем начинают проявляться явные симптомы, а также происходит утрата предметного зрения. В зависимости от того, в какой области произошла деформация хрусталика, клиническая картина заболевания может существенно варьироваться.
Если вторичное осложнение проявило себя на периферии хрусталика, то оно может и не вызвать ухудшения зрения. Как правило, патология обнаруживается на плановом осмотре у офтальмолога.
Как проявляет себя такой патологический процесс, как вторичная катаракта после замены хрусталика? Лечение (симптомы и соответствующие обследования должны подтвердить диагноз) назначается при стойком падении остроты зрения даже при условии, что оно было полностью восстановлено в ходе оперативного вмешательства. К другим проявлениям можно отнести присутствие пелены, появление засветов от солнечных лучей или же искусственных источников освещения.
Помимо вышеописанных симптомов, может возникнуть монокулярное раздвоение предметов. Чем ближе к центру хрусталика располагается помутнение, тем хуже зрение пациента. Вторичная катаракта может развиться как на одном глазу, так и на обоих. Появляется искажение цветового восприятия, развивается близорукость. Внешние признаки обычно не наблюдаются.
Лечение
Вторичная катаракта после замены хрусталика, лечение которой успешно проводится в современных офтальмологических клиниках, удаляется посредством капсулотомии. Эта манипуляция способствует освобождению центральной зоны оптики от помутнения, позволяет лучам света попадать внутрь глаза, значительно улучшает качество зрения.
Капсулотомия проводится как механическим (применяются инструменты), так и лазерным методом. Последний способ обладает большими преимуществами, поскольку не требует введения хирургического инструмента в полость глаза.
Хирургическое вмешательство
Как же устраняется вторичная катаракта хрусталика? Лечение предполагает проведение хирургической операции. Такое оперативное вмешательство предполагает рассечение или же иссечение помутневшей пленки при помощи хирургического ножа. Манипуляция показана в том случае, когда вторичная катаракта после смены хрусталика вызвала большие осложнения, и существует вероятность того, что пациент ослепнет.
В ходе операции выполняются крестовидные насечки. Первую делают в проекции зрительной оси. Как правило, отверстие обладает диаметром в 3 мм. Оно может иметь и больший показатель, если нужен осмотр дна глаза или же требуется фотокоагуляция.
Минусы хирургического вмешательства
Хирургический метод применяется как относительно взрослых пациентов, так и детей. Однако достаточно простая операция обладает рядом существенных недостатков, к которым можно отнести:
- проникновение в глаз инфекции;
- получение травмы;
- отек роговицы;
- образование грыжи как следствие нарушения целостности мембраны.
Особенности лазерного лечения
Какие инновационные методы применяются для устранения такой проблемы, как вторичная катаракта хрусталика? Лечение проводится с применением лазерных лучей. Этот метод отличается высокой степенью надежности. Он предполагает наличие точной фокусировки и затраты малого количества энергии. Как правило, энергия лазерного луча равна 1 мДж/импульс, но при надобности значение может быть увеличено.
Вмешательство лазером получило название дисцизия. Оно обладает высоким уровнем эффективности. При таком лечении в задней стенке капсулы путем прожига делается отверстие. Через него удаляется помутневшая капсула. Для этого метода применим YAG-лазер. В современной медицине отдается предпочтение этому способу.
Отзывы пациентов свидетельствуют, что такое вмешательство не требует пребывания в госпитале, операция проходит очень быстро и не вызывает болевых ощущений или дискомфорта. Манипуляции проводятся с применением местной анестезии.
Как же устраняется вторичная катаракта после замены хрусталика? Лечение осложнения лазером предполагает следующие этапы:
- Расширение зрачка посредством медикаментов. На роговицу наносятся глазные капли, способствующие расширению зрачков. К примеру, применяется тропикамид 1,0%, фенилэфрин 2,5 %, или циклопентолат 1-2 % .
- Для предотвращения резкого повышения давления внутри глаза после операции применяют апраклонидин 0,5 %.
- Осуществление нескольких выстрелов лазером при помощи специального устройства, установленного на щелевой лампе, вызывает появление в мутной капсуле прозрачного окна.
Как чувствует себя человек после устранения посредством лазера такого явления, как вторичная катаракта после замены хрусталика? Отзывы пациентов свидетельствуют, что после операции они отправлялись домой уже через несколько часов. Швов и повязок при таком вмешательстве не требуется. Пациентам назначают гормональные глазные капли. Их применение в период после операции станет последним этапом на пути к восстановлению зрения.
Через неделю перенесшему операцию предстоит плановый осмотр офтальмолога, чтобы убедиться, что все идет правильно.
Еще одно обследование показано спустя месяц. Оно не считается плановым, но прохождение его желательно. Так можно выявить возможные осложнения и своевременно их устранить. Следует отметить, что подавляющее число осложнений возникает в течение недели. Позже они возникают крайне редко.
По большей части вторичная катаракта устраняется посредством одной операции посредством лазера. Вторичное вмешательство проводится крайне редко. Вероятность осложнения от подобного рода лечения очень мала и составляет около 2 %.
В каких случаях назначается дисцизия?
Дисцизия вторичной катаракты применяется в том случае, если:
- поврежденная задняя стека капсулы вызывает резкое падение зрения;
- плохое зрение препятствует социальной адаптации пациента;
- появляются проблемы с видением предметов при чрезмерной или же плохой освещенности.
Строгие противопоказания
Всегда ли можно осуществлять устранение такого осложнения, как вторичная катаракта после замены хрусталика? Противопоказания, бесспорно, имеются. Более того, они могут быть абсолютными, исключающими возможность проведения каких-либо манипуляций. К ним относятся:
- наличие отечности или рубцовой ткани в области роговицы, которая мешает офтальмологу четко разглядеть внутриглазные структуры при операции;
- возникновение воспалительного процесса в радужной оболочке глаза;
- наличие макулярного отека сетчатки;
- помутнение в области роговицы;
- превышение толщины мембраны зрачка значения 1,0 мм.
Относительные противопоказания
К числу относительных противопоказаний можно отнести состояния, при которых повышен риск возникновения вторичных осложнений:
- срок оперативного вмешательства по удалению катаракты для артифакии составляет меньше, чем полгода, а для афакии меньше 3 месяцев;
- полное соприкосновение задней капсулы с ИОЛ;
- выраженный процесс неоваскуляризации мембраны зрачка;
- наличие некомпенсированной глаукомы;
- наличие воспалительных процессов в переднем сегменте глаза.
Операция проводится с большой осторожностью, если у пациента ранее наблюдалось отслоение сетчатки или ее разрыв.
Лазерный способ лечения имеет свой минус. Излучение лазера может повредить оптическую часть искусственного хрусталика.
Осложнения
Каково же влияние лазерного метода при лечении такого недуга, как вторичная катаракта после замены хрусталика? Последствия могут быть нежелательными.
- После замены хрусталика при вторичной катаракте может отмечаться появление мушек черного цвета, что вызвано повреждением строения линзы при операции. На зрение это дефект влияния не имеет. Повреждения такого рода вызваны плохой фокусировкой лазерного луча.
- Опасным осложнением считается кистевидный отек сетчатки. Чтобы не спровоцировать его появление, оперативное вмешательство должно проводиться только через полгода после предыдущей операции.
- Регматогенная отслойка сетчатки глаза. Это явление встречается крайне редко и вызвано миопией.
- Повышение уровня ВГД. Обычно это быстро проходящее явление и не несет никакой угрозы состоянию здоровья. Если оно продолжается долго, то это свидетельствует о наличии у пациента глаукомы.
- Сублюксация или дислокация ИОЛ наблюдаются в редких случаях. Такой процесс, как правило, вызывают ИОЛ с силиконовой или гидрогелевой основой с гаптикой в форме дисков.
- Хроническая форма эндофтальмита встречается также нечасто. Она вызвана выходом изолированных бактерий в область стекловидного тела.
- Фиброз (субкапсулярное помутнение) наблюдается редко. Иногда такой процесс развивается в течение месяца после вмешательства. Ранняя форма осложнения может спровоцировать сокращение передней капсулы и формирование капсулофимоза. На развитие оказывают влияние модель и материал, из которого сделан ИОЛ. Зачастую такое отклонение вызвано силиконовыми моделями с гаптикой в виде дисков и реже ИОЛ, которые состоят из трех частей. Основу их оптики составляет акрил, а гаптика произведена из ПММА.
Для профилактики осложнений после оперативного вмешательства врачами советуется регулярно применять капли для глаз, препятствующих развитию катаракты.
Заключение
Из всего вышеописанного можно сделать вывод, что после операции по удалению катаракты зачастую возникает такое осложнение, как вторичная катаракта хрусталика. Лечение недуга с применением современных методов дает хорошие результаты, но возможны и побочные реакции.
fb.ru
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера. Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света. Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Диагностика
Диагностика болезни осуществляется с помощью инструментальных и лабораторных способов исследования. Визометрия помогает выявить степень снижения остроты зрения. Биомикроскопия позволяет определить помутнение оптических сред и наличие дистрофических изменений переднего отдела глаза.
Визометрия
Благодаря УЗИ производят оценку анатомических и физиологических особенностей строения органа зрения, а также положение ИОЛ. Оптическая когерентная томография применяется для изучения топографии (строения) глазного яблока и внутриорбитальных структур. С помощью нее можно выявить патологические изменения задней камеры.
Лабораторные методы исследования используются на ранних стадиях катаракты или для прогнозирования риска развития болезни. Кроме этого, активно применяется измерение в крови количества цитокинов (специфические белки, которые синтезируются клетками иммунной системы). Их повышенный уровень свидетельствует о наличии воспаления после проведения операции.
Если у человека происходит нарастание количества антител к хрусталику в крови или слезной жидкости, можно диагностировать формирование вторичной катаракты. Врачи используют цитологическое исследование пленки. Если обнаруживаются клетки-шары и клетки-кольца Земмеринга, можно говорить о длительном течении патологии.
Как избежать осложнений после замены хрусталика?
Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
При соблюдении рекомендаций, данных врачом после замены хрусталика, осложнений удастся избежать.
источник