Новообразования глаз – что это?
Ткани зрительного аппарата нежные и чувствительные, они уязвимы для многих вредоносных факторов внешней среды. Радиация, плохая экология, ожоги, травмы, вирусные заболевания – всё это негативно сказывается на здоровье глаз. Под определением «рак» скрываются разнообразные опухоли органа зрения, каждая из которых имеет свое название.
Самая распространенная форма – карцинома. Это злокачественное новообразование, в состав которого входят клетки эпителия. Под микроскопом карциномы по внешнему виду напоминают маленьких крабов, поэтому второе название недуга – рак глаза.
Опухоли могут появиться в любой структуре зрительного аппарата, все зависит от первоначальной локализации мутагенных клеток. В некоторых случаях прогрессирование онкологии заметно визуально: при повреждении радужной оболочки, конъюнктивы или мейбомиевой железы.
Причины рака глаз
До сих пор не выявлено почему формируется глазная опухоль, но есть несколько факторов риска:
- Наследственность;
- Ослабление защитного барьера организма (особенно при инфекциях вирусного происхождения);
- Плохая экологическая обстановка;
- ВИЧ-инфицирование;
- Формирование пигментных пятен на поверхности зрительного аппарата;
- Светлый оттенок эпидермиса;
- Возраст старше пятидесяти лет;
- Депрессивное состояние или нервное расстройство;
- Длительное воздействие прямых солнечных лучей на глаза;
- Контакт с химикатами.
Вредные привычки и интоксикация организма также могут стать «стимулом» для появления опухоли.
Причины
Факторы, провоцирующие появление онкологии глаз:
- Наследственная предрасположенность (если в поколении у близких родственников имелись раковые болезни, то вероятность заболеть онкологией возрастает).
- Воздействующие вредные вещества (роль играют химические вещества: соли тяжёлых металлов, радионуклиды, кислоты и другие).
- Плохая экология и некачественные продукты питания.
- Ультрафиолетовое излучение (если человек летом не защищает глаза от солнца).
- Рак других органов в организме, который «захватывает» непоражённые ткани и органы.
- Снижение защитных функций организма и иммунитета.
- Хронические заболевания.
- Невусы на глазной поверхности и пигментные пятна.
- Болезни эндокринного генеза.
- Вредные привычки: курение, алкоголь, наркотики.
- ВИЧ, СПИД, гепатит В и С.
Причины возникновения
Конкретные факторы, вызывающие опухоли глаз, не выявлены до конца. Замечено, что патологию чаще обнаруживают у голубоглазых пациентов с русыми волосами и белой кожей.
Взрослый человек подвержен вторичному возникновению раковых клеток в глазу. Они распространяются на орган зрения из других поражённых участков через лимфу.
Специалисты выделяют ряд неблагоприятных обстоятельств, которые повышают риск развития заболевания:
- Генетическая предрасположенность. Выявлено, что наследственность влияет на развитие опухоли. Риск её образования повышен у тех, чьи родственники перенесли какую-либо форму онкологии. Из-за нарушений гены могут передаваться даже спустя несколько поколений.
- Слабый иммунитет. Сюда относят пожилых, ВИЧ-инфицированных и людей, подвергавшихся тяжёлым операциям.
- Неблагоприятная внешняя среда – ещё одна распространённая причина развития онкологии. Человек, постоянно проживающий в загрязнённом районе или промышленном городе, имеет больший риск развития патологий.
- Вредоносные бактерии. Через домашних питомцев передаются патогенные вирусы, при попадании в организм которых воспаляется конъюнктива, что в некоторых случаях служит причиной возникновения опухолей.
- Папилломы. Несвоевременное лечение вируса приводит к последующему развитию карциномы глаза.
- Внешнее воздействие. Сюда относят воздействие ультрафиолетовых лучей и вредоносных веществ, повреждение невусов возле органов зрения или неудачные попытки их удаления.
- Неправильное питание. Большое количество консервантов и жиров в ежедневном рационе повышает риск появления новообразований.
Виды рака глаз
Все формы онкологии органа зрения делят на доброкачественные и злокачественные. На ранних этапах развития недуга сложно определить тип новообразования. Для уточнения диагноза проводится биопсия.
Доброкачественные опухоли глаз
Медленно растут, не дают метастазы по организму и не оказывают токсического воздействия. Однако сохраняется риск их трансформации в злокачественные образования. В данную группу входят:
- Папилломы. Наросты небольшого размера на эпидермисе или конъюнктиве глаза;
- Невусы (родинки);
- Гемангиомы. Сосудистая опухоль кожных покров век и слизистой оболочки зрительного аппарата. Представляет собой сплетение сосудов насыщенно-красного оттенка;
- Кератоакантома. Новообразование небольшого размера на эпидермисе верхнего или нижнего века с внутренним кратером;
- Фиброма. Мягкотканое образование, не имеющее капсулы;
- Миома. Затрагивает мускулатуру радужной оболочки;
- Тератома. Редкая форма врожденной опухоли орбиты. Развивается из остатков зародышевых клеток, склонна к быстрому росту;
- Сирингоаденома. Новообразование, формирующееся на потовых железах эпидермиса век;
- Невринома. Повреждение нервных окончаний;
- Липома (жировик). Онкология, появляющаяся только на кожных покровах;
- Трихоэпителиома. Врожденная папула из недозрелого волосяного фолликула;
- Миксома. Соединительнотканная опухоль орбиты, имеющее содержимое слизистой консистенции. Встречается крайне редко.
Злокачественные новообразования
Быстро растут, разрушая рядом расположенные ткани и синтезирующие вредоносные токсины. Вместе с кровяным потоком легко распространяются по всему организму и могут дать метастазы (вторичные очаги).
К ним относятся:
- Меланома. Развивается из пигментных клеток, отвечающих за выработку меланина. Врачи называют заболевание раком сетчатой оболочки. Толчок к развитию недуга служит солнечный ожог. Чаще всего диагностируется у женщин в возрасте от сорока до семидесяти лет;
- Ретинобластома. Детская онкология, формируется в тканях зрительного аппарата из эмбриональных клеток. Может затрагивать одновременно оба глаза. В это случае аномалия носит наследственный характер;
- Карцинома. Рак роговой оболочки;
- Цилиндрома. Опухоль в глазнице, имеет большой размер;
- Саркома. Затрагивает все ткани зрительного аппарата, может переходить из одного слоя в другой. Заболевание считается более агрессивным, чем рак.
Вернуться к оглавлению
Опухоли глазницы | Новообразования глаз
Описание
Опухоли глазницы занимают по частоте 4-е место в структуре новообразований, бывают доброкачественными и злокачественными. Встречаются также ложные опухоли глазницы. Злокачественные орбитальные новообразования делятся на первичные и вторичные, или метастатические. К первичным относятся саркомы и невробластомы.
Саркомы глазницы
— наиболее злокачественные опухоли, которые встречаются как у детей до 10 лет, так и у взрослых. Саркомы развиваются из тканей глазницы мезенхимального происхождения. Злокачественность этих опухолей зависит от степени незрелости их клеток.
Ведущим симптомом саркомы глазницы является быстро развивающийся экзофтальм со смещением глазного яблока в сторону, что сопровождается ограничением подвижности глаза и диплопией, отеком и гиперемией кожи век, хемозом конъюнктивы.
На глазном дне обнаруживается застойный диск, иногда бывает вторичная атрофия зрительного нерва. В ранние сроки болезни отмечается снижение остроты зрения. Изменения периферической крови представлены эозинофилией, лейкоцитозом.
Рентгенографическое обследование в начальной стадии обычно выявляет только остеогенные саркомы, так как имеются деструктивные изменения стенок глазницы соответственно локализации опухоли.
Лечение.
Оперативное удаление опухоли сочетают с последующим облучением рентгеновскими лучами; выполняют экзентерацию глазницы с последующей лучевой терапией, а также применяют радио-рентгенотерапию, химиотерапию. Однако все методы лечения сарком способствуют лишь некоторому продлению жизни больного, не давая радикального излечения.
Дифференциальную диагностику орбитальных сарком проводят с ретинобластомой III стадии с выходом опухоли в ретробульбарное пространство. Изменения переднего отдела глаза бывают обычно иными, чем при саркомах. В отличие от доброкачественных новообразований глазницы и глиом зрительного нерва, при саркоме быстро развивается экзофтальм.
Поражение глазниц при остром лейкозе обычно двустороннее, с характерными изменениями гемо- и миелограммы. При симпато- бластомах нередко обнаруживаются опухоли в брюшной полости, тогда как при саркомах в начальной стадии этого не бывает. Клинически отличить саркому от первичной невробластомы глазницы невозможно, правильный диагноз устанавливают только при гистологическом исследовании удаленной опухоли.
Первичная невробластома глазницы
— редкое заболевание. Быстро развивается экзофтальм со смещением глазного яблока и ограничением его подвижности. Располагаясь на глазном яблоке, опухоль очень быстро прорастает в глазницу.
Гистологически опухоль представляет мелкоклеточное образование, причем клетки местами образуют розетки. Опухоль развивается из тканей цилиарного узла и цилиарных нервов.
Лечение
хирургическое, чаще всего экзентерация глазницы. Метастатические опухоли глазницы у детей обычно представляют собой метастазы опухолей, исходящих из мозгового вещества надпочечников и стволов симпатического нерва. Они называются симпатобластомами, или невробластомами, а также встречаются при опухолевидных острых лейкозах (хлоромы).
Симпатобластомы глазницы
— очень злокачественные опухоли раннего детского возраста. Поражение обычно двустороннее, но оба глаза поражаются в разной степени. Лечение метастазов в глазнице безуспешно, возможно лишь симптоматическое лечение осложнений, в частности кератитов, обусловленных экзофтальмом.
Хлоролейкоз (хлорома) и сарколейкоз глазницы
в настоящее время считают разновидностями системного поражения лейкопоэтического аппарата неизвестной этиологии. Патогенез заболевания окончательно не выяснен Появляются отек, уплотнение и синюшно-зеленоватое окрашивание кожи век Однако эта окраска может наблюдаться и при других опухолях, сопровождаемых кровоизлияниями в ткань. Из числа острых лейкозов с поражением глазниц выделяется сарколейкоз, при котором наблюдаются многочисленные опухолевидные разрастания в лимфатических узлах шеи, средостения и других органов.
Заболевание начинается с общего недомогания, снижения аппетита, бледности кожных покровов и слизистых оболочек, субфебрильной температуры, болей различной локализации. В дальнейшем присоединяются глазные симптомы отек и кровоизлияния в кожу век, экзофтальм, а также деформация костей черепа.
Поражение глазницы обычно бывает двусторонним. Веки утолщены из-за отека, кровоизлияний. Нередко пальпируются опухолевые узлы между глазным яблоком и стенкой глазницы. Экзофтальм сопровождается смещением глазного яблока в сторону и ограничением его подвижности. Часто возникает хемоз конъюнктивы склеры.
При офтальмоскопии отмечают желтовато-розовый фон глазного дна вследствие клеточной инфильтрации хориоидеи. Сосуды сетчатки извиты. Возможны отек сетчатки и стушеванность границ диска зрительного нерва, преретинальные и ретинальные кровоизлияния.
В начальном периоде болезни изменений глазного дна может не быть. При быстром развитии экзофтальма возможен ксероз роговицы или кератит с изъязвлением и прободение. Наряду с поражением глазницы опухолевидные разрастания могут определяться в костях черепа, грудине, ребрах, позвоночнике, крупных суставах, лимфатических узлах. Возможно увеличение селезенки и печени. Иногда отмечаются неврологические симптомы вследствие поражения костей черепа, понижение слуха вплоть до глухоты в результате поражения слухового нерва.
Лечение
поражений глазниц при хлоролейкозахявляется составной частью общего лечения. Никаких глазных хирургических вмешательств производить не рекомендуется. Местно применяют антибиотики, сульфаниламиды, витамины в каплях и мазях. Когда на первый план выступают изменения глаз, проводят рентгенотерапию области глазницы. Дети, страдающие хлоролейкозом, должны проходить лечение в педиатрических клиниках. Как правило, хлоролейкозы у детей заканчиваются летально
Доброкачественные опухоли глазницы разнообразны. К ним относятся ангиомы, лимфангиомы, остеомы, липомы, фибромы, хондромы, миомы, кистевидные образования, передние и задние мозговые глазничные грыжи, холестеатомы, тератомы и др. Наиболее часто встречаются ангиомы глазницы Им свойственны медленный рост, экзофтальм, увеличивающийся при наклоне головы, натуживании, во время кашля.
Излюбленная локализация гемангиомы — мышечная воронка или внутренняя стенка глазницы. Гемангиомы могут быть простыми, кавернозными или комбинированными (простая и кавернозная) и вызывать развитие застойного диска, атрофию зрительного нерва. Нередко гемангиомы сопровождаются амблиопией и даже амаврозом.
Лечение гемангиом глазницы проводится по тому же плану, что и подобных опухолей век. Успех лечения зависит от величины опухоли и ее локализации.
Кисты глазницы
, сочетающиеся с микрофтальмом, реже с неполным анофтальмом, являются опухолеподобными образованиями и чаще односторонние. Кисты всегда врожденные, но с ростом ребенка могут увеличиваться. Быстрый рост кисты может приводить к увеличению глазницы.
При гистологическом исследовании кисты определяют соединительнотканную капсулу, они могут содержать видоизмененные элементы сетчатки или нейроглии. Кисты связаны с рудиментом глазного яблока, чаще у выхода зрительного нерва. Лечение хирургическое с последующим протезированием
Холестеатомы глазницы
чаще возникают под ее надкостницей и могут развиться после травмы. Клинически они выражаются в небольшом экзофтальме со смещением глазного яблока Опухоль обычно не прогрессирует и в отличие от дермоидных кист не имеет собственной капсулы. При микроскопическом исследовании определяются чешуйки ороговевших клеток, крошковидные массы, иногда тонкие волоски.
Остеома развивается из зрелой костной ткани, локализуется в придаточных пазухах, откуда прорастает в глазницу. Остеома растет медленно и вызывает нередуцируемый экзофтальм Диагноз подтверждается рентгенологически. Лечение хирургическое с последующей пластикой глазницы.
Классификация
Новообразования, поражающие зрительный аппарат, делят на несколько форм, в зависимости от места повреждения.
Опухоли внутри орбиты глазного яблока
Патология может вызвать следующие отклонения:
- Косоглазие. Зрительная ось отклонена от направления рассматриваемого предмета, при этом нарушается скоординированная функциональность глаз и возникают проблемы с фиксацией на объекте;
- Экзофтальм. Выпученность органа зрения, произошедшая в результате смещения глазного яблока вперед;
- Диплопия. Раздвоение изображения;
- Ограниченность движения глазного яблока.
Интроокулярные опухоли
Подобные новообразования, проникающие в полость стекловидного тела, вызывают отслоение сетчатой оболочки и сопровождаются снижением остроты зрения. Также пациенты жалуются на появление дефектов в оптических полях, выпадение видимых зон и формирование «слепых пятен».
Новообразования конъюнктивы
Онкология, затрагивающая слизистую оболочку, делится на два типа:
- Доброкачественные. К ним относятся папилломы, невусы и дермоиды. Обычно удаление подобных опухолей проводится в косметических целях. Однако, если сохраняется риск озлокачествения, образования полностью удаляют;
- Злокачественные. В данную категорию входит меланома (плотные узелки черного цвета), интраэпителиальная неоплазия (сосочковое разрастание розового оттенка), саркома Caposi. Последняя форма аномалии является медленно растущей опухолью, часто диагностируется у пациентов со СПИДом. Представляет собой плоские очаги ярко-красной расцветки.
Новообразования радужки
Характерные проявления:
- Невус. Пигментированная опухоль, в зоне которой наблюдается деформация зрачкового края, выворот сосудистой оболочки или узел диаметром до трех миллиметров, располагающийся в нижней части радужки;
- Деформирование зрачка, характеризующееся выворотом сосудистой оболочки и помутнением хрусталика;
- Ксантогранулема в виде папулы на ножке, склонной к регрессии.
Опухоли цилиарного тела
Новообразование небольшого размера. Выявляется в процессе проведения офтальмоскопии. Характеризуется широкими «сторожевыми» эписклеральными сосудами. В данном случае часто происходит отслоение сетчатой оболочки.
Опухоли глазного яблока, расположенные внутри орбиты
Провоцируют:
- Развитие косоглазия;
- Ограниченность движения глазного яблока;
- Выпячивание органа зрения;
- Раздвоение изображения (диплопия).
Вернуться к оглавлению
Опухоли хориоидеи
Разновидности:
- Невус. Развивается без симптомов. Обнаружить его можно при профилактическом осмотре у окулиста. Имеет круглую или овальную форму, расплывчатые контуры. В диаметре достигает до пяти миллиметров;
- Меланома. Куполообразное выступление в области стекловидного тела. Характеризуется дефектами зрительных полей;
- Геменгиомы хориоидеи. Формируется из каналов разного размера. Сопровождается затуманиванием взора, образование скотом;
- Меланоцитома. Стремительно развивающееся пигментированное новообразование. Чаще диагностируют у женщин с темной кожей. Представляет собой опухоль в глазу коричневого оттенка с пенистыми краями;
- Костная хористома. Медленнорастущее новообразование. Окрашена в желто-оранжевый цвет, имеет четкие извилистые края. Может сопровождаться потерей зрения.
Образования, расположенные на сетчатке
К данной категории относят следующие формы:
- Астроцитома. Не несет угрозы для зрения, поскольку является доброкачественной опухолью. Имеет желтый оттенок, терапии не требует;
- Гемангиобластома. Рак сетчатой оболочки, способный привести к слепоте. Представляет собой образование округлой формы красно-оранжевого цвета;
- Гемангиома. По внешнему виду напоминает гроздья винограда, скопившиеся на периферии мешетчатых аневризм;
- Лимфома. Состоит из больших В-лимфоцитов с многодольными ядрами крупного размера.
Доброкачественные опухоли | Руководство по детской офтальмологии
Описание
Опухоли органа зрения составляют 1,9-2,2% по отношению к новообразованиям других органов и систем. В соответствии с классификацией опухолей органа зрения, утвержденной в 1972 г.
Всесоюзным комитетом по изучению опухолей головы и шеи, различают следующие первичные новообразования:
- опухоли век конъюнктивы, роговицы и слезных органов;
- внутриглазные опухоли;
- опухоли орбиты.
По биологическим свойствам и клиническому течению различают доброкачественные, местно-деструирующие и злокачественные опухоли.
Доброкачественные опухоли обычно растут медленно, не метастазируют, не рецидивируют после радикального удаления. Злокачественные новообразования характеризуются быстрым, инфильтрирующим ростом и метастазированием. Местно-деструирующие опухоли, занимающие промежуточное положение между двумя указанными группами, характеризуются прогрессирующим ростом, не метастазируют, но могут злокачественно перерождаться.
Внутри каждой из этих групп в зависимости от гистогенеза новообразований различают эпидермальные, пигментные, мягкотканные, скелетогенные, нейрогенные опухоли.
В утвержденную ВОЗ классификацию опухолей органа зрения по системе ТГШ (Женева, 1982) включены области по топографическим признакам (рубрификации УСД-0): веки (173.1), конъюнктива (190.3), сосудистая оболочка (190.0), сетчатка (190.5).
Предусмотрена оценка процесса по Т N М-категориям, где Т — опухоль, N — лимфатические узлы, М — метастазы. Отдельно представлены долечебная классификация (Т N М) и постхирургическая гистоморфологическая (р Т N М). В классификации дается детальная характеристика группировки по стадиям опухоли.
Удельный вес опухолей в структуре глазной заболеваемости у детей варьирует от 0,17 до 0,74%, по материалам крупных детских глазных стационаров — от 3—6% до 18,6%.
У детей доброкачественные новообразования встречаются значительно чаще злокачественных. Однако, по материалам детских-глазных стационаров, злокачественные опухоли, в основном представленные ретинобластомами, превалируют над доброкачественными.
Так, по данным Московского научно-исследовательского института глазных болезней им. Гельмгольца, злокачественные новообразования в период с 1966 по 1978 г. наблюдались у 76% больных. По статистике Одесского научно-исследовательского института глазных болезней и тканевой терапии им. В. П. Филатова, злокачественные новообразования отмечены у 44,4% детей.
Злокачественные опухоли органа зрения чаще возникают у детей до 3 лет, а в этой возрастной группе — у больных до года. Почти все виды опухолей органа зрения примерно одинаково часто встречаются у девочек и мальчиков. Исключение составляют сосудистые новообразования, особенно опухоли век, которые у девочек наблюдаются в 272—3 раза чаще.
ОПУХОЛИ ВЕК, КОНЪЮНКТИВЫ И РОГОВИЦЫ
По данным стационаров, опухоли век среди других новообразований органа зрения встречаются в 5,9% — 19,6% случаев; по материалам амбулаторий, этот процент значительно выше.
Опухоли век у детей в основном доброкачественные — у 99,55 % больных. Из опухолей век наиболее часто встречаются гемангиомы (81,8%), дермоидные кисты (10%), нейрофибромы (7,7%). Эпибульбарные опухоли составляют 3,5—14,0% от новообразований органа зрения у детей. Они в большинстве случаев (98,5%) доброкачественные. Чаще других встречаются дермоиды, липодермоиды (72%), реже — невусы и др. Злокачественные эпибульбарные новообразования наблюдаются у детей редко — в 1,5% случаев, по данным С. А. Бархаш 1978.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ
Гемангиомы век и конъюнктивы
. Гемангиомы — врожденные, доброкачественные сосудистые опухоли, наиболее часто (до 85% случаев) располагающиеся в области лица и головы; 8 -9% из них развиваются на коже век. Гемангиома — наиболее часто встречающаяся опухоль век; по данным А. В. Хватовой и соавт. (1963), среди других новообразований органа зрения составляет 7,1%, Е. И. Ковалевского (1970) —8%, А. Г. Белевского (1971) 27,6%. У девочек встречается в 2 1/2 раза чаще, чем у мальчиков.
Примерно у 2/3 больных ангиомы обнаруживают при рождении, — появляются в течение первого месяца жизни, у 15% возникают позднее. В раннем детстве и в период полового созревания ангиомы могут быстро расти.
Гемангиомы относят к дисэмбриопластическим мезодермальным опухолям — образованиям, возникающим в эмбриональном периоде. Нерастущие гемангиомы считают проявлением порока развития сосудистой системы во внутриутробном периоде.
Морфологически опухоли характеризуются полиморфизмом в связи с разнообразием клеточных элементов, из которых формируются сосуды. Новообразование может состоять из клеток и структур различных типов, характерных для капиллярной, венозной и артериальной стенок. Различают несколько форм сосудистых новообразований. В детском возрасте наблюдаются доброкачественная гемангиоэндотелиома, капиллярная и кавернозная гемангиомы.
Гроздьевидная гемангиома у детей практически не встречается. Доброкачественная гемангиоэндотелиома сформирована из эндотелиальных клеток, которые окружены коллагеновыми волокнами.
Капиллярная гемангиома
— это скопление капилляров, выстланных эндотелием, и небольшого количества стромы, состоящей из клеточных и соединительнотканных элементов. Просветы сосудов заполнены кровью. Кавернозная гемангиома образована тонкостенными полостями, выстланными эндотелием и заполненными кровью.
Гемангиомы у детей локализуются в основном на верхнем веке, причем характерен диффузный рост опухоли; в 30,2% случаев новообразование распространяется на конъюнктиву и в глазницу. Гемангиомы могут быть плоскостными и узловыми, последние локализуются внутри кожи и под ней. Форма и размеры опухолей варьируют в широких пределах.
Плоскостные опухоли представляют собой поверхностное, ограниченное, слегка возвышающееся над поверхностью кожи образование красного или синюшно-красного цвета с неровной поверхностью (рис. 128). При сдавливании опухоль уменьшается и бледнеет, после прекращения давления — наливается кровью. Внутрикожные узловые опухоли могут иметь розовую, красную или синюшную окраску и зернистую поверхность. Подкожные узлы характеризуются синюшной окраской и нечеткими границами.
В зависимости от размеров и локализации гемангиомы могут привести к деформации краев век, сужению или закрытию глазной щели. При локализации опухоли в толще верхнего века развивается птоз (рис. 129). Нередко наблюдаются обширные гемангиомы, занимающие до половины лица (рис. 130). Капиллярная гемангиома конъюнктивы, кожи век и лица может быть проявлением системного заболевания — энцефалотригеминального синдрома Стерджа—Вебера -Краббе.
Кавернозная ангиома встречается редко, чаще поражает верхнее веко, в 1/3 случаев распространяясь в глазницу. В толще века обнаруживают узел синюшного цвета эластичной консистенции с четкими границами. Из-за утолщения века деформируется или полностью прикрывается глазная щель.
Кожа на поверхности опухоли может истончаться и изъязвляться, в результате чего нередко возникают повторные кровотечения. Диагноз устанавливают на основании характерной клинической картины. В некоторых случаях целесообразно произвести венографию и пункцию опухоли. Гемангиомы дифференцируют от гематомы, дермоидной кисты, мозговой грыжи, мукоцеле, нейрофиброматоза, саркомы века.
В первые месяцы жизни гемангиомы растут очень быстро, поэтому лечение их должно быть безотлагательным. Лечение гемангиом век и конъюнктивы заключается в их хирургическом удалении, осуществлении диатермо- и криокоагуляции, лучевой терапии, применении склерозирующих средств. Методы лечения зависят от характера опухоли, места ее расположения, размеров, темпа роста, возраста ребенка.
Наиболее радикальный и эффективный способ лечения гемангиом век и конъюнктивы хирургический. Операция показана при небольших поверхностных ограниченных бугристых и глубоких подкожных гемангиомах.
При удалении глубоких подкожных опухолей для предотвращения кровотечений рекомендуют производить предварительную перевязку их у основания, прошивание и обшивание узла. При подкожном удалении гемангиомы и экономном использовании собственной кожи большие дефекты обычно не образуются.
В случаях возникновения дефектов производят их пластическое закрытие. Обширные гемангиомы век, захватывающие соседние участки лица, рекомендуют удалять поэтапно, в два — три приема.
Диатермокоагуляция показана при небольших плоскостных поверхностных капиллярных гемангиомах, а также после хирургического удаления больших опухолей на заключительном этапе лечения. По мнению С. А. Бархаш (1978), возможна также диатермокоагуляция больших плоскостных капиллярных гемангиом при проведении большего числа прижиганий.
Для лечения плоскостных поверхностных гемангиом применяют криокоагуляцию с использованием снега угольной кислоты. С успехом используют короткодистанционную рентгенотерапию гемангиом, применяя для защиты глаза протез-индикатор Комберга—Балтина.
Метод показан при:
- ангиомах век, захватывающих поверхностные слои кожи, особенно с вовлечением в процесс краев век и интермаргинального пространства;
- распространенных обширных ангиомах век;
- обширных ангиомах век, распространяющихся в передний отдел глазницы. В основе лучевой терапии лежит повреждение эндотелия сосудов, в результате чего происходит их постепенная облитерация.
Склерозирующая терапия заключается в инъекциях химических веществ, вызывающих асептическое воспаление, тромбоз сосудов, разрастание соединительной ткани, замещающей ткань опухоли. Интерстициально или по окружности опухоли вводят 50, 75 и 90% этиловый спирт, смесь 15% хинина с 5% уретаном, 25% раствор салицилового натрия с 10% раствором хлорида натрия, горячий 0,25% раствор новокаина и др.
Показания к склерозирующей терапии в настоящее время весьма ограничены, и ее применяют только при небольших поверхностных гемангиомах кожи.
Прогноз заболевания благоприятный. После излечения могут образоваться косметические дефекты. Возможно снижение зрения в связи с развитием амблиопии.
Лимфангиомы век и конъюнктивы.
Лимфангиома доброкачественная сосудистая опухоль, развивающаяся из лимфатических сосудов. Она состоит из полостей, выстланных однослойным эндотелием и заполненных лимфой. Опухоль представляет собой нечетко ограниченное образование эластичной консистенции. Кожа над ней, как правило, не изменена. Веко утолщено, опущено, глазная щель деформирована, иногда полностью закрыта.
При распространении опухоли в пара- и ретробульбарное пространство наблюдаются экзофтальм и смещение глазного яблока. Лимфангиома не сжимается при надавливании и не увеличивается при напряжении.
Лимфангиомы конъюнктивы это скопления расширенных новообразованных лимфатических сосудов, заполненных прозрачной жидкостью. Рост опухоли медленный, но прогрессирующий, особенно в первые годы жизни.
Лечение ограниченных опухолей хирургическое. Опухоль иссекают, а при поражении слизистой оболочки производят диатермо- или криокоагуляцию. При распространенном процессе полностью удалить опухоль не удается, поэтому часто возникают рецидивы. В связи с этим при распространенных опухолях более целесообразно проводить рентгенотерапию. При рентгенорезистентных формах показано поэтапное частичное или тотальное удаление опухоли.
Прогноз для жизни благоприятный, в отношении зрения при массивном поражении тканей век и глазницы сомнительный вследствие развития амблиопии.
Дермоиды век, конъюнктивы, лимба, роговицы.
Дермоиды — довольно часто встречающиеся у детей доброкачественные врожденные образования, формирующиеся в эмбриональном периоде вследствие врастания клеток наружной эктодермы в глубжележащие ткани. Причиной возникновения аномалии может быть давление амниотических тяжей, вызывающее и другие пороки развития: «волчью пасть», «заячью губу» и пр. В других случаях дермоид следует расценивать как простейшую форму тератом.
Образование состоит из элементов кожи эпителия, фиброзной и жировой ткани, потовых и сальных желез, волосяных фолликулов, сконцентрированных в различных соотношениях. Дермоиды век чаще всего располагаются в верхневнутренней или верхненаружной области. Они представляют собой округлое плотное, неподвижное или малоподвижное образование различных размеров (с горошину, боб). Кожа над опухолями не изменена.
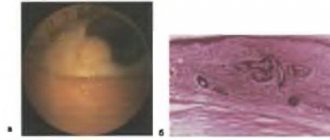
Эпибульбарные дермоиды могут быть одно- и двусторонними, единичными и множественными, располагаются на конъюнктиве глазного яблока, в области лимба, на роговице, часто имеют роговично-склеральную локализацию (рис. 131). В редких случаях дермоидная опухоль покрывает всю роговицу. Эпибульбарные дермоиды представляют собой небольшие, светлые, круглые или овальные, плотные, проминирующие образования с четкими границами. Поверхность их гладкая, суховатая, с тонкими волосками.
Течение заболевания доброкачественное. Рост образования, как правило, заканчивается вместе с ростом глаза, медленное дальнейшее прогрессирование наблюдается исключительно редко.
Диагностика дермоидов век и эпибульбарных дермоидов обычно не представляет трудностей. Дермоиды век, расположенные в верхневнутреннем углу глазницы, следует дифференцировать от мозговой грыжи. Такие клинические признаки, как невправляемость образования, отсутствие мозговых явлений при надавливании на него, а также результаты рентгенологического исследования позволяют отличить дермоид от мозговой грыжи.
Лечение дермоидов хирургическое
. По показаниям удаление образования производят в сочетании с конъюнктивальной пластикой или кератопластикой.
Прогноз для жизни благоприятный, в отношении зрения зависит от локализации процесса. При дермоиде лимба или роговицы может наблюдаться снижение зрительных функций, обусловленное помутнением роговицы, неправильным астигматизмом, амблиопией.
Липодермоиды конъюнктивы
. Липодермоид является разновидностью дермоида, однако имеет характерные индивидуальные признаки.
Микроскопически липодермоид состоит из жировой дольчатой ткани, включенной в соединительнотканную строму, и представляет собой собственно липому. Опухоль не имеет капсулы. Характерной ее особенностью является интимная связь со смещенной слезной железой и леватором века, что важно помнить при выполнении хирургического вмешательства.
Наиболее частая локализация липодермоида — периферия верхненаружного квадранта или наружной половины конъюнктивальной полости. Образование имеет вид светло-желтой или розоватой складки, выступающей в область глазной щели из-за наружной спайки век и уходящей в верхний и нижний конъюнктивальные своды (рис. 132). Образование подвижное, мягкой консистенции.
Процесс может быть как одно-, так и двусторонним. Липодермоид, как правило, не прогрессирует. Лечение липодермоида хирургическое.
При радикальном удалении имеется опасность экстирпации слезной железы и возникновение птоза. Если липодермоид небольшой, заметен только при поворотах глаза и не является косметическим дефектом, то хирургическое вмешательство производить нецелесообразно. Прогноз благоприятный.
Доброкачественные невусы век, конъюнктивы и роговицы. Невусы век. Доброкачественные невусы относят к порокам развития нейроэктодермальных пигментных элементов. Они представляют собой скопления меланоцитов в пограничной зоне; при активном росте могут распространяться в эпидермис и дерму.
У детей невусы характеризуются высокой активностью с элементами пролиферации в области эпидермального соединения; внутридермальные невусы у них не встречаются. Из различных форм невусов век у детей наблюдаются пограничный (юнкциональный), смешанный, ювенильный.
Клиническая картина невусов разнообразна и зависит от степени пигментации и васкуляризации, а также размеров образования. Пигментация невусов варьирует от аспидно-черной до желтовато-коричневой. Для беспигментных и слабопигментированных форм характерна желтовато-розовая или розовая окраска.
Пигментный невус имеет вид плоского пигментного пятна, чаще всего располагающегося в области интермаргинального края, или представляет собой возвышающееся над поверхностью кожи образование с папилломатозными выростами и волосяным покровом. Размеры невусов различны — от нескольких миллиметров до нескольких сантиметров. Доброкачественные невусы век могут расти в пубертатном периоде.
Диагноз устанавливают на основании клинической картины. Невус дифференцируют от меланобластомы. Лечение стационарного невуса не требуется. При наличии роста производят хирургическое иссечение невуса в пределах здоровых тканей предпочтительно электроножом, а затем проводят морфологическое исследование удаленной ткани. При небольших невусах (до 5 7 мм) можно использовать диатермо-, крио- и фотокоагуляцию.
Прогноз заболевания благоприятный.
Невус ы конъюнктивы и рюговицы состоят из гнездных скоплений пигментсодержащих клеток в базальном слое эпителия слизистой оболочки и в субэпителиальной зоне. Эпителий в области поражения может разрастаться, образуя кистозные полости.
Невусы могут располагаться в конъюнктиве глазного яблока, лимбе и слезном мясце. Преимущественной локализацией у детей является лимб или конъюнктива вблизи лимба (рис. 133). Невусы области лимба могут распространяться на роговицу, в этих случаях появляется пигментация ее средних слоев.
Невус представляет собой слабопроминирующее образование. Различают пигментные и беспигментные невусы. Количество меланина и степень васкуляризации определяют цвет невуса, который может быть желтоватым, розоватым, слабо- или интенсивно коричневым. Глыбки пигмента, как правило, распределены равномерно.
Образование может состоять из кистозных полостей с прозрачным содержимым. Сосудистый рисунок вокруг невуса часто усилен. Невусы появляются в первые годы жизни ребенка или в пубертатном периоде. Нередко в течение некоторого времени отмечается рост образования, после чего наступает стабилизация процесса. Однако существуют медленно прогрессирующие формы.
При прогрессирующем росте невус удаляют в пределах здоровых тканей предпочтительно электроножом, а затем проводят гистологическое исследование удаленной ткани. Применяют также фото-, диатермо- и криокоагуляцию. Прогноз заболевания благоприятный.
Прогрессирующий невус конъюнктивы
. Прогрессирующий невус относят к местнодеструирующим пигментным опухолям. В связи с возможностью развития меланомы при этих опухолях требуются онкологическая настороженность и диспансерное наблюдение.
Рост доброкачественного невуса
— явление физиологическое, так как меланогенная система человека к моменту рождения окончательно не сформирована и развивается одновременно со всем организмом. Однако в отдельных случаях это развитие выходит за рамки физиологического и приобретает черты малигнизации.
Морфологически малигнизация проявляется расширением и углублением процесса, структура невуса теряет характер гнездности и принимает вид диффузной инфильтрации. Клиническими признаками роста невуса являются усиление и неравномерность пигментации, нечеткость границ, увеличение васкуляризации.
Участки желтовато-коричневого цвета чередуются с темно-коричневыми, почти черными. Нечеткость границ образования обусловлена распылением пигмента по его окружности и появлением сети сосудов. К растущему невусу тянется пучок сосудов.
Диагностика и дифференциальная диагностика между доброкачественным и прогрессирующим невусом основывается на клинических признаках, динамике процесса, а также результатах люминесцентного и радиоизотопного исследований.
Лечение заболевания хирургическое, лучевое и комбинированное. Производят удаление образования в пределах здоровых тканей электроножом с последующей диатермокоагуляцией раневой поверхности и измененных пигментированных слоев роговицы.
При обширном поражении конъюнктивы показана р-аппликационная и короткодистанционная лучевая рентгенотерапия. В комплексном лечении злокачественных пигментных опухолей конъюнктивы используют химиотерапию. Течение заболевания прогрессирующее. Возможно перерождение невуса в меланому, распространение в глазницу, метастазирование.
Прогноз серьезный.
Большинство больных после лечения выздоравливают. Однако наблюдаются случаи возникновения в послеоперационном периоде рецидивов и резистентных к лучевой терапии форм опухоли, дальнейший рост которой может привести к генерализации процесса.
Пигментная ксеродерма
. Пигментная ксеродерма век и конъюнктивы — редко встречающаяся опухоль. Она представляет собой врожденное заболевание кожи и слизистых оболочек, обусловленное их повышенной чувствительностью к ультрафиолетовым лучам. Опухоль относят к местнодеструирующим и предраковым эпителиальным опухолям.
Заболевание начинается на 1-2-м году жизни, когда ребенок впервые подвергается воздействию солнечного излучения. Клинические начальные стадии заболевания характеризуются эритемой незащищенных от солнечных лучей кожных покровов лица и других частей тела. Затем кожа становится шелушащейся, появляются веснушки, узелки, сосочковые разрастания, которые могут изъязвляться с последующим рубцеванием.
Характерны атрофические участки
. На фоне изменений кожи развиваются множественные доброкачественные и злокачественные опухоли, которые распространяются на кости лицевого скелета, в околоносовые пазухи и полость черепа. У 30% больных в процесс вовлекаются веки и конъюнктива.
Вначале поражается нижнее веко. Кожа век атрофируется, распад узелков сопровождается рубцеванием, что приводит к вывороту века; возникают симблефарон и анкилоблефарон, лагофтальм, ксероз, каратиты и язвы роговицы. В результате разрастания и слияния узелков формируется опухолевидное образование, которое может распространиться в глазницу и обусловить клиническую картину орбитальной опухоли. Течение болезни прогрессирующее с злокачественным пере-рождением ткани узелков в злокачественную опухоль и метастазированием.
Диагноз устанавливают на основании клинических признаков. При локальном поражении кожи, а также при формировании опухолевого узла в глазнице показано иссечение пораженных участков кожи и узла опухоли, после которого проводят лучевую терапию. При отсутствии показаний к оперативному вмешательству осуществляют лучевую терапию. Следует защищать кожные покровы, особенно пораженные участки, от прямого воздействия солнечных лучей.
Прогноз заболевания неблагоприятный: 2/3 больных умирают на втором третьем десятилетии жизни при явлениях генерализации процесса.
Симптомы появления глазных новообразований
При онкологии первые признаки дают о себе знать только после того, как опухоль достигает приличного размера. На ранних этапах развития патологии никаких проявлений не отмечается. Однако ряд признаков должен насторожить и послужить «толчком» к прохождению осмотра в клинике:
- Падение остроты зрения;
- Появление на радужной оболочке пятна;
- Смещение глазного яблока;
- Возникновение мушек и «слепых зон» в оптических полях;
- Развитие косоглазия;
- Формирование на веке выроста;
- Ограниченная подвижность зрительного аппарата;
- Отслоение сетчатой оболочки, сопровождающееся сильными болевыми ощущениями;
- Появление на роговице пленки белого цвета.
Конечно, подобные симптомы не всегда сигнализируют о развитии онкологии, но игнорировать их точно не стоит. Вернуться к оглавлению
Симптоматика
Разные виды опухоли глаза по-разному себя проявляют. При предварительном осмотре из первых признаков можно заметить перемены на веках и наружной оболочке.
Симптомы также разнятся в зависимости от расположения, величины опухоли, стадии развития и степени поражения сосудов.
На первых стадиях развития симптомов не отмечается. Постепенно при увеличении новообразования ухудшается зрение, беспокоит боль в области зрительного органа, появляется кровотечение. При детальном осмотре наблюдается отслоение сетчатки.
Конъюнктива
Поражает наружную оболочку. Характерно быстрое разрастание, внешне напоминает нарост белого цвета либо мутный пучок. У пациента появляются болевые ощущения, ухудшается способность видеть.
Новообразования на веках
Наблюдается уплотнение век, появление наростов, схожих с бородавками. Сопровождается мучительной болью и слезоотделением, нарушается зрение. В тяжёлых случаях, когда ткань съедена язвами, происходит смещение глазного яблока.
На сосудистой оболочке глаза
Главный симптом при патологии хориоидеи – снижение остроты зрения, возможно появления точек перед глазами. На ранних этапах признаки выявить трудно. Постепенно опухоль может привести к косоглазию или вторичной глаукоме.
На глазницах
Затрагиваются кости вокруг глазного яблока, глаза расширяются и сетчатка отслаивается. Наблюдается гиперемия век и диплопия.
Общие признаки
И у детей, и у взрослых отмечаются симптомы, характерные для всех типов: нарушение зрения, отёк верхнего и нижнего века, наличие мутных наростов или плёнки, боль, слезоточивость, неожиданные внешние изменения. На запущенных стадиях – выпуклость или сдвиг глазных яблок, распространение рака на ближайшие клетки. Интоксикация организма вызывает тошноту, повышенную температуру тела, слабость, мигрень.
Симптомы рака органов зрения
Опухоли глаза имеют ряд симптомов, которые расцениваются как потенциально переходящие в онкологические. Это:
- падает зрение
- появляются пятна на радужке глаза
- в глазу появляются размытые видения, пятна, световые вспышки
- явно смещается глазное яблоко
- проявляется косоглазие
- в глазу или области вокруг него появляются сильные боли
- на веке образовываются наросты, утолщения
- при опухолях конъюнктивы появляются ярко выраженные узелки, также возможна плотная белесая пленка с ярким сосудистым рисунком
- если появляется опухоль в слезной железе, то начинаются боли и обильное слезотечение
- при ретинобластоме проявляется светобоязнь, возможно выраженное косоглазие.
Появление каждого из вышеперечисленных симптомов является поводом обратится к специалистам, а лучше онкологического профиля.
Рак глаза у детей
Самая распространенная форма онкологии у малышей. Каждый год недуг выявляют у трехсот детей в Америке. В России аномалия повреждает еще больше маленьких пациентов – примерно пятьсот человек. Если обнаружить опухоль на ранней стадии, она хорошо поддается терапии. У 90% всех ребятишек удается полностью восстановить зрительную функцию и избавиться от рака.
Ретинобластома затрагивает не только сетчатку, но и нервную материю, расположенную в заднем отделе глазного яблока. Аномалия может быть врожденной или приобретенной. В большинстве случаев онкология выявляется у детей в возрасте от одного года. Основное проявление ретинобластомы – формирование светлого пятна в центре зрачка, окруженного темным ореолом радужки.
Симптоматика недуга:
- Падение остроты зрения;
- Прогрессирующее косоглазие;
- Светлое пятно в центре глаза;
- Аномалия радужки, которая по внешнему виду становится похожей на кошачьи глаза.
Однако подобная клиническая картинка характерна и для других заболеваний, поэтому не стоит сразу впадать в панику и ставить преждевременный диагноз. Окончательный вердикт должен вынести врач после проведения обследования.
Дополнительную информацию о ретинобластоме вы получите, посмотрев видеосюжет.
↑ Первичные злокачественные опухоли
Злокачественные опухоли среди первичных опухолей орбиты составляют 20-28%, практически равномерно распределяются во всех возрастных группах. Мужчины и женщины страдают одинаково часто. Опухоли этой группы полиморфны по гистогенезу, степень их злокачественности вариабельна. В детской практике чаще наблюдают саркомы, у взрослых — рак слёзной железы и злокачественные лимфомы.
↑ КОД ПО МКБ-10
С69
Злокачественное новообразование глаза и его придаточного аппарата.
С69.5
Слезной железы и протока.
С69.6
Глазницы.
С82
Фолликулярная |подулярная | неходжкинская лимфома.
С83
Диффузная неходжкинская лимфома.
С84
Периферические и кожные Т-клеточные лимфомы.
С85
Другие и неуточнённые типы неходжкинской лимфомы.
↑ КЛИНИЧЕСКАЯ КАРТИНА
Общее в клинической картине:
рано возникающая диплопия, отёк век, первоначально транзиторный, появляющийся по утрам, а затем переходящий в стационарный. Типичен постоянный болевой синдром, экзофтальм возникает рано и нарастает в течение нескольких недель, реже месяцев. У таких больных быстро развиваются дистрофические изменения в роговице, заканчивающиеся полным её расплавлением.
Рак слёзной железы
в два раза чаще развивается у женщин в любом возрасте, характеризуется инвазивным ростом уже на самых ранних этапах развития. Опухоль отличается значительной клеточной вариабельностью, растёт быстро. Анамнез заболевания обычно не превышает 2 лет, чаще больные отмечают ускоренное нарастание всех симптомов в течение нескольких месяцев (до 6 мес). Нередко первыми симптомами развивающегося рака бывают боль, дискомфорт, слезотечение в поражённой орбите. Рано появляется опущение верхнего века, первоначально в его наружной трети. Верхняя переходная складка становится мельче. Экзофтальм со смещением глаза книзу и кнутри, иногда только книзу. В результате механической деформации глаза опухолью развивается миопический астигматизм. Пальпируемая опухоль бугристая, трудно смещаема по отношению к подлежащим тканям. Движения глаза ограничены в сторону локализации опухоли, репозиция резко затруднена. Диагноз устанавливают только при гистологическом исследовании. Предположительный диагноз возможен на основании анализа результатов клинических симптомов и инструментального исследования.
Саркомы
— наиболее частая причина первичного злокачественного роста в орбите (до трети всех её злокачественных опухолей). Источником развития саркомы может быть любая ткань, но частота отдельных видов её различна. Возраст больных от 3-4 нед до 75 лет.
- Рабдомиосаркома
— очень агрессивная опухоль, наиболее частая причина злокачественного роста в орбите у детей (в возрасте от 1 мес до 17 лет). Мужчины заболевают почти в два раза чаще. Источник роста рабдомиосаркомы — клетки скелетных мышц. Выделены три типа опухоли: эмбриональный, альвеолярный и плеоморфный или дифференцированный. Последний тип встречается редко. Как правило, рабдомиосаркома имеет элементы нескольких типов (смешанный вариант). Точная диагностика типа опухоли возможна только при электронной микроскопии. У детей до 5 лет чаще развивается эмбриональный тип саркомы, после 5 лет — альвеолярный. Иммуногистохимическое выявление миоглобина, десмин-мышечноспецифичного интермедиарного филамента и виметин-мезенхимального интермедиарного филамента облегчает диагностику и уточняет прогноз заболевания. Миоглобинсодержащая рабдомиосаркома более чувствительна к химиотерапии, чем десминсодержащая. Излюбленная локализация опухоли — верхневнутренний квадрант орбиты, рано вовлекаются в процесс леватор и верхняя прямая мышца (рис. 36-44).Птоз, ограничение движений глаза, смещение его книзу и книзу-кнаружи — первые признаки, на которые обращают внимание как сами больные, так и окружающие. У детей экзофтальм или смещение глаза при локализации опухоли в переднем отделе орбиты развиваются в течение нескольких недель. У взрослых опухоль растёт и течение нескольких месяцев, быстрое увеличение экзофтальма сопровождается появлением застойных изменений в зрительных венах, глазная щель полностью не смыкается, появляются инфильтраты на роговице, её изъязвление. На глазном дне — застойный ДЗН.
- Злокачественная лимфома
(неходжкинская в последние годы выходит на одно из первых мест по частоте). Опухоль в орбите чаще развивается на фоне аутоиммунных заболеваний или иммунодефицитных состояний. Мужчины заболевают в 2,5 раза чаще. Средний возраст заболевших 55 лет. В настоящее время злокачественную неходжкинскую лимфому рассматривают как новообразование иммунной системы. В процесс вовлекаются преимущественно лимфоидные элементы Т- и В — клеточной принадлежности, а также элементы нулевых популяций. В орбите чаще диагностируют В — клеточную лимфому низкой степени злокачественности. Как правило, поражается одна орбита. Характерно внезапное появление безболезненного экзофтальма, чаще со смещением глаза в сторону, отёк периорбитальных тканей. Появление экзофтальма может сочетаться с птозом. Процесс местно неуклонно прогрессирует, развивается красный хемоз, становится невозможной репозиция глаза, возникают изменения на глазном дне, чаще — застойный ДЗН. Резко снижается острота зрения. В этот период могут появиться боли в поражённой орбите.
↑ ДИАГНОСТИКА
↑ Анамнез
Необходимо обращать внимание на боли в орбите, интермиттирующий отёк, покраснение век и быстро нарастающий экзофтальм. Длительность анамнеза не превышает 3-4 нед.
↑ ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
См. раздел «Доброкачественные опухоли орбиты».
↑ Инструментальные исследования
УЗИ и КТ визуализируют диффузное распространение опухоли в орбите.
↑ Лабораторные исследования
Тонкоигольная аспирационная биопсия с цитологическим исследованием возможна при локализации опухоли в переднем отделе орбиты. При расположении у орбиты проведение аспирации сопряжено с опасностью повреждения глаза.
↑ Дифференциальная диагностика
Дифференцируют болезнь Вегенера, псевдотумор, субпериостальный абсцесс орбиты, орбитальный и шейный фасциальный некротизирующий фасциит.
↑ Показания к консультации других специалистов
Необходима консультация общего онколога. При подозрении на злокачественную лимфому — обследование у гематолога для исключения системного поражения.
↑ Пример формулировки диагноза
Новообразование орбиты злокачественного характера.
↑ ЛЕЧЕНИЕ
Планирование лечения возможно только после морфологического подтверждения диагноза. Лечение рака слёзной железы — задача сложная. Наряду с радикальной точкой зрения, сторонники которой требуют обязательной экзентерации орбиты, существует мнение о возможности органосохранного лечения, сочетающей в себе локальное удаление опухоли с блоком прилежащих здоровых тканей и послеоперационное наружное облучение орбиты. Если нарушение целостности костей орбиты выявлено дооперационно, хирургическое лечение противопоказано.
При cаркоме необходимо комбинированное лечение. Протокол лечения предусматривает предварительное проведение полихимиотерапии, после чего подключают наружное облучение орбиты. При злокачественной лимфоме орбиты наружное облучение — практически безальтернативный высокоэффективный метод лечения. Полихимиотерапию добавляют при системном поражении. Эффективность лечения проявляется в регрессии орбитальных симптомов и восстановлении утраченного зрения.
↑ Цели лечения
Уточнение диагноза или локальное удаление опухоли.
↑ Показания к госпитализации
Диагностическая орбитотомия и/или хирургическое лечение.
↑ Примерные сроки нетрудоспособности
Зависят от размеров исходной опухоли и характера лечения. В среднем нетрудоспособность сохраняется до 2 мес.
↑ Дальнейшее ведение
Обязательно диспансерное наблюдение за больным (раз в 6 мес).
↑ ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА (КРАТКИЕ РЕКОМЕНДАЦИИ)
Больной должен быть информирован о характере заболевания, предупреждён о невозможности работы в горячем помещении, пребывании на солнце.
↑ ПРОГНОЗ
Прогноз для жизни при злокачественной опухоли орбиты неблагоприятный.
Лечение патологии
Схемы лечения органов зрения у детей должны быть максимально щадящими, в последнюю очередь используется хирургическое вмешательство. Также могут применяться:
- Химиотерапия с внутримышечным, внутривенным и внутриартериальным введением веществ, подавляющих ретинобластомы.
- Лучевая терапия.
- Брахитерапия, при которой радиоактивное вещество помещают в опухоль, что позволяет избежать повреждения расположенных рядом здоровых тканей.
- При криотерапии производят замораживание злокачественных клеток жидким азотом.
- При фотокоагуляции применяя лазер формируют тромбы в сосудах, перекрывая питание раковых клеток.
- В особо тяжелых случаях во избежание распространения метастаз применяют энуклеацию, предусматривающую полное удаление глазного яблока хирургическим путем.
Также могут быть использованы прочие альтернативные методики. При этом, подбирая основной способ специалисты учитывают особенности поражений:
- Одностороннее либо двустороннее формирование раковой опухоли.
- Острота зрения у детей.
- Степень распространенности раковых клеток на зрительный нерв.
- Прорастание новообразования на орбиту глаза, в нервную систему, развитие отдаленных метастаз.
Чешуйчато-клеточный (или сквамозно-клеточный) рак
Опухоль встречается значительно реже, чем базально-клеточный рак, и составляет 15-18 % от всех опухолей век. Поражает преимущественно лиц старшего возраста с чувствительной к инсоляции кожей. Предрасполагающими факторами являются пигментная ксеродермия, окулокутанный альбинизм, хронические кожные заболевания вблизи век, длительно незаживающие язвочки, избыточное ультрафиолетовое облучение.
Клиника
Опухоль в начальной стадии проявляется легкой эритемой в участке кожи, чаще нижнего века. Постепенно в зоне эритемы развивается уплотнение, на поверхности гиперемированного участка — пластинки желтоватого цвета (гиперкератоз). Вокруг опухоли возникает перифокальный дерматит, конъюнктивит (рис. 3.17; 3.18).
Рис. 3.17. Чешуйчато-клеточный рак кожи внутреннего угла глаза
Рис. 3.18. Чешуйчато-клеточный рак нижнего века
Растет опухоль медленно, но прогрессивно в течение 1-2 лет. Может быть представлена и узловой формой с неровными краями. Постепенно в центре узла развивается углубление с язвенной поверхностью, площадь которой неуклонно увеличивается. Края язвы становятся пологими, но плотными, бугристыми. При локализации у края век (а такое расположение наблюдается чаще всего) опухоль достаточно быстро распространяется в орбиту.
Микроскопия
Опухоль растет из сквамозного слоя эпидермиса, представлена полигональными клетками с обильной эозинофильной цитоплазмой и гиперхроматическими ядрами. Чем менее представлены элементы кератинизации, тем менее дифференцированную форму имеет опухоль. Хорошо дифференцированная опухоль окружена лимфоцитарными, плазматическими и макрофагальными клетками.
Диагноз базируется на результатах биомикроскопии и радио-фосфорного исследования.
Дифференциальный диагноз проводят с базально-клеточной карциномой, фолликулярным кератозом, кератоакантомой, кожным рогом, эпителиомой Боуэна, телеангиэюатической гранулемой.
Лечение
Опухоли диаметром до 10 мм с успехом удаляют оперативным путем. Эффективность лечения повышается при использовании лазерной и микрохирургической техники. Послеоперационный дефект одномоментно закрывают с помощью пластической операции.
Мы в своей многолетней практике отдаем предпочтение закрытию дефекта путем перемещения окружающих здоровых тканей. При локализации опухоли вне интермаргинального края оказывается эффективной брахитерапия. При больших опухолях или распространяющихся на пальпебральную конъюнктиву показано наружное облучение, в том числе облучение протонным пучком.
Прогноз при чешуйчато-клеточном раке значительно серьезнее, чем при базально-клеточной карциноме, так как опухоль отличается весьма агрессивным и инвазивным ростом. Рано появляются метастазы в регионарные лимфатические узлы.
Прорастая в орбиту, опухоль инвазирует мягкие и костные ткани, выходя за пределы орбиты. Поэтому прогноз для жизни при чешуйчато-клеточной карциноме следует делать более осторожно. Смертность от продолженного роста в течение 5 лет достигает 2 %. Сохранность зрительных функций зависит от распространения опухоли и сохранности глаза.
Диагностика
Для постановки точного диагноза пациента отправляют на прохождение тщательного обследования, которое включает в себя ряд процедур:
- УЗИ. Проводится для анализа структуры зрительного аппарата;
- Офтальмоскопия. Осмотр глаза с применением яркого света или специальной линзы;
- Магнитно-резонансная и компьютерная томография;
- Забор крови для проверки уровня лейкоцитов;
- Биопсия. Анализ пробы, взятой с пораженной области;
- Флуоресцентная ангиография (фотоснимок органа зрения).
Если после диагностики доктор подтвердит первоначальный диагноз, то требуется незамедлительная терапия.
Диагностика и лечение опухолей глаз
Обычно новообразование глаза можно выявить при офтальмоскопии (осмотре глазного дна). Для подтверждения и уточнения диагноза проводятся этапы обследования
:
- УЗИ глазного яблока
- Компьютерная томография
- Магнитно-резонансная томография (МРТ)
- Флуоресцентная ангиография
- Биопсия тканей с последующим гистологическим анализом.
Современные методы иммуногистохимии позволяют точно определить природу опухоли, а томография — её локализацию.
Методы лечения
Выделяют несколько способов борьбы с онкологией. Для каждого пациента составляется индивидуальный курс терапии в зависимости от типа опухоли.
Лазерная хирургия
Для проведения вмешательства используют современное оборудование. Воздействие оказывается только на поврежденный участок, при этом здоровые ткани остаются нетронутыми. Данный метод лечения считается дорогостоящим, поскольку проводится специалистами высокого уровня и требует инновационной аппаратуры.
Операция на глазу
При хирургическом вмешательстве могут удалить часть глазного яблока либо полностью изъять поврежденный элемент. Подобные радикальные меры используют при тяжелой форме заболевания, когда от других методик эффекта нет. После удаления ока пациенту вставляют имплантат.
Однако есть и щадящие разновидности операции, которые предусматривают изъятие только раковых клеток, при этом орган зрения остается на месте. В зависимости от сложности подобное вмешательство делится на несколько типов:
- Микрохирургия (иссечение новообразования);
- Лазерная коррекция (опухоль удаляют с помощью современной установки);
- Радиоволновая (раковые клетки выпаривают, контакта с глазом нет).
| Эти методики помогают не только сохранить зрение, но и избежать удаления ока. Воздействие оказывается непосредственно на пораженную область, здоровые ткани при этом не затрагивают. Основной недостаток таких операций – высокая стоимость. |
Вернуться к оглавлению
Лучевая терапия
Бывает двух разновидностей: внутренняя и наружная.
- В первом случае используется местный наркоз. Суть процедуры заключается в установке радиоактивной платы. Спустя несколько дней после операции ее удаляют. Второе название методики брахитерапия;
- При наружной терапии на поврежденную область оказывают воздействие радиоактивными импульсами.
Обычно подобный тип лечения практикуют при меланоме. Данная методика способна привести к развитию катаракты и глаукомы.
Химиотерапия
Медикаменты принимаются в форме таблеток либо вводятся в спинной мозг посредством инъекций. Также лекарственные средства могут вколоть в орган зрения или внутривенно. Максимальный эффект от методики наблюдается при лечении ретинобластомы и лимфомы.
Химиотерапия имеет несколько неприятных побочных результатов. Пациенты жалуются на постоянную тошноту, рвоту, диарею, усиленное выпадение волос и плохое самочувствие. Также существенно ослабевает защитный барьер организма, соответственно, повышается риск подхватить инфекционное заболевание.
Стереотаксическая радиохирургия
Помимо классических вариантов для лечения опухоли практикуют следующие методики:
- Лазерное инфракрасное излучение;
- Выжигание с применением лазерной установки;
- Воздействие на новообразование низкими температурами.
При стереотаксической радиохирургии используют специальную рамку из металла, которая излучает энергию на поврежденную область. Монтаж устройства проводится с помощью винтов, которые крепят на черепных костях. Важно задать правильное направление излучения, чтобы потоки попадали непосредственно на опухоль.
Методика сопровождается болевыми ощущениями, поэтому перед вмешательством пациенту водят анестетики. Однако медицина не стоит на месте и уже появились устройства, которые не требуют крепежа на голове.
Энуклеация глаза
Суть операции состоит в удалении поврежденного органа зрения. Вмешательство осуществляют не только при доброкачественных, но и при злокачественных образованиях. Операция проводится под местной анестезией.
Глазную щель фиксируют с помощью векорасширителя, чтобы исключить риск моргания в процессе энуклеации. Слизистую оболочку и тенонову капсулу отсекают от склеры по всей окружности. Конец мышечного крюка вводят под сухожилие прямой мускулатуры и отрезают ее от белковой оболочки. Наружную мышцу пересекают не у склеры, а немного отступив от нее, чтобы остался небольшой кусочек, на нем с помощью пинцета закрепляют глазное яблоко.
Око подтягивают вперед и в рану заводят куперовские ножницы изогнутой формы, оснащенные сомкнутыми брашнами. С помощью инструмента врач нащупывает оптический нерв и пересекает его. Затем проводится изъятие глаза из орбиты.
Операция сопровождается кровотечением, которое блокирую ватным тампоном, смоченным в перекиси водорода. На рану накладывают три шва, закапывают 30% раствор сульфацила и закрепляют давящую повязку. Вернуться к оглавлению
Брахитерапия внутриглазных опухолей
Новообразование в зрительном аппарате порой является следствием распространения метастаз из других органов. Однако рак глаза может развиваться и как самостоятельная патология. Чаще всего это меланома или ретинобластома. Вторая форма обычно диагностируется у детей, первая у пациентов старше шестидесяти лет.
Одним из современных методов борьбы с онкологией является брахитерапия. В зрительный аппарат устанавливают радиоактивные платы, которые изнутри воздействуют на опухоль. Процедура помогает уменьшить размер новообразования. Чаще всего рак протекает без симптомов, а выявляется при профилактическом осмотре у окулиста.
Брахитерапия проводится в два этапа:
- Радиоактивные платы имплантируют в зрительный аппарат. Вмешательство осуществляется под местным наркозом;
- Следующим шагом терапии становится извлечение установленных элементов. Платы вынимают спустя несколько дней после операции. Длительность нахождения элемента в глазах определяет доктор в зависимости от размеров новообразования и характера течения недуга.
Лечение проводится в стационаре, на протяжении всего срока пациент находится под наблюдением доктора.
Брахитерапия может вызвать ряд осложнений:
- Краснота глаз;
- Инфекционные патологии внутри органа зрения;
- Отслоение сетчатой оболочки;
- Повышение внутриглазного давления;
- Частичная или полная потеря зрения.
Осложнения возникают в редких случаях. Операция дает возможность сохранить глаз и остановить развитие опухоли на ранней стадии.
Альтернативные методы лечения
При борьбе с онкологией дополнительно рекомендуется снять напряжение, проводить медитацию, принимать настои из лечебных трав. После химиотерапии стоит пройти курс иглоукалывания. Некоторые способы абсолютно безопасны и помогают существенно улучшить самочувствие пациента.
| Однако применение любой альтернативной методики должно быть согласовано с лечащим врачом. |
Признаки развития патологии
В зависимости от стадии патологии различают и ее симптомы. Если рак формируется в сетчатке зрительного органа, то могут наблюдаться следующие признаки:
- Начальная стадия носит название «стадии покоя». Наиболее ранний ее симптом, заметный при осмотре – лейкокория, или «кошачий глаз». Отражая яркий свет, пораженный зрачок вместо красного дает светлый – белый или желтый – блик. Также на начальных этапах может проявляться косоглазие.
- На второй стадии развивается глаукома, симптомы которой включают слезоотделение, светобоязнь, воспалительные процессы в радужке, боли, высокое глазное давление и нарушенный отток жидкости. Достаточно часто у детей первичная глаукома трансформируется во вторичную.
- На третьей стадии основным симптомом становится экзофтальм – смещение вперед глазного яблока – что свидетельствует о метастазировании опухоли в глазные орбиты и мозг. У детей возникает общая слабость, отсутствие аппетита, рвота.
- На четвертой стадии метастазы проникают в печень, кости, мозг, наблюдается резкое ухудшение состояние, симптомы включают головные боли и интоксикацию организма.
При этом следует помнить, что подобные симптомы присущи и другим глазным патологиям, потому первый шаг при возникновении одного или нескольких признаков – обращение к специалисту. Новообразования сетчатки могут быть как злокачественными, так и доброкачественными. Опасность доброкачественных опухолей в том, что, не беспокоя носителя в течении определенного времени, они способны переродится в раковые клетки.
При наличии меланомы симптомы включают:
- потерю четкости при восприятии визуальной информации;
- перемена окраса радужки;
- темные области на диафрагме;
- болевой синдром, покраснение глаза;
- отсутствие бокового зрения;
- выпуклость зрительного органа и прочие.
В самом начале развития патологии может наблюдаться утолщение сетчатки, но такие симптомы заметны только при осмотре глазного дна и прохождении УЗИ. При дальнейшем разрастании новообразования возможна полная потеря зрения.
Сколько живут с раком глаза?
При онкологическом заболевании сложно давать подобные прогнозы. Ответ во многом зависит от формы опухоли и стадии, на которой обнаружен недуг. Не менее важное значение имеет то, какие структуры зрительного аппарата затронула патология.
Согласно статистическим данным, при выявлении новообразования небольшого размера на начальной стадии, выживаемость составляет 85%. Если онкология обнаружена среднего уровня, то показатель снижается до 64%. При диагностировании опухоли на последнем этапе, успешность лечения составляет 47%.
Лечение
Зачастую лечение опухолевых заболеваний органов зрения носит комплексный характер, а выбор оптимальных методов зависит от вида патологии и стадии её развития.
В современной медицине для удаления опухоли на глазах применяется лазерное испарение, радиохирургическое вмешательство с применением автоматических систем, замораживание клеток с помощью жидкого азота, а также химиотерапия.
Из-за большого количества в глазу нервных окончаний и кровеносных сосудов, любой из способов удаления может быть опасным для здоровья пациента.
По теме
- Органы зрения
6 эффективных методов лечения кисты на веке глаза
- Наталья Геннадьевна Буцык
- 25 августа 2021 г.
На поздних стадиях болезни врачи могут прибегнуть к хирургической операции.
После удаления новообразования больному назначаются антибактериальные, противовоспалительные и обезболивающие препараты.
В случаях своевременного обращения за медицинской помощью при развитии опухоли глаза, часто удаётся избавиться от проблемы малоинвазивными и безопасными методами.