Как и зачем пломбируют сетчатку?
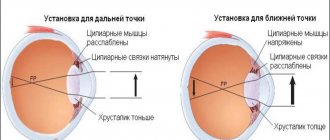
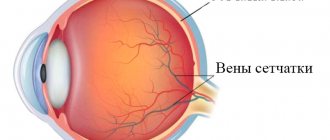
Сетчатка представляет собой внутреннюю оболочку глаза, которая играет важнейшую роль в обеспечении зрения. Именно на ней собираются световые лучи после преломления. Сетчатая оболочка является самой тонкой структурой глазного яблока. Она прилегает к сосудистой стенке с внешней стороны и к стекловидному телу с внутренней. Размер сетчатки у взрослого человека составляет примерно 22 мм в диаметре и покрывает 72% площади глаза изнутри. В самом центре сетчатой оболочки располагается макула, а рядом с ней — диск зрительного нерва. Также в этой области находятся светочувствительные пигменты, отвечающие за преобразование первичной информации.
Свет после преломления хрусталиком и роговицей падает на внутреннюю оболочку, откуда по зрительному нерву соответствующие импульсы направляются в мозг. Благодаря этому мы видим. Любые повреждения сетчатки неизбежно приводят к ухудшению зрения. Отслоение внутренней оболочки — одно из опаснейших офтальмологических заболеваний, которое может стать причиной слепоты.
Лечится эта патология оперативно. Один из методов лечения — экстрасклеральное (эписклеральное) пломбирование. Есть и другие методики. Выбор способа устранения отслойки определяют медицинские показания и ряд других факторов. Сначала несколько слов о самой патологии.
Эффективность
После наложения пломбы, улучшение зрения происходит постепенно. Как правило, на это уходит 2-3 месяца, в некоторых случаях может потребоваться и полгода. У пожилых и близоруких людей, выздоровление нередко затягивается и на более долгий срок.
После проведения экстрасклерального пломбирования, зрение в большинстве случаев полностью не восстанавливается. Его максимальный уровень зависит от «возраста» отслоения и степени вовлеченности в процесс отслойки центральных отделов сетчатой оболочки.
Что такое отслоение сетчатки и из-за чего оно возникает?
Отслоение сетчатки — это отделение ее от сосудистой оболочки. Связь с кровеносными сосудами утрачивается, в результате чего нарушается кровообращение. Находящиеся во внутренней оболочке фоторецепторы — палочки и колбочки — начинают испытывать недостаток в питательных веществах. Из-за этого возникают различные нарушения зрения. По мере прогрессирования патологии пространство между сосудистой и сетчатой оболочками заполняется жидкостью, что вызывает еще большее отслоение.
Зачастую отслойка внутренней оболочки бывает после ее разрыва, что может быть спровоцировано:
- травмой головы или глаза;
- поднятием тяжестей;
- родами;
- воспалительными офтальмопатологиями;
- болезнями, сопровождающимися нарушениями кровообращения.
Есть несколько заболеваний, которые повышают риск отслоения сетчатки. Одно из них — сахарный диабет. Он нередко приводит к диабетической ретинопатии, которая характеризуется повреждением сосудов. Это происходит вследствие повышения в крови уровня сахара. Сосудистые стенки становятся хрупкими, ломкими, что вызывает разрыв сосудов и кровоизлияния. Кровь попадает в сетчатку или область перед ней. Из-за этого образуются рубцы и происходит отслоение внутренней оболочки.
Риск развития этого патологического процесса достаточно высок при средней и высокой степени близорукости. При этом дефекте рефракции размер глазного яблока может быть слишком большим (относительно нормы). Сетчатая оболочка находится в постоянном натяжении, в результате чего она постепенно истончается. Ее разрыв может быть спровоцирован даже незначительной травмой или физической нагрузкой.
Еще одна распространенная причина отслоения сетчатки — дистрофия внутренней оболочки. Она возникает из-за отсутствия полноценного ее питания, что бывает при нарушении кровообращения в этой части глазного яблока. Это происходит при катаракте, глаукоме, высокой степени миопии и травмах глаз.
Причина патологии — это важный параметр, который необходимо выявить при диагностике. Он влияет на метод лечения, так как определяет характер развития недуга. Рассмотрим основные симптомы отслоения сетчатки.
Эписклеральное пломбирование сетчатки что это
Эписклеральное пломбирование является основным методом лечения ОС. Этот вид пломбирования получил широкое распространение из-за своей простоты, безопасности и эффективности. Чаще всего при этом методе используют в качестве пломбирующего материала мелкоячеистую силиконовую губку [2, 18, 95, 147, 160]. При эписклеральном пломбировании в зависимости от объема вдавления и расположения пломб различают радиальное, секторальное и круговое вдавление склеры [21].
Радиальное пломбирование
При радиальном пломбировании операция начинается с разреза конъюнктивы. Разрез нужно производить в 3-4 мм от лимба в том квадранте, где обнаружен разрыв сетчатки. Выделяют и берут на швы-держалки две прямые мышцы. Следующим этапом является локализация проекции разрыва сетчатки на склеру. Локализацию следует производить с помощью непрямой бинокулярной офтальмоскопии. При офтальмоскопии необходимо видеть разрыв и надавливать на склеру кончиком пинцета в зоне разрыва.
Вдавливаемый участок хорошо виден при офтальмоскопии в виде сероватого бугорка. Смещая пинцет и захватывая и вдавливая соседние участки, необходимо добиться, чтобы вдавливаемый участок располагался точно над разрывом (рис. 4.1). Участок на склере отмечается либо маркером, либо с помощью диатермокоагуляции. После того как разрыв сетчатки локализован, нужно провести криокоагуляцию или диатермокоагуляцию зоны разрыва (рис. 4.2). Для того чтобы получить надежную ретинопексию по всей окружности разрыва, необходимо контролировать проведение этого этапа офтальмоскопически.
При эписклеральном пломбировании пломба фиксируется к склере матрасными швами (рис. 4.3). В качестве шовного материала лучше всего использовать мерсилен 4-0 с атравматичной режущей иглой. Стабильность фиксации пломбы, степень ее вдавления и, стало быть, ее эффективность целиком зависят от качества наложения шва.
Шов должен проходить в слоях склеры не менее чем на три четверти ее толщины (рис. 4.4). Расстояние между склеральными участками шва должно быть на 3-4 мм больше диаметра пломбы. Важна также не только глубина шва, но и его ширина. Шов необходимо проводить в слоях склеры не менее 4-5 мм(рис. 4.5). При невозможности положить достаточно надежный шов, например при истонченной склере, его следует продублиро вать. Некачественное наложение шва приводит к смещению пломбы, ее экструзии и рецидиву отслойки сетчатки [158].
Пломба выбирается в зависимости от величины разрыва. Ее размер должен в 1,5-2 раза быть больше разрыва. Пломба укладывается под швом так, чтобы ее центр располагался точно над разрывом(рис. 4.6). При затягивании швов ассистент надавливает на пломбу, вызывая ее сжатие и вдавление в стенку глаза. Степень затягивания шва не должна быть чрезмерной, так как слишком туго затянутый шов может прорезаться в раннем послеоперационном периоде. С другой стороны, очень слабый шов фиксирует пломбу ненадежно, и она может сместиться.
Адекватно подшитая пломба должна быть погружена в склеру на 1/2 своей толщины. Как слишком глубокое вдавление, так и недостаточно глубокое могут быть малоэффективными. При радиальном пломбировании дренаж субретинальной жидкости, как правило, не требуется [162]. После подшивания пломбы проводится обязательный офтальмологический контроль за положением вала вдавления. Операция завершается наложением шва на конъюнктиву и субконъюнктивальным введением растворов антибиотиков и дексаметазона.
Секторальное пломбирование
Секторальное пломбирование показано при нескольких рядом расположенных разрывах, при гигантских разрывах и отрывах от зубчатой линии, то есть в тех случаях, когда вал вдавления должен быть более выраженным и протяженным. В зависимости от величины и локализации разрывов выделяются и берутся на швы-держалки 2 или 3 прямые мышцы. При локализации гигантских разрывов и отрывов необходимо определять положение краев разрыва и в соответствии с этим проводить криокоагуляцию склеры и наложение швов. При секторальном пломбировании пломба располагается концентрично к экватору глаза, соответственно этому накладываются и швы (рис. 4.7).
При локализации больших разрывов и отрывов необходимо последовательно отмечать на склере проекцию верхнего и нижнего краев разрыва, а также место проекции заднего края сетчатки в зоне максимальной ширины разрыва. При отрывах от зубчатой линии до 100-120° без заворота края сетчатки секторальное пломбирование дает неплохие результаты. При локализации отрыва должны быть отмечены его начало и конец, а также задний край разрыва в 2-3 местах [148].
В соответствии с отметками на склере проводится коагуляция. Коагуляты должны проходить вокруг разрыва на 4-5 мм шире его краев (рис. 4.8). Чем больше разрыв, тем шире должна быть зона его коагуляции.
В случаях, когда разрывы расположены вблизи от зубчатой линии или имеются отрывы, зону коагуляции следует располагать в виде дуги, охватывающей разрыв. Края этой дуги должны быть обращены к лимбу и начинаться в 6 мм от него (рис. 4.9).
Зону разрыва или отрыва, которую сетчатка при прилегании не может закрыть, коагулировать не нужно. Любая коагуляция, а особенно криокоагуляция открытого пигментного эпителия, приводит к выходу клеток эпителия в полость СТ, оседанию этих клеток на поверхности сетчатки и задней гиалоидной мембране. Такая миграция клеток пигментного эпителия является одной из основных причин развития витреоретинальной пролиферации [78].
Иногда коагуляция должна проходить под прямыми мышцами. При этом хирург сдвигает мышцу тенотомическим крючком, а ассистент осуществляет натяжение шва-держалки в противоположном направлении так, чтобы глазное яблоко оставалось на месте. Таким образом, склера под мышцей становится доступной для проведения криокоагуляции или диатермокоагуляции (рис. 4.10). При необходимости процедура повторяется с другой стороны мышцы.
После проведения коагуляции на склеру в зоне разрыва накладываются матрасные швы мерсиленом 4-0. Шов проводится на три четверти толщины склеры концентрично лимбу. Количество матрасных швов зависит от величины пломбы. Размер пломбы, ее диаметр и длина выбираются в зависимости от величины разрыва или отрыва. При небольших пломбах, занимающих до 1/2 квадранта, бывает достаточно наложения двух швов (рис. 4.7). При пломбах большей величины требуется наложение трех, четырех и более швов. В случае необходимости пломба проводится под прямой мышцей (рис. 4.11).
При секторальном вдавлении большей протяженности необходимо выпускание субретинальной жидкости. Важным моментом является выбор места для пункции субретинального пространства. Обычно пункцию делают в области наибольшей высоты отслоенной сетчатки. Дренаж нельзя делать вблизи вортикозных вен. Следует помнить, что в сосудистой оболочке вортикозная вена начинается ампулой, ранение которой может вызвать тяжелое кровотечение. Выпускание СРЖ в горизонтальных меридианах связано с риском повреждения задних длинных цилиарных артерий и нервов. После того как выбрано безопасное место для пункции, одноразовым лезвием производится сквозная склеротомия длиной 1,5-2 мм. Разрез тупо расширяют так, чтобы при большом увеличении операционного микроскопа можно было видеть сосудистую оболочку. Под значительным (16-20-кратным) увеличением крупные сосуды хориоидеи видны, и прокол можно сделать, не повреждая их (рис. 4.12). Если же это сделать трудно, разрез склеры необходимо продлить, чтобы выйти на зону, где нет крупных сосудов [18].
Признаки отслойки сетчатой оболочки
Симптоматика определяется формой протекания патологического процесса и его локализацией. Симптомы будут более выраженными, если сетчатка отслоилась в верхней части, так как попавшая в пространство между оболочками жидкость начинает стекать вниз, вызывая еще большее отслоение. Из-за этого зрение падает очень быстро. Если отслойка происходит в нижней части, то признаки патологии более умеренные. Более того, на протяжении долгого времени она может протекать бессимптомно, что намного опаснее.
Общими для различных видов отслоений сетчатки можно считать следующие симптомы:
- плавающие точки, «мушки»;
- затуманивание зрения;
- вспышки, молнии в глазах — фотопсия;
- искажение очертаний объектов — метаморфопсия;
- тени в поле зрения.
Острота зрения обычно падает к вечеру, а утром оно частично восстанавливается. Это связано с тем, что за ночь часть жидкости между сосудистой и сетчатой оболочками рассасывается.
Отслойка сетчатки может быть дистрофической, травматической, вторичной. В первом случае отслоение возникает после разрыва оболочки. Зачастую данный недуг развивается у пожилых. Причина этого в том, что с годами сетчатка становится менее упругой. При травматической отслойке симптомы могут не давать о себе знать месяцами. Вторичное отслоение сетчатки возникает при глазных заболеваниях инфекционной этиологии и воспалительного характера.
Существуют и другие разновидности рассматриваемой патологии. Она разделяется на виды по локализации и распространенности. В ходе диагностики все эти особенности болезни выявляются. Они становятся основанием для назначения того или иного метода лечения.
Восстановительный период
Зрение после вмешательства остается нечетким. Улучшение, как правило, постепенное, в течение нескольких месяцев. Степень восстановления остроты зависит от исходного состояния и протяженности места отслойки. Иногда в полость глаза помещают специальный газовоздушный пузырек. При этом рекомендуется особое позиционирование – в течение недели пациент должен большую часть времени лежать лицом вниз. Так пузырек плотно приживается к заднему полюсу глаза и обеспечивает фиксацию поврежденной зоны.
В ходе восстановительного периода назначаются регулярные визиты в клинику, где врачи оценивают динамику состояния. Своевременное вмешательство при отслоении сетчатки – залог быстрого и комфортного восстановления зрения, особенно если лечение проводится опытными специалистами нашей клиники.
Запись на прием Сегодня записались: 14
Диагностические исследования
Прежде чем будет назначена операция, больной должен сдать анализы и пройти обследование. Лабораторные исследования необходимы при сахарном диабете, заболеваниях печени и некоторых других органов. Также назначаются стандартные офтальмологические методы. Врач проверит остроту зрения и границы его полей. Это делается с помощью визометрии и периметрии. Кроме того, проводится тонометрия, позволяющая измерить внутриглазное давление. Но основные данные о характере патологии офтальмолог получает в ходе биомикроскопии и офтальмоскопии, посредством которых исследуется глазное дно.
В некоторых случаях есть показания к проведению УЗИ, электроретинографии, электроокулографии и электроэнцефалографии. Сдать анализы придется в любом случае, даже если нет сахарного диабета и других системных патологий. Результаты покажут, можно ли пациенту назначить пломбирование сетчатки, иначе придется выбрать другой метод.
Диагностика
Чтобы правильно диагностировать отслоение сетчатки, врач-офтальмолог на первичном приеме проведет полный осмотр глаза и назначит необходимое лечение.
Диагностические исследования включают в себя:
- Обследование поля зрения (периметрия);
- Визометрия (проверка остроты зрения);
- Ультразвуковое исследование (А- и В-сканирование), позволяющее получить наиболее точную картину заболевания;
- Исследование глазного дна с помощью специального офтальмологического аппарата (офтальмоскопия);
- Осмотр глазного дна с использованием 3-зеркальной линзы Гольдмана.
Результаты диагностики, позволят врачу-офтальмологу в короткие сроки определить оптимальный способ лечения данной патологии. Крайне важно как можно быстрее выявить развитие отслоения сетчатки, чтобы не допустить возможных негативных последствий для зрения!
Разновидности хирургического вмешательства при отслойке сетчатки
Лечится заболевания с помощью операции. Есть три основные методики:
- эписклеральное пломбирование;
- баллонирование;
- витрэктомия.
При экстрасклеральном баллонировании за глазным яблоком устанавливается баллон, в который через специальный кратер заливается жидкость. Баллон начинает давить на склеральную оболочку. После этого врач лазерным лучом припаивает сетчатку к сосудистой оболочке. Заживление тканей длится примерно 5-7 дней. На протяжении всего этого времени за глазом находится баллон, который впоследствии извлекается.
Также для лечения данной патологии применяется витрэктомия, суть которой заключается в удалении стекловидного тела или его части. Вместо него в глазное яблоко вводится газ, полимер или солевой раствор. Эта процедура, как и все остальные при отслойке сетчатки, проводится с применением лазера.
Возможные осложнения
В результате пломбирования сетчатки могут наблюдаться осложнения, которые условно делятся на три группы по сроку проявления:
1. Осложнения раннего послеоперационного периода:
- инфицирование тканей глаза или операционной раны;
- нарушение работы глазодвигательных мышц;
- повышенное внутриглазное давление;
- отслойка сосудистой оболочки;
- опущение верхнего века (как следствие растяжения мышц).
2. Осложнения позднего послеоперационного периода:
- обнажение имплантата с риском его инфицирования;
- патологические изменения в макулярной области — макулопатия (развитие кист, мембран, очагов дегенерации);
- развитие близорукости из-за нарушений рефракции;
- начало формирования катаракты;
3. Неудачное эписклеральное пломбирование:
- невозможность плотного прилегания отслоенного участка сетчатки;
- повторное отслоение в оперируемой зоне (полное или частичное).
Ход операции
Пломбирование выполняется радиальным, секторальным или круговым способом, что определяется локализацией и масштабом отслойки. Пломбы изготавливаются по результатам диагностики. Непосредственно лечение начинается с инстилляции анестезирующих капель. После этого хирург разрезает соединительную оболочку глаза, конъюнктиву и вводит через разрез пломбы. Они крепятся на склере швами или бесшовным способом. Попутно из глаза выводится субретинальная жидкость. На конъюнктиву накладывают швы, а в глаза закапывается офтальмологический раствор с антибактериальным действием.
Реабилитация
Общими рекомендациями для пациентов в послеоперационном периоде можно считать следующие:
- Соблюдение режима.
Нередко под соблюдением режима подразумевают определённое положение головы, особый постельный режим, воздержание от подъёма тяжестей более 5 кг. Подобный режим разрабатывается для каждого пациента индивидуально;
- Гигиена.
Исключение попадания в глаз при умывании воды и мыла, а также мытье головы в положении отклонив ее назад. При попадании в прооперированный глаз мыльного раствора или воды необходимо сразу промыть его раствором 0,25% левомицетина или раствором 0,02% фурацилина;
- Повязка.
Несколько первых дней после пломбирования, рекомендуется ношение повязки. Такая мера призвана защитить глаз от воздействия света и попадания пыли. В качестве повязки используют в несколько слоев сложенную марлю, которую меняют раз в день;
- Капли для глаз.
Как правило, рекомендуются лекарства,способствующие заживлению тканей, а также предупреждающие возникновение возможных инфекций. Обычно, назначаются дезинфицирующие растворы («Флоксал», «Тобрекс»), а также противовоспалительные («Наклоф», «Индоколлир»).
- Регулярные осмотры у лечащего врача!