Что такое склерит
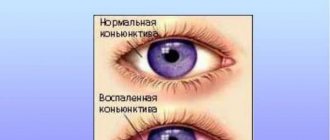
Склеритом называют воспалительный процесс в белочной оболочке глазного яблока. Он редко бывает острым, обычно развивается постепенно и медленно прогрессирует. Склера — это самая крупная оболочка глазного яблока. Она выполняет защитную функцию, придает глазу его округлую форму.
Выделяют два вида склерита:
- передний — поражается наружная часть склеры, контактирующая с окружающей средой;
- задний — поражается глубоко расположенная часть склеры.
Передний тип заболевания протекает с выраженной клинической картиной, задний обычно течет бессимптомно.
Лечение склерита
При склерите лечение подбирается с учетом особенностей течения, причин и тяжести патологии. Чаще применяется консервативный вариант терапии, но в тяжелых случаях возможно проведение хирургического вмешательства.
Наиболее распространенный вариант лечения склерита – применение лекарственных средств противовоспалительной группы. Такой способ терапии актуален при незначительном и умеренном поражении поверхностных и глубоких слоев тканей. В соответствии с рекомендациями, которые получают пациенты в условиях клиники, лечиться таким образом необходимо на протяжении одной – двух недель. В зависимости от причин склерита могут применяться лекарственные средства следующих групп:
- Противовоспалительные медикаменты. Лекарства, изготовленные на основе ибупрофена, индометацина обладающие выраженным противовоспалительным действием, используются в рамках вспомогательной терапии. Продолжительность приема составляет не менее пяти дней.
- Противовоспалительные лекарства, отнесенные к нестероидной группе. Несмотря на эффективность таких медикаментов, лечиться ими рекомендуется только в определенных случаях, чаще – на фоне различного рода осложнений и глубоких поражений слоев глазного яблока. Обусловлено это тем, что медикаменты данного ряда часто вызывают развитие побочных эффектов.
- Кортикостероиды. Такие препараты применяются в тех случаях, когда клиника заболевания выражена ярко. Использование кортикостероидов допустимо только в тех случаях, когда отсутствуют противопоказания.
Медикаментозное лечение предусматривает применение средств местного действия и прием лекарств для приема внутрь. Сочетание препаратов позволяет получить положительную динамику с первых дней их применения и снизить вероятность осложнений и негативных для пациента последствий.
Для предупреждения развития осложнений, рекомендуется прием иммуномодулирующих медикаментов, а также витаминов и минеральных комплексов.
Лечение пациента, нередко, включает физиопроцедуры, также применяемые для профилактики основных осложнений на фоне системных заболеваний.
- Электрофорез. Лечить этим способом чаще рекомендуется патологии средней и тяжелой формы, а также если поверхностная оболочка глаза слишком истончена. Суть процедуры заключается в наложении на глазные яблоки больного специальных электродов, которые покрываются лекарственными составами. Чаще используются противовоспалительные препараты и антибиотики. Сочетание лекарственной терапии и физиопроцедур позволяет улучшить проникновение медикаментозных веществ не только в наружные, но также глубокие слои глазного яблока.
- УВЧ. Посредством этой методики рекомендуется лечить патологии, протекающие в легкой форме. Также она рекомендована при поражении наружных слоев глазного яблока. УВЧ оказывает тепловое воздействие, которое стимулирует кровоток, улучшает обменные процессы и уменьшает болевой синдром, являющийся одним из клинических проявлений склерита.
- Магнитотерапия. Этим способом рекомендуется лечиться практически всем категориям пациентов. Также можно использовать его для профилактики осложнений воспалительных процессов, затрагивающих склеру. Магнитотерапия улучшает регенерацию в тканях склеры, оказывает обезболивающее действие.
Распространенным вариантом лечения является оперативное вмешательство. В большинстве случаев данная методика используется на фоне разного рода осложнений, а также при отсутствии положительной динамики в процессе применения основных консервативных способов терапии. Методом хирургического вмешательства предполагается лечить пациентов, страдающих некротизирующей формой болезни. В подобных случаях наблюдается сильное истончение склеры, сопряженное со стремительным снижением зрения. Для приостановления патологических процессов необходимой является донорская пересадка пораженного участка.
Операции, направленные на пересадку донорского материала, не являются распространенными и проводятся крайне редко. В соответствии с приведенной причиной частыми являются различные осложнения, в числе которых отторжение тканей, их некротизация, образование абсцессов.
Прогноз склерита носит благоприятный характер только в том случае, если терапия была начата на ранних этапах возникновения патологических процессов.
Причины и механизм развития
Причин, по которым может возникнуть склерит глаза, много. Поражение склеры часто наблюдается у людей с системными заболеваниями:
- ревматоидный артрит;
- красная волчанка;
- васкулит;
- гранулематоз Вегенера.
Реже болезнь вызвана инфекционными причинами:
- вирус герпеса;
- боррелии;
- бруцеллы;
- стафилококки;
- стрептококки.
Повышается риск инфицирования у пациентов с хроническим гайморитом, отитом, снижением иммунитета. Совсем редко встречаются послеоперационные склериты — заражение произошло во время хирургических манипуляций, или если пациент не соблюдал рекомендации по послеоперационному лечению.
Причины возникновения склерита
Склерит глаза чаще рассматривается в офтальмологии как осложнение ряда системных заболеваний. Склерит нередко возникает на фоне следующих болезней с различной этиологией:
- Поражения глаз, носящие сифилитический характер. Согласно мнению специалистов в сфере офтальмологии, последствием данного заболевания нередко является некротизирующая форма склерита.
- Болезнь Бехтерева (поражение суставов).
- Инфекции бактериального, а также вирусного характера.
- Туберкулезное поражение глазных яблок.
- Процессы ревматического характера.
- Бруцеллез — инфекция, передающаяся от животных к человеку и поражающая о порно в двигательный аппарат и нервную систему.
Для лечения склерита этиология имеет наибольшую значимость, так как в соответствии с особенностями развития процессов воспалительного характера осуществляется индивидуальный подбор лекарственных средств.
Проявления воспалительного процесса
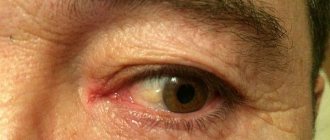
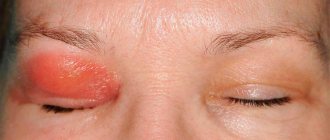
При разных типах склерита будут наблюдаться разные симптомы. Передний тип сопровождается явной клиникой:
- покраснение белка;
- набухание сосудов;
- болезненность при надавливании на глаз;
- светобоязнь.
Если происходит некроз белка, человека беспокоит постоянная боль, отдающая в висок и челюсть. Снижения зрения не отмечается, если воспаление не перешло на сетчатку или роговицу.
Задний тип заболевания протекает бессимптомно. Может возникать незначительный дискомфорт при движениях глазами.
Строение и функции склеры глаза
Склера состоит из нескольких слоев:
- Наружный слой — это плотная капсула глаза, через которую проходит множество кровеносных сосудов, обеспечивающих кровоснабжение переднего и заднего отделов глаза.
- Второй слой — склеральная ткань — состоит из коллагена (белка) и фиброцитов (клеток соединительной ткани). Отростки этих клеток образуют своеобразную сеть.
- Третий (внутренний) слой — так называемая бурая пластинка. Она содержит большое количество пигмента и почти не имеет кровеносных сосудов и нервных окончаний.
Вся поверхность склеры пронизана нервными окончаниями и кровеносными сосудами, проходящими через эмиссарии — специальные каналы.
По внутренней стороне склеры проходит циркулярный желобок. К нему крепится цилиарное (ресничное) тело.
Склера выполняет ряд важных функций, среди которых:
- Каркасная — склера служит опорой внутренних и внешних структур глаза
- Защитная — склера предохраняет сетчатку от излишнего попадания световых лучей и неблагоприятных воздействий внешней среды
- Регуляторная — склера обеспечивает отток водянистой влаги, что нормализует внутриглазное давление.
Тактика лечения
При любой форме склерита обязательно назначается комплексное лечение:
- капли с глюкокортикоидами — “Максидекс”, “Дексаметазон”, “Тобрадекс”;
- антибактериальные препараты — “Нормакс”, “Ципромед”;
- НПВС — “Индоколлир”, “Дикло-Ф”.
При тяжелом течении лечение дополняют системными антибиотиками, глюкокортикоидами, цитостатиками. Курс лечения определяется индивидуально, зависит от тяжести течения. Задний склерит зачастую долго не проходит, приобретает хроническое течение. В таких случаях рекомендуется лечение хирургическим путем.
Дополнительное лечение включает применение физиопроцедур, народных средств. Его необходимо согласовывать с врачом.
Симптоматика заболеваний склеры
Склера выполняет важные функции в работе наших глаз, поэтому многие ее заболевания ведут к снижению остроты зрения. Болезни этого отдела органов зрения могут быть как приобретенными, так и врожденными.
Основные симптомы развития патологий склеры — боль в глазу, изменение цвета белой оболочки и возникновение на ней пятен.
Одно из наиболее распространенных врожденных заболеваний — меланоз, при котором цвет склеры становится желтоватым. Как правило, эта болезнь сопровождается косоглазием.
Среди приобретенных заболеваний выделяют:
- Эписклерит — воспаление поверхностных слоев склеры
- Склерит — воспаление глубоких слоев склеры
- Разрыв при травмах.
Меры профилактики
Специфической профилактики для этой болезни нет. Снизить риск можно следующими мерами:
- своевременное лечение гайморитов и отитов;
- соблюдение послеоперационных рекомендаций врача;
- наблюдение у офтальмолога дважды в год для пациентов с системными патологиями.
Склерит — медленно прогрессирующее заболевание, приводящее к неблагоприятным последствиям. Поражение белочной оболочки сопровождается ухудшением зрения у 50% пациентов. Избежать этого можно, вовремя обратившись к врачу.
Поделитесь информацией с помощью социальных сетей, возможно, она поможет вашим друзьям.
Последствия и осложнения склерита
Склерит допустимо рассматривать в качестве заболевания, носящего изолированный характер, только в некоторых клинических случаях. В большинстве ситуаций процессы воспалительного характера приводят к развитию определенных осложнений, в числе которых:
- Катаракта.
- Ирит — воспаление радужной оболочки глаза.
- Астигматизм.
- Глаукома.
- Отслоение сетчатки.
- Перфорация склеры.
Даже после проведения успешного лечения, большинство больных отмечают снижение остроты зрения или полную его потерю. Чтобы предотвратить осложнения и негативные последствия, особенно важна при склерите профилактика.
Меры профилактики включают обязательное проведение офтальмологических осмотров при условии наличия болезней и патологий, способствующих возникновению воспаления склеры.
Диагностика склерита и эписклерита
Заболевания выявляются с помощью офтальмологического обследования, с применением офтальмоскопии, биомикроскопии глаза и метода бокового освещения.
Для диагностики глубоких форм склерита проводится цитологическое и вирусологическое изучение соскоба конъюнктива в месте инфильтрата.
Для исследования токсико-аллергического характера заболевания применяется иммунологическая методика очаговых проб, позволяющая проанализировать реакцию организма на введение различных аллергенов.
Сосудистая оболочка
Итак, нами была вкратце охарактеризована наружная оболочка глаза. Переходим теперь к характеристике сосудистой, которую называют также средней. Она делится на следующие 3 неравные части. Первая из них – большая, задняя, которая выстилает около двух третей внутренней поверхности склеры. Ее именуют собственно сосудистой оболочкой. Вторая часть – средняя, находящаяся на границе между роговицей и склерой. Это ресничное тело. И наконец, третья часть (меньшая, передняя), просвечивающая через роговицу, называется радужкой, или радужной оболочкой.
Собственно сосудистая оболочка глаза переходит без резких границ в передних отделах в ресничное тело. Зубчатый край стенки может выступать в роли границы между ними. Практически на всем протяжении собственно сосудистая оболочка лишь прилегает к склере, кроме области пятна, а также участка, который соответствует диску зрительного нерва. Сосудистая оболочка в районе последнего имеет зрительное отверстие, через которое выходят к решетчатой пластинке склеры волокна зрительного нерва. Наружная поверхность ее на остальном протяжении покрыта пигментными и эндотелиальными клетками. Она ограничивает вокругсосудистое капиллярное пространство совместно с внутренней поверхностью склеры.
Другие слои интересующей нас оболочки сформированы из слоя крупных сосудов, образующих сосудистую пластинку. Это главным образом вены, а также артерии. Соединительнотканные эластические волокна, а также пигментные клетки располагаются между ними. Слой средних сосудов залегает глубже этого слоя. Он менее пигментирован. К нему прилегает сеть мелких капилляров и сосудов, формирующая сосудисто-капиллярную пластинку. Она особенно развита в районе желтого пятна. Бесструктурный волокнистый слой – наиболее глубокая зона собственно сосудистой оболочки. Его именуют основной пластинкой. В переднем отделе сосудистая оболочка немного утолщается и переходит без резких границ в ресничное тело.
Радужка
Передним отделом является радужка, или радужная оболочка. В отличие от других отделов, она не прилегает непосредственно к волокнистой оболочке. Радужка является продолжением ресничного тела (его переднего отдела). Она находится во фронтальной плоскости и несколько удалена от роговицы. Круглое отверстие, именуемое зрачком, имеется в ее центре. Ресничным краем называется противоположный край, который идет по всей окружности радужной оболочки. Толща последней состоит из гладких мышц, сосудов, соединительной ткани, а также множества нервных волокон. Пигмент, обусловливающий «цвет» глаза, имеют клетки задней поверхности радужки.
Ее гладкие мышцы находятся в двух направлениях: радиальном и круговом. В окружности зрачка залегает круговой слой. Он образует мышцу, которая суживает зрачок. Волокна, расположенные радиально, формируют мышцу, которая его расширяет.
Передняя поверхность радужки немного выпукла кпереди. Соответственно, задняя вогнута. На передней, в окружности зрачка, имеется внутреннее малое кольцо радужки (зрачковый пояс). Около 1 мм составляет его ширина. Малое кольцо ограничено снаружи неправильной зубчатой линией, идущей циркулярно. Ее называют малым кругом радужки. Оставшаяся часть ее передней поверхности в ширину составляет около 3-4 мм. Она принадлежит наружному большому кольцу радужки, или ресничной части.
Лечение заболеваний глаз
Главные направления терапии – предотвращение воспалительного процесса и подавление инфекции. Врач может назначить прием антибиотиков, совместить их с противовоспалительными средствами.
- Если налет вызван чрезмерным напряжением и усталостью, используются специальные капли, например, Визин, Нормакс, Макситрол, Левомицетин.
- В ряде случаев необходим массаж век, а также промывание слезных каналов.
- Если белый налет появился из-за мейбомита, проводят инсталляцию раствором дикаина (0,5%) или тримекаина (3-5%) в конъюнктивный мешок.
Причины
Ученые до сих пор не знают точных причин глазных симптомов при болезни Крона. Однако болезнь Крона — это воспалительное заболевание, и воспаление, которое обычно поражает пищеварительный тракт, иногда может возникать и в других областях тела.
Некоторые пациенты с болезнью Крона могут испытывать расстройства зрения из-за препаратов, которые они принимают для лечения. Например, применение кортикостероидов в течение длительного периода может привести к глаукоме или катаракте.