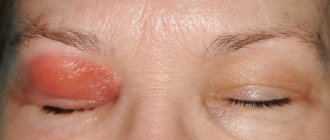
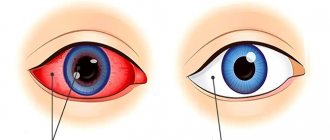
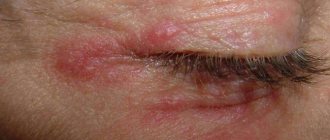
Периорбитальный целлюлит, или целлюлит века — это воспалительное заболевание век и кожи вокруг глаз. Причиной его возникновения является инфицирование бактериями. Протекает патология остро и требует незамедлительного лечения. Из-за его отсутствия воспаление может распространиться на глазницу, что приводит к тяжелым последствиям.
Целлюлит века представляет собой не косметологическую проблему, которую можно исправить с помощью блефаропластики, а воспалительное заболевание.
В этой статье
- Пресептальный (периорбитальный) целлюлит
- Симптомы пресептального целлюлита
- Причины орбитального целлюлита глазницы
- Целлюлит (флегмона) глазницы: стадии патологии
- Пресептальный целлюлит: методы лечения
- Можно ли предотвратить периорбитальный целлюлит и флегмону глазницы?
Причиной его служит острая инфекция, а не скопление жировой ткани под кожей. Воспаление при периорбитальном целлюлите охватывает ткани век и кожный покров вокруг глазницы. Еще эта патология называется пресептальным целлюлитом. Это один из очень тяжелых глазных недугов, который может привести к серьезным осложнениями, в числе которых — полная потеря слуха и зрения и даже смерть.
Существует также такое заболевание, как орбитальный целлюлит, или флегмона глазницы. В данном случае воспалительный процесс развивается сзади орбиты. Симптомы этих патологий во многом схожи. Более того, одна из них может стать причиной возникновения второй. Рассмотрим эти и некоторые другие болезни, чтобы дифференцировать их.
Пресептальный (периорбитальный) целлюлит
Пресептальный целлюлит — это достаточно редкая патология. Зачастую она выявляется у детей до 5 лет. Однако встречается она чаще, чем целлюлит орбитальный. Причиной заболевания является инфекция, как правило, стафилококковая. Спровоцировать воспалительный процесс могут травмы, укусы насекомых и различные болезни инфекционной этиологии.
Нередко инфекция распространяется из прилежащих придаточных пазух. Причиной воспаления может стать кариес. Также часто орбитальный целлюлит возникает на фоне других инфекционных поражений глаз и век — халязиона, ячменя, конъюнктивита, дакриоцистита. Целлюлит века необходимо отличить при постановке диагноза и от этих недугов. У 16% пациентов, которые направлены к офтальмологу с подозрением на пресептальный целлюлит, выявляется впоследствии аденовирусное воспаление соединительной оболочки глаза, то есть конъюнктивит. Рассмотрим симптомы периорбитального целлюлита.
Способы снятия отёка
Способы снятия отёка можно разделить на две большие группы: косметические и медицинские. В первом случае речь идёт о некоторых процедурах, которые делают косметологи (массаж, инъекции, наружное применение кремов), чтобы восстановить эластичность, упругость и подтянутость кожи.
Во втором случае требуется комплексное обследование, которое поможет выявить первопричину отёчности, поставить диагноз и назначить соответствующее лечение.
СПРАВКА! Иногда причина кроется в нарушении режима сна и отдыха, неврозах, чрезмерной нагрузке на глаза и неправильно организованном режиме дня. В этом случае можно справиться с проблемой самостоятельно или с помощью психолога.
Инъекционные технологии восстановления тургора кожи
Тургор кожи — это медицинское обозначение упругости, тонуса и эластичности кожи. Проблемой его восстановления занимаются косметологи, которые предлагают различные косметические процедуры, помогающие восстановить свежесть и молодость кожи: лимфодренаж, электростимуляцию, вакуумный массаж.
Симптомы пресептального целлюлита
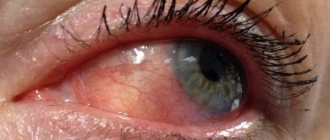
Периорбитальный целлюлит развивается остро. У больного практически сразу отекают и краснеют веки, зачастую верхние. У некоторых пациентов гиперемия настолько сильная, что кожа становится фиолетовой. Обычно этот симптом характерен для воспаления, спровоцированного синегнойной палочкой. Также беспокоят следующие симптомы:
- боль при движении глазным яблоком;
- покраснение кожи вокруг глаза;
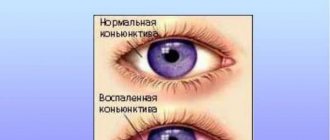
- воспаление и гиперемия конъюнктивы;
- выделение гнойного секрета;
- обильное слезотечение;
- вспышки и молнии в глазах;
- снижение остроты зрения.
Развивается офтальмоплегия. Двигать пораженным глазом становится все труднее. У некоторых наблюдается экзофтальм — выпячивание глазного яблока. Но этот симптом больше характерен для флегмоны орбиты.
Пресептальный (периорбитальный) целлюлит сопровождается и симптомами инфекционного заболевания, которое стало причиной воспаления тканей глаз и век. Больной жалуется на головную боль, слабость и недомогание, у него поднимается температура.
Перечисленные клинические признаки пресептального целлюлита схожи с симптомами таких воспалительных офтальмологических патологий, как аденовирусный конъюнктивит, дакриоцистит, халязион и ячмень. Охарактеризуем их кратко.
Коррекция слезной и пальпебральной борозд
Эстетическая коррекция темных кругов проводится с помощью широкого арсенала методов терапии и зачастую требует комплексного подхода.
Выбор метода коррекции зависит от этиологии и патогенеза проблемы. Выявление причинно-следственных отношений имеет важное значение в коррекции периорбитальной области.
Определение «молодой взгляд» включает ряд критериев: однородный цвет и рельеф кожи вокруг глаз, отсутствие борозд (слезной, пальпебральной, щечно-скуловой) и жировых грыж нижних и верхних век.
Филлеры на основе гиалуроновой кислоты доказали свою безопасность и эффективность. Редкие нежелательные явления связаны исключительно с техническими нюансами проведения процедуры.
Процедура коррекции носослезной борозды проводится биодеградируемыми филлерами на основе гиалуроновой кислоты, препарат для коррекции столь деликатной зоны должен быть достаточно мягким и пластичным.
Задача – в устранении дефицита объема в периорбитальной области. Выбор препарата зависит от толщины кожи и мягких тканей. Препарат вводится малыми порциями – по 0,05 накостно по передней (лицевой) поверхности скулового отростка верхнечелюстной кости и нижнеглазничному краю скуловой кости.
При введении филлера происходит выравнивание рельефа в подглазничной области, глаза не выглядят запавшими, улучшается светоотражение и исчезают темные круги под глазами.
Коррекция этой области требует от врача понимания механизмов формирования тех или иных косметических дефектов, хорошего знания анатомии, умения оценить индивидуальные и этнические особенности пациента.
Процедура может выполняться как иглой, так и канюлей. Точка для введения канюли – на 1,5 см ниже височного края орбиты. Глубина введения препарата – строго под мышцу. При внутридермальном введении возрастает риск контурирования. Филлер вводится медленно и равномерно в проекции пальпебромалярной борозды. Поднадкостничное введение гарантирует естественный результат, отсутствие эффекта Тиндаля (изменение цвета кожи). Элевационный тест позволяет определить уровень расположения канюли.
Повысить эффективность контурной пластики периорбитальной области и пролонгировать эффект можно путем сочетания контурной пластики с процедурами, направленными на уплотнение и тонизацию кожи:
- фракционная лазерная шлифовка;
- игольчатый RF-лифтинг;
- фототерапия;
- биоревитализация;
- плазмолифтинг;
- мезотерапия.
Аденовирусный конъюнктивит
Это инфекционное воспаление, поражающие соединительную оболочку глаза — конъюнктиву. Возникает оно на фоне гриппа или ОРВИ. Распространение инфекции приводит к поражению слизистой глазного яблока. Конъюнктивит — это группа патологий воспалительного характера. При аденовирусной этиологии воспаления развиваются следующие симптомы:
- слезотечение;
- умеренный зуд в глазах;
- выделение гноя или слизи;
- отек конъюнктивы и век;
- выраженная гиперемия слизистой и кожи вокруг глаз.
Эти признаки наблюдаются и при пресептальном целлюлите. При этом, в отличие от него, аденовирусный конъюнктивит является достаточно распространенной болезнью. Однако при воспалении конъюнктивы нет таких симптомов, как офтальмоплегия и экзофтальм. Наличие их должно стать поводом для беспокойства. Это значит, что инфекция поразила более глубокие ткани век и глаза.
Проблемы и причины
Методов борьбы с причинами старения, появляющимися вокруг глаз много. Современная косметология, оснащённая современными приборами и препаратами, предлагает множество эффективных способов, помогающих продлить молодость. Самые распространённые проблемы в области периорбитальной можно охарактеризовать следующим образом:
Сухость кожи вокруг глаз, то связано с появлением мимических морщин.- Появление мешков под глазами.
- Отёчность.
- Морщины вокруг глаз.
- Появление так называемых синяков — тёмных кругов под глазами.
- Появление грыж на верхнем и нижнем веках.
- Очерченность носощёчной борозды.
- Внешние проявления старения. Кожа неэластичная, сухая.
Согласитесь, ни один из вышеназванных признаков не приносит привлекательности лицу женщины. Первая причина, наиболее распространённая, естественное старение человека. Причины появления не всегда можно объяснить возрастом, они зачастую связаны с проблемами в организме:
- Эндокринными заболеваниями.
- Проблемами с мочеполовой сферой, в частности, мочеиспусканием.
- Заболевания почек.
- Наследственный фактор.
- Заболевания сердечно сосудистой системы.
- Кроме того, они могут быть вызваны периорбитальным дерматитом.
Причины напрямую зависят от микроциркуляции крови и лимфы в области глаз. В последнее время благодаря новым разработкам появилось много методов, позволяющих омолодить периорбитальную зону. Подходы к решению этой проблемы различны, начиная от нанесения специальных косметических препаратов, заканчивая хирургическим вмешательством. Это зависит от возраста пациента, состояния кожи, заболеваний, вызвавших появление одного из вышеназванных признаков.
Различают четыре типа возрастного изменения периорбитальной зоны:
- Изменения в области нижнего века. Снижение тонуса круговой мышцы, следствием чего становится выделение участков подкожного жира.
- Уменьшение тонуса кожи и круговой мышцы, появление «лишней» кожи в результате, которого кожа выглядит дряблой. Выделение границы между глазом и щекой, это происходит в результате появления птоза щёк.
Развитие птоза щёк и скуловой части, что приводит к углублению складок, расположенных в носогубной зоне. Граница между щекой и глазом становится более выраженной.- Опущение и углубление границы щеки и глаза. Образование мешков под глазами. Опущение уголков глаз.
Ряд изменений, такие как отеки, мимические морщины, пастозность, возможно удалить при помощи терапии. Остальные изменения можно удалить с помощью пластической хирургии.
Ячмень
Это острое гнойное воспаление, которое локализуется в толще века. Заболевание является инфекционным, а не следствием переохлаждения, как ошибочно считают многие люди. Это значит, что лечить его необходимо с помощью лекарственных препаратов, в том числе антибиотиков.
Воспаление возникает после попадания в выводные протоки мейбомиевых желез век бактериальной инфекции. Основной симптом патологии — уплотнение в толще века, его покраснение и отечность.
Также для ячменя характерны:
- зуд и болезненные ощущения;
- непроизвольное смыкание глаза — блефароспазм;
- слезоточивость;
- чувство инородного тела в глазном яблоке.
Гнойник постепенно увеличивается в размерах. Отечность может быть очень сильной, что приводит к полному смыканию глазной щели. В большинстве случаев ячмень самопроизвольно вскрывается. При пресептальном целлюлите никаких уплотнений в толще века быть не должно. Остальные симптомы у этих патологий во многом схожи.
Халязион
Данное заболевание представляет собой доброкачественное уплотнение в толще хряща века. Возникает оно на фоне воспалительного процесса. Из-за закупорки выводных протоков мейбомиевых желез жировой секрет скапливается в веках. Инфекция запускает воспаление. Нередко халязион развивается на фоне ячменя, блефарита или конъюнктивита. Патология сопровождается такими симптомами:
- зуд на веке;
- слезотечение;
- отечность и гиперемия;
- ухудшение зрения из-за диплопии.
Если халязион осложняется, то появляются головные боли, тошнота, головокружение. У больного повышается температура тела. Эти признаки наблюдаются и пресептальном целлюлите.
Дакриоцистит
Нередко причиной периорбитального целлюлита становится дакриоцистит — воспаление слезного мешка. Эта патология чаще диагностируется у детей, как и целлюлит века. Имеются и схожие клинические признаки. При дакриоцистите наблюдаются:
- сильное слезотечение;
- выраженная гиперемия век и кожи в уголке глаза;
- зуд и жжение;
- выделение гнойного экссудата при надавливании;
- смыкание глазной щели и блефароспазм.
Причина дакриоцистита — непроходимость носослезных каналов. Слезная жидкость накапливается и вызывает воспаление, если в данные структуры попадает бактериальная инфекция. Она может распространиться и на другие области глазницы, что в редких случаях приводит к развитию пресептального целлюлита. Лечится дакриоцистит консервативными и хирургическими методами, выбор которых определяется формой протекания патологии.
Это не все причины пресептального целлюлита. К его развитию может привести синусит, рожистые воспаления, простой герпес, импетиго, ветряная оспа, болезнь Кавасаки. Следовательно, и симптомы у целлюлита века могут быть разными. Так, при инфекции дыхательных путей или синусите у больного наблюдается насморк, общее недомогание, повышение температуры тела. При герпесе на коже образуются пузырьки. Оспа также сопровождается высыпаниями.
В ходе диагностики целлюлита пресептального необходимо отличить его от всех перечисленных патологий. Зачастую сделать это достаточно просто, если имеются такие признаки, как офтальмоплегия и экзофтальм. Также периорбитальный целлюлит приводит к быстрому снижению зрения. Другие воспалительные недуги вызывают его ухудшение только в запущенной форме. Гораздо сложнее дифференцировать периорбитальный и орбитальный целлюлит. Рассмотрим подробнее эту патологию.
Периорбитальный дерматит: 9 фото, причины, симптомы, лечение, профилактика
Нездоровый вид глаз по утрам, покраснение после долгой работы за компьютером, слезоточивость и желание их потереть, припухлость век, ненавистные круги и мешки под глазами, от которых не спасают ни патчи, ни дорогие кремы, действительно проблема. Все эти симптомы указывают на периорбитальный отёк — самый распространённый вид отёка лица. Почему он возникает, как бороться с этим недугом и всегда ли можно избавиться от него в домашних условиях?
Класснуть
Отправить
Вотсапнуть
Виды и формы
Дерматит век по-разному классифицируют.
По форме протекания болезни:
- острая форма;
- хронический дерматит под глазами.
Острый – возникает первично и протекает бурно. Воспалительные реакции в периорбитальной зоне начинаются сразу, или спустя несколько часов после контакта с раздражителем.
Хроническая форма длится месяцами и годами. Она может затухать практически до состояния полного исчезновения патологии.
Как и всякий дерматит, бывает:
- аллергический;
- контактный;
- себорейный;
- атопический.
Причём по этиологии эти виды болезни являются одним и этим же – воспалительная реакция в ответ на раздражающий агент.
Отдельного упоминания заслуживает лекарственный дерматит. Воспалительная кожная реакция провоцируется лекарственным средством. Как правило, такой дерматит рассматривается как побочная реакция, приходящего характера.
О подобных «побочках» всегда указано в инструкции.
В случае с периорбитальным раздражением есть некоторые тонкости:
- при использовании мази воспаление диффузного характера, распространяясь на оба века, конъюнктиву и даже внутреннюю слизистую оболочку глаза;
- при использовании капель воспалительная реакция чаще концентрируется в уголках глаз, в области рудимента третьего века.
Лекарственное воспаление, обычно, не требует лечения, оно быстро проходит после отмены препарата.
Острая форма
У взрослых острая форма протекает не настолько выражено, как у детей. Это связывают с более высокой реактивностью и сенсибилизацией детского организма. Поэтому самая полная картина болезни чаще отмечается у юных пациентов.
Для острой формы характерно:
- не симметрический характер воспаления, какой-то глаз может быть поражён сильнее;
- веки и окружающая зона подвергаются гиперемии, формируются «очки», покраснение захватывает почти всю глазницу;
- зона гиперемии на ощупь теплее обычной кожи и несколько грубее, теряется привычная эластичность век;
- появляется болезненность в глазах, часто возникает слезоточивость;
- на веках и вокруг них иногда возникают везикулы, наполненные прозрачным содержимым;
- воспаление способно развиться настолько, что закрывается глазная щель, и пациент временно перестаёт видеть одним глазом или вообще ненадолго теряется зрение;
- повышение температуры тела, общая слабость, разбитость, вялость.
Хроническая форма
В этом виде дерматита развитие заболевания идёт годами. Вариантов сценария патологии здесь несколько больше, чем при острой форме.
Болезнь развивается непредсказуемо.
- Может быть очень плавное нарастание симптоматики без сильных обострений. В первые пару лет болезнь будет практически незаметна.
- Либо периодические обострения начинаются сразу, от первого приступа дерматита.
Хроника отличается 4 признаками:
- симптомы смазаны, не выражены, имеют вялотекущий характер, не создают сильного дискомфорта и не требуют срочного медикаментозного вмешательства;
- отмечаются морфологические изменения кожи – дерма грубеет, утолщается, снижается её эластичность, а также падает степень сопротивления всем неблагоприятным внешним факторам (холод, сухой воздух, жёсткий ультрафиолет);
- строгая симметричность – в равной степени поражены оба века;
- присоединение вторичных инфекций, хронику почти всегда сопровождает конъюнктивит.
Иногда хроническая форма постепенно сходит на «нет» сама по себе.
Причины появления
Причины могут быт:
- внутренние (генетические, врождённые);
- внешние (приобретённые).
Дерматит век возникает у людей имеющих предрасположенность и повышенную чувствительность к целому комплексу факторов:
- Аллергический фактор. • Есть пациенты, являющиеся сильными аллергиками с глубокого детства. У таких людей предрасположенность к болезни выше. • Запустить механизм заражения может, например, применение косметических и моющих средств. Хотя бы некоторых из них, где присутствует химическое вещество, агрессивное для аллергической кожи. • Попадание в организм через рот, нос, слизистые оболочки или кожу тех или иных веществ провоцирует приступ дерматита.
- Гиповитаминоз и авитаминоз. • Недостаток витамина А, витаминов группы В, С, D в плане влияния на кожные покровы исследован лучше всего. • Дефицит витамина А проявляется угнетением выработки себума и пота. Кожа становится более сухой, а цвет сдвигается в жёлто-коричневые тона. • Среди группы В особенно важен витамин В6 (пиридоксин), который тормозит воспалительные процессы. • Противовоспалительными свойствами обладает и витамин С. Дефицит витамина С приводит к нарушению всего биохимического баланса, в том числе и в кожных покровах.
- Сезонные изменения. • Данному фактору подвержены даже те, кто не является истинным аллергиком, не имеющие генетической предрасположенности. • Кожа в области глаз тонкая и наиболее чувствительная к ветру, морозу, сухому воздуху и воздействию на кожу прямых солнечных лучей.
- Инфекции. • Пожалуй, из всех факторов, инфекционный периорбитальный дерматит является нормой реакции. • Токсины, производимые инфекционными агентами, вызывают специфическое воспаление. Ярчайший пример – вирусы герпеса (1 и 2 типа, цитомегаловирус). • После нивелирования инфекции дерматит проходит.
- Нарушения обмена веществ в кожных покровах. • Дисбаланс в обмене веществ может наступить из-за плохой экологии, нездорового образа жизни, длительной лекарственной терапии (например, гормонотерапии).
Хуже всего то, что часто присутствует не один, а 2-3 из перечисленных факторов.
Способы снятия отёка
Способы снятия отёка можно разделить на две большие группы: косметические и медицинские. В первом случае речь идёт о некоторых процедурах, которые делают косметологи (массаж, инъекции, наружное применение кремов), чтобы восстановить эластичность, упругость и подтянутость кожи.
Во втором случае требуется комплексное обследование, которое поможет выявить первопричину отёчности, поставить диагноз и назначить соответствующее лечение.
СПРАВКА! Иногда причина кроется в нарушении режима сна и отдыха, неврозах, чрезмерной нагрузке на глаза и неправильно организованном режиме дня. В этом случае можно справиться с проблемой самостоятельно или с помощью психолога.
Инъекционные технологии восстановления тургора кожи
Тургор кожи — это медицинское обозначение упругости, тонуса и эластичности кожи. Проблемой его восстановления занимаются косметологи, которые предлагают различные косметические процедуры, помогающие восстановить свежесть и молодость кожи: лимфодренаж, электростимуляцию, вакуумный массаж.
Симптомы
Набор симптомов довольно типичен.
Дерматит вокруг глаз, в целом, даёт следующую картину:
- высокий уровень воспаления кожи век;
- ощущается зуд и жжение, больной невольно часто трёт и чешет глаза;
- отёк век, распространяющийся на всю периорбитальную зону;
- в уголках глаз из-за отёка иногда происходит концентрация жидкости в дерме, что приводит к её набуханию;
- обильная пузырьковая сыпь, везикулы с серозным содержимым, бесследно сходящими за пару недель;
- выраженный жирный блеск является сигналом, указывающим на себорейную форму;
- истинная аллергия (атопическая форма) почти всегда сопровождается гиперпигментациями в области глазниц;
- присоединение вторичной инфекции приводит к обнаружению на глазах гнойных выделений;
- интенсивное протекание приводит к появлению системных симптомов – повышению температуры тела, общему недомоганию.
Дерматит глазных век иногда случается у беременных женщин, даже если они до этого ничем подобным не страдали.
Высыпания при беременности бывают красными, розовато-коричневыми. И могут распространяться в другие зоны, например, на шею.
Как проявляется отёчность?
Мнение эксперта
Ким Оксана Александровна
Руководитель клиники офтальмологии. Врач-офтальмолог с более чем 10 летним опытом работы.
Периорбитральный отёк — это отёк области вокруг глаз. Чаще всего он появляется утром: сразу после пробуждения человек замечает, что его веки выглядят припухлыми.
Отёк может распространяться только на нижние веки, только на верхние, на нижние и верхние веки одновременно, возникать на одном или обоих глазах, а также затрагивать слизистую область — место, где растут ресницы.
По локализации отёчности врач может предположить, в чём кроется причина.
Другими проявлениями периорбитрального отёка являются:
- покраснение глаз;
- слезоточивость;
- синюшность кожи вокруг глаз;
- зуд и дискомфорт в состоянии покоя.
При некоторых состояниях (например, при травмировании) прикосновение к припухлой области вызывает боль.
Лечебные мероприятия
Дерматит на веках включает лечение:
- местного характера;
- медикаментозную терапию;
- применение народной медицины.
Приоритет за тем или иным лечением зависит от формы дерматита и степени его тяжести.
Подбор адекватной терапии невозможен без правильного диагноза.
При беременности ограничение применения лекарственной терапии вынужденно необходимо. Особенно это касается 1 триместра, когда формируются зародышевые листки и плацента. Использование некоторых лекарственных препаратов может серьёзно навредить в период беременности и лактации.
Например, категорически запрещены антибиотики аминогликозиды (Стрептомицин, Гентамицин) из-за своей высокой нефротоксичности.
Антибиотик назначается для лечения присоединившейся вторичной инфекции. Однако сам дерматит купируется противовоспалительными и антигистаминными препаратами.
Флегмона орбиты
Флегмона глазницы — это орбитальный целлюлит, представляющий собой гнойное диффузное воспаление. Заболевание требует срочного лечения. Протекает оно остро с ярко выраженными симптомами, причем не только офтальмологическими. Орбитальный целлюлит может быть осложнением периорбитального, а также стадией сложного диффузного патологического процесса, поражающего ткани глаза за орбитальной перегородкой.
Флегмону глазницы нельзя назвать распространенным заболеванием. Однако оно представляет серьезную опасность не только для зрения пациента, но и его жизни. Гнойное воспаление может по венам перейти на другие органы. В тяжелых случаях оно охватывает сосуды мозга, вызывая тромбоз. Иногда орбитальный целлюлит глазницы становится причиной менингита. Примерно 20% больных с этой болезнью умирает. При этом болеют флегмоной орбиты, как правило, дети до 5 лет. У взрослых патология выявляется очень редко.
Причины орбитального целлюлита глазницы
Данный недуг является следствием проникновения в орбиту патогенных микроорганизмов. Зачастую прямыми виновниками воспаления становятся золотистый и белый стафилококк, зеленящий и гемолитический стрептококк, чуть реже — диплококк, кишечная палочка и пневмобацилла. Эти микробы проникают в глазницу по венам орбиты или лицевым венам, которые не имеют клапанов. Изначально инфекционный очаг приводит к образованию мелких гнойничков. Впоследствии они сливаются, что вызывает появление абсцессов.
Это непосредственные возбудители воспаления орбиты. Также к причинам можно отнести различные гнойные заболевания глаз, кожи, зубов и челюсти, придаточных пазух, общие инфекции. Спровоцировать болезнь могут и травмы лицевого скелета. Опишем некоторые эти патологии отдельно, после чего перейдем к характерным симптомам орбитального целлюлита.
В 70% случаев целлюлит (флегмона) глазницы является осложнением различных форм синуситов, в том числе этмоидита. Он считается наименее распространенным среди воспалений синуса и представляет собой воспалительный процесс, развивающийся на одной из околоносовых пазух. Симптомы его следующие:
- Боль в переносице, в области глаз и лба. Также развивается головная боль, поднимается температура. Некоторые пациенты жалуются на быструю утомляемость органов зрения, бессонницу, отечность лица. Эти признаки свидетельствуют о хронической форме этмоидита.
- Ощущение распирания в носовой полости, что является следствием образования гноя. Нос постоянно заложен, из-за чего дыхание становится затрудненным.
- Обильные выделения из носа гнойного экссудата, который накапливается в воспаленных ячейках. Иногда вытекает слизь с содержанием крови. Обоняние практически полностью отсутствует.
- Ухудшение зрения, светобоязнь, астенопия и другие офтальмологические симптомы.
Этмоидит достаточно легко лечится, если терапия назначена своевременно. Однако при ее отсутствии возможны осложнения, среди которых не только целлюлит (флегмона) глазницы, но и другие серьезные заболевания — абсцесс мозга, менингит, энцефалит и пр.
Еще одна причина флегмоны — остеомиелит — воспаление, которое поражает костный мозг. По мере прогрессирования патологии он отекает, увеличивается в размерах. Из-за этого происходит его сжатие твердыми тканями, сдавливаются кровеносные сосуды, в патологический очаг не поступает кровь и кислород. В редких случаях воспалительный процесс переходит на мягкие ткани. Существует несколько разновидностей остеомиелита. Проявляются они в следующих симптомах:
- высокая температура до 40-41°С;
- низкое давление;
- сильная головная боль;
- одышка;
- судороги;
- обмороки и кома.
Патология чаще диагностируется у детей, причем у мальчиков. Она быстро переходит в сепсис, системное гнойное воспаление, что в 36% случаях приводит к смерти пациента. Иногда болезнь заканчивается инвалидностью. При остеомиелите не исключен орбитальный целлюлит и другие осложнения.
Причиной орбитального целлюлита глазницы могут быть и кожные заболевания. В их числе — фурункулез — воспалительная болезнь кожи, сопровождающаяся образованием гнойников — фурункулов. При этом возникает их очень много на ограниченном участке кожи или по всему телу. Болезнь протекает достаточно тяжело. Спровоцировать ее может золотистый или белый стафилококк. Располагающих факторов, способных вызвать фурункулез, очень много: слабый иммунитет, псориаз, сахарный диабет и пр.
Фурункулы в процессе созревания проходят несколько стадий. Изначально появляется болезненный прыщ, который называется пустулой. После этого наблюдается этап инфильтрации, когда образование уплотняется. Далее волосяная луковица подвергается гнойному расплавлению. Образуется некротический очаг, который отвергается, а на его месте появляется рубец. Один фурункул не вызывает общего недомогания, а фурункулез сопровождается головной болью, высокой температурой и другими подобными симптомами.
Лечение заболевания осуществляется с применением антибиотиков. Вскрывать фурункулы самостоятельно опасно. Это может стать причиной распространения инфекции, возникновения флегмоны и абсцесса.
Также к развитию орбитального целлюлита могут привести глазные болезни воспалительного характера, перечисленные ранее, гнойное метастазирование при сепсисе, общие инфекции — грипп, тиф, скарлатина.
Причины возникновения
Причин возникновения периорбитального отёка очень много: от выпитого накануне большого количества жидкости до проблем с функционированием внутренних органов. В некоторых случаях от симптома невозможно избавиться в силу индивидуальных особенностей, но это, скорее, исключение из правил. Гораздо чаще решить проблему можно только с помощью медицинских или косметологических методик.
СПРАВКА! Небольшая припухлость нижних век характерна для людей азиатской расы: это их особенность и устранять её не требуется.
В остальных случаях с отёчностью следует разбираться и выяснять причину её возникновения.
- Одна из самых безобидных причин — чрезмерное питьё.
- Если накануне человек выпил больше жидкости, чем обычно (например, в слишком жаркий день), утром не стоит удивляться появлению значительной отёчности. Эта ситуация не требует врачебного вмешательства при условии, что уже на следующее утро отёка нет.
- Употребление продуктов, способствующих накоплению жидкости в тканях. Избыток в рационе солёных, острых, копчёных блюд приводит к нарушению водно-солевого баланса и застою воды, из-за чего сильнее хочется пить. Образуется замкнутый круг, в результате чего утром появляется отёчность лица, и глаз — в том числе. Среди продуктов могут быть также и те, что обладают мочегонным эффектом (арбуз, слива и другие).
- Усталость или недостаток сна. Причиной отёчности может стать сильная усталость, переутомление или плохой короткий сон. Это тоже одноразовый симптом, который может появиться, например, во время бессонной ночи перед экзаменом.
- Плач перед сном. Многие родители успокаивают своих плачущих детей, пугая появлением отёка и покраснением глаз с утра. Действительно, если посвятить вечер истерическим рыданием, утром появятся тёмные круги под глазами и отёки.
- Диета, голодание или неправильное питание. Если в рационе много соли, сложных углеводов, количество белков, жиров и углеводов не сбалансировано, человек ест всего 2-3 раза в день и не выпивает норму воды, периорбитальный отёк может появляться с определённой периодичностью.
- Курение или злоупотребление алкоголем. В сигаретах и спиртных напитках присутствуют токсины, которые приводят к стрессу, усталости, гормональным изменениям, а те, в свою очередь, провоцируют задержку жидкости в организме.
- Аллергическая реакция. При аллергии происходят «утечки» в капиллярной системе, кровь начинает скапливаться под дермой, и клеточный обмен в определённом участке кожи (например, под или над глазами) нарушается. В этом месте может накапливаться жидкость.
- Инфекционный мононуклеоз — одно из распространённых вирусных заболеваний, которое характеризуется поражением миндалин, сильным повышением температуры, лихорадкой, увеличением лимфоузлов, селезёнки и печени. Возбудителем является вирус Эпштейна-Барр, и чаще он поражает неокрепший детский организм. Заболевание опасное, и эффективность лечения зависит от своевременности обращения к врачу. Во время инкубационного периода характерным признаком является покраснение и отёчность глаз, а также болезненность и зуд области век.
- Некоторые кожные заболевания. При определённых поражениях кожи она становится очень чувствительной и восприимчивой. Так, периорбитальный отёк может сопровождать лишай, дерматит и другие болезни дермы.
- Гипотиреоз и другие поражения эндокринной системы. Гормональные сбои (в том числе — при беременности) почти всегда отражаются на состоянии кожи: она становится более вялой, тонкой, появляются тёмные мешки под глазами.
- Периорбитальный целлюлит. Это патология, при которой в области век скапливается не жидкость, а жир. Причина тому — сбои в работе выделительной системы и неправильное питание. Особенностью отёка, вызванного целлюлитом, является синюшность припухшей кожи.
- Болезнь Шагаса, или трипасономоз. Это острое заболевание инфекционной природы, источником которой являются некоторые тропические простейшие. При болезни Шагаса поражается только один глаз, а также присутствует головная боль и зуд.
- Частые стрессы, нервные перенапряжения, неврозы могут проявляться в виде постоянных тёмных кругов под глазами и отёчности, а также беспокойного сна.
- Трихинеллёз — гельминтозное заражение, возбудителями которого являются гельминты, обитающие в мясной и молочной продукции от заражённого скота. При трихинеллёзе появляется сильный отёк всего лица.
- Патологии слёзных желёз. При неправильном функционировании слёзных желёз возникает опухоль, сопровождаемая дискомфортом и болью.
- Патологии сердца, в частности — сердечные шумы, могу проявляться в виде одностороннего периорбитального отёка.
- Пиелонефрит и другие заболевания почек напрямую влияют на выделительные способности организма. Обычно постоянные отёки заставляют человека отправиться именно на УЗИ почек, и это правильно: отёчность — первый признак неполадок в работе почек.
Как орбитальный целлюлит проявляется?
Гнойное поражение глазницы сопровождается такими признаками, как:
- офтальмоплегия;
- боль в области глаз и век, усиливающаяся при пальпации;
- тяжесть в веках, отечность;
- желтоватый оттенок склеральной оболочки.
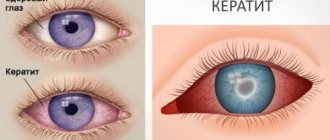
Также появляются головные боли, повышается температура, больного сильно знобит. Все эти признаки характерны и для пресептальный целлюлита. Флегмона глазницы почти всегда сопровождается экзофтальмом глазным — глаз выпячивается вперед. Двигать им становится затруднительно. Попытки перевести взгляд сопровождаются болезненными ощущениями. Острота зрения стремительно падает.
Дальнейшее развитие орбитального целлюлита сопровождается ухудшением всех зрительных функций, что может быть связано с поражением зрительного нерва. На роговой оболочке при этом образуются гнойные язвы, что также сказывается на зрении. Распространение гнойного воспаления на внутреннюю оболочку глаза вызывает панофтальмит, который является гнойным расплавлением всех структур глазного яблока. Начинается атрофия, которая необратима. Опишем подробнее стадии заболевания «орбитальный целлюлит».
Целлюлит (флегмона) глазницы: стадии патологии
Данный диффузный патологический процесс протекает остро, развивается стремительно, но поэтапно. Одна из стадий — пресептальный (периорбитальный) целлюлит. Сначала воспаляются веки и кожа вокруг глазницы. Так как инфекция попала в орбиту, уже на первом этапе ее развития наблюдается экзофтальм. Подвижность глазного яблока сохраняется. Зрительные функции не страдают.
Вторая стадия обусловлена переходом воспаления на ткани заднего отдела глазницы. Возникает офтальмоплегия. Отек и покраснение пораженных участков век и кожи становятся более выраженными.
Третья стадия — субпериостальный абсцесс. Гнойные массы скапливаются между периорбитальной стенкой и надкостницей. Глаз начинает смещаться в сторону тканей, которые пока не поражены воспалительным процессом. Отечность увеличивается. Глазная щель практически полностью смыкается. Зрение ухудшается.
Последняя стадия — абсцесс и флегмона глазного яблока. Гной заполняет полость, образующуюся в тканях орбиты. Все симптомы болезни усиливаются, что в итоге приводит к полной слепоте.
Как пресептальный (периорбитальный) целлюлит выявляется?
В ходе диагностики необходимо отличить пресептальный целлюлит от орбитального, а также от множества других воспалительных глазных заболеваний, сопровождающихся воспалением, в том числе гнойным. Чем раньше выявлена патология, тем больше шансов локализовать инфекционный очаг, пока он не перешел за глазничную перегородку.
При подозрении на пресептальный (периорбитальный) целлюлит проводятся МРТ-сканирование глазного яблока и компьютерная томография. Данные диагностические методы дают возможность собрать максимально точную информацию о состоянии глаза и окружающих его тканей. Кроме того, с их помощью возможно выявление причины заболевания.
Пациент сдает общие анализы — мочи, крови. Необходимо определить вид бактерии, спровоцировавшей воспаление. К сожалению, по анализу крови не всегда получается выявить разновидность инфекции. Связано это с тем, что количество лейкоцитов при пресептальном целлюлите может быть в пределах нормы.
При травмах и наличии инородного тела в глазу требуется проведение рентгеноскопии орбиты и носовых пазух. При подозрении на менингит выполняется люмбальная пункция. Если пресептальный целлюлит является следствием синусита и его разновидностей делается анализ слизистых и гнойных выделений из носа.
В ходе внешнего осмотра врач также может получить достаточно полезные для постановки диагноза данные. При целлюлите века возможно его опущение — птоз. Изучается направление смещения. Также оценивается экзофтальм. Если патологический процесс локализуется у решетчатой кости носа, глаз выпячивается наружу и сбоку. При расположении очага инфекции у лобной пазухи глазное яблоко выступает снаружи и книзу.
Пресептальный целлюлит способен вызвать поражение внутренних структур глаза. По этой причине диагностику проводят и с применением таких методов исследования, как:
- УЗИ глазного яблока;
- офтальмоскопия — осмотр глазного дна;
- биомикроскопия — изучение внутренних оболочек глаза с щелевой лампой.
Более того, может быть назначена диафаноскопия — просвечивание околокожных образований узким пучком света, экзофтальмометрия — измерение степени выстояния глазного яблока — и другие методы.
Пресептальный целлюлит — это очень редкая болезнь. Врачи сталкиваются с этим диагнозом нечасто. При этом существует очень много заболеваний, которые поражают глаз или глазницу. Перечисленные ранее недуги — это только часть огромного списка, в который также входит флегмона века, тенонит, периостит орбитальной стенки, ретробульбарное кровоизлияние, глиома, саркома, отек Квинке, нейрофиброматоз и пр.
Профилактика мешков под глазами
Главное правило сохранения здорового вида глаз заключается в здоровом полноценном сне — не менее 8 часов в сутки. При этом ложиться желательно не позднее 23:00, обеспечивая комфорт в помещении: полностью задвигать шторы и проветривать комнату перед сном.
СПРАВКА! Нельзя ложиться спать с остатками макияжа глаз: вечером обязательно нужно хорошо смыть косметику и нанести специальное средство (крем или маску).
Перед сном нежелательно пить много воды и много есть. Также нельзя засиживаться в смартфоне с выключенным светом, лёжа в кровати: это усиливает напряжение на глаза, заставляет возбудиться нервную систему и способствует пересыханию глаз.
К другим мерам профилактики относятся:
- Нормализация рациона питания (включение фруктов и овощей в меню).
- Регулярные перерывы во время работы за компьютером, ноутбуком, планшетом.
- Чередование пассивной и активной деятельности: если работа сидячая, нужно каждые 50 минут делать зарядку или совершать 5-минутную прогулку, и наоборот.
- Для здоровья глаз и достаточного питания клеток кислородом нужно гулять на свежем воздухе не менее часа в день.
- Своевременное обращение к врачу при возникновении покраснения, слезоточивости, отёчности и дискомфорта в глазах.
Полезное видео
Проблемы периорбитальной зоны, темные круги под глазами, отечность, дряблость:
Пресептальный целлюлит: методы лечения
Целлюлит пресептальный и орбитальный целлюлит (флегмону) глазницы лечат с помощью антибиотиков. На выбор лекарственного препарата оказывает влияние этиология заболевания, характер протекания воспаления, наличие или отсутствие признаков осложнений и другие факторы.
Проводится лечение амбулаторно или стационарно. Это определяется причинами и тяжестью патологии. Пресептальный периорбитальный целлюлит, возникший на фоне инфекции верхних дыхательных путей, лечится антибиотиками широкого спектра действия. Если болезнь развивается в легкой или умеренной форме, больной остается дома. Антибиотики принимаются в виде таблеток. В случае тяжелого заболевания человека госпитализируют. Курс антибиотиков может быть продлен. Вводятся лекарства внутривенно.
При периорбитальном целлюлите местного плана, то есть вызванного дакриоциститом и другими глазными воспалительными заболеваниями, требуется лечить основную патологию. При травмах век, спровоцировавших гнойный целлюлит, назначаются парентеральные антибиотики. Кроме того, проводится профилактика столбняка.
При укусах животных и насекомых под кожу может попасть органический материал. Это приводит к необходимости назначения лекарств, которые эффективны против анаэробных организмов, способных развиваться при отсутствии кислорода.
В редких случаях бета-гемолитический стрептококк может спровоцировать некротизирующий фасциит — разновидность некротического поражения мягких тканей. Такой целлюлит века развивается очень быстро. Наблюдается выраженная отечность. Края ее расплывчатые, а кожа становится багровой. Это свидетельствует о некрозе и так называемом синдроме токсического стрептококкового шока. Больного необходимо срочно госпитализировать. Проводятся реанимационные мероприятия. Внутривенно вводятся серьезные дозы сильных антибиотиков. Если терапия антибиотиками не помогает, проводится хирургическое лечение.
Периорбитальный отек: причины и методы борьбы
Причин, по которым у человека появился периорбитальный отек, может быть множество. Эта статья расскажет, что собой представляют отеки, о чем это говорит, а так же, как их лечить.
Отеки являются достаточно распространенным симптомом большинства существующих болезней. Они могут проявляться как при заболеваниях сердечно-сосудистой системы, мочевыделительной, а также пищеварительной.
Отек может характеризовать осложнение при огромном количестве патологических состояний. Отек представляет собой увеличенные в объеме ткани, которые приобрели свои размеры вследствие накопления избыточного количества интерстициальной жидкости. Откуда же все-таки берется данная жидкость?
Она появляется как результат перемещения жидкой части плазмы через стенки сосудов из сосудистого русла в межклеточное пространство. В случае, когда отек становится визуально заметным, тогда уже можно предполагать, что у человека имеется более 3-х литров накопленного транссудата.
Причиной такого патологического скопления может являться замедленное функционирование почек, в результате которого происходит задержка солей и жидкости. По наличию большего или меньшего количества транссудата в определенных местах, следует выяснять причины и факторы, которые способствовали этому.
Местные отеки в основном локализуются на определенных участках тела человека, которое имеет хорошо развитую сосудистую систему. Это считается главным отличием от генерализованных отеков. Ограниченное скопление жидкости чаще всего возникает вследствие венозной или лимфатической недостаточностью.
Причинами данных состояний может быть тромбоз глубоких вен или нарушение нормального оттока лимфы из-за препятствующего опухолевидного новообразования. Если происходит обездвиживание конечности, то отеки могут развиваться в результате замедленного кровотока или полного стаза.
Микседематозный отек имеет место при нарушенной функции щитовидной железы, которая продуцирует недостаточное количество гормонов. Обычно он располагается в нижней трети голени. Ангионевротический отек или еще как называют аллергический, возникает вследствие быстрой реакции иммунной системы на воздействие определенных аллергенов.
Двусторонние отеки на нижних конечностях могут возникать из-за наличия местных причин, например, обструкции нижней полой вены. Это состояние развивается, когда она сдавливается либо асцитом, либо опухолевидным образование в брюшной полости.
Кроме того, сам асцит (скопления жидкости в брюшной полости) , а также гидроторакс (скопление в грудной) образуются при воспалительных процессах или новообразованиях.
Генерализованные отеки или так называемые общие, характеризуются скоплением жидкости на большой площади тела, вовлекая в процесс органы. Отек легких может возникнуть вследствие кардиальной патологии, а двусторонний отек нижних конечностей – из-за длительного пребывания в вертикальном положении.
Кроме того этому застою способствует венозная недостаточность, когда стенки сосудов теряют свою силу и не могут перекачивать кровь сверху вниз. Также нельзя забывать о клапанном аппарате, который должен помогать данному кровеносному транспорту.
Периорбитальные отеки наблюдаются сразу после пробуждения. Наиболее распространенными причинами подобных состояний считаются заболевания почек, приводящие к задержке натрия в организме. Часто развивается комплекс отеков, которые возникаю из-за данного заболевания.
Например, цирроз и хроническая сердечная недостаточность печени приводит к асциту, отеку в нижних конечностях, а также мошонки одновременно. При наличии нефритического синдрома при заболеваниях почек наблюдается усиленная потеря альбуминов, которая ведет за собой снижение онкотического давления в кровеносном русле.
Вследствие этого происходит переход транссудата из сосудов в интерстициальное пространство, тем самым уменьшая объем циркулирующей крови. Так и развивается задержка натрия в организме. К такому же результату приводит почечная недостаточность, при которой снижается скорость клубочковой фильтрации.
Причиной развития отека как следствие снижения онкотического давления, может стать недостаточное поступление с пищей белков и хронические заболевания печени. Не следует забывать о беременности, которая может спровоцировать нарастание отеков, периоде полового созревания и длительном приеме гормональных ил сосудорасширяющих средств.
Основными направлениями в лечении считается установление причины, которая привела к подобным последствиям. Периорбитальный отек для начала следует попытаться убрать с помощью соблюдения определенного рациона питания – диеты с ограниченным количеством поступающего с едой натрия.
Даже эти небольшие требования могут существенно улучшить ситуацию. Уменьшенное употребление соли, возвышенное положение нижних конечностей, а также использование эластической компрессии, применяя специальные чулки или бинты, могут существенно снизить количество скапливающейся жидкости.
Кроме того необходимо контролировать объем выпиваемой жидкости в течение суток. Применение таких медикаментозных препаратов, как диуретики, обосновывается наличием выраженных периферических отеков, отека легких, застойной сердечной недостаточностью.
Существует несколько групп диуретиков, которые действуют на разные участки выделительной системы, тем самым регулируют выведение определенных микроэлементов из организма. Различают петлевые, калийтеряющие и калийсберегающие мочегонные препараты.
С их помощью можно регулировать количество жидкости, которая поступает и выводится. Кроме того происходит регуляция содержания необходимых веществ. Рекомендуется избегать применение больших доз диуретиков, так как это может спровоцировать гипокалиемию, что в свою очередь опасно развитием интоксикацией сердечными гликозидами.
В заключение хочется отметить, что при самостоятельном использовании диуретиков или других медикаментозных средств, рекомендуется проконсультироваться с врачом. Не стоит заниматься лечением самостоятельно.
Источник: https://myinfomir.com/periorbitalnyi-otek-prichiny-i-metody-borby-3
Хирургическое лечение пресептального целлюлита
Лечение хирургическими методами показано в следующих случаях:
- сильно ухудшилось зрение;
- в тканях присутствует инородное тело;
- наблюдается выраженный экзофтальм;
- диагностировано наличие орбитального или субпериостального абсцесса;
- лекарственные средства неэффективны.
В зависимости от типа заболевания и осложнений могут быть назначены различные виды операций:
- Орбитальная декомпрессия. Она проводится при экзофтальме. Необходимо освободить пространство для глазного яблока, чтобы оно сместилось на место и не выплачивалось. Часть стенки глазницы удаляется. В некоторых случаях убирается часть орбитальной жировой ткани.
- Дренирование абсцесса — вскрытие гнойника с удалением его содержимого.
- Вскрытие инфицированных пазух.
После операции продолжается медикаментозная терапия. Назначаются антибактериальные капли и глазные мази. Также используются витаминизированные растворы, позволяющие укрепить иммунитет. Лекарственное лечение дополняется физиотерапевтическими процедурами — УВЧ, УФО и др.
Пресептальный целлюлит: осложнения
Осложнения встречаются часто, так как патология очень опасная, тяжелая. К ним может привести неправильное лечение или полное его отсутствие. Патологический процесс распространяется крайне быстро. Всего за 24-48 часов он может охватить все структуры глазного яблока, перейти за глазничную перегородку и вызвать орбитальный целлюлит.
Если терапия назначена несвоевременно, есть риск развития следующих опасных болезней:
- абсцесс головного мозга;
- менингит;
- тромбоз кавернозного синуса;
- панофтальмит;
- генерализованный сепсис и летальный исход.
Это самые тяжелые последствия целлюлита века и флегмоны. Даже при успешном лечении возможно возникновение:
- вторичного косоглазия;
- бельма роговицы;
- амблиопии.
Эти офтальмопатологии сильно сказываются на зрении. В некоторых случаях пораженный болезнью глаз полностью слепнет или просто выпадает из зрительного процесса. Это приводит к нарушению бинокулярности, что особенно опасно в возрасте до 5 лет, когда бинокулярное зрение только формируется.
При тяжелом протекании периорбитального целлюлита возможно развитие атрофического процесса на зрительном нерве, при котором отмирают его волокна. Восстановить утраченные функции зрения впоследствии не получится. Не всегда удается сохранить глазное яблоко, оно может быть удалено.
Можно ли предотвратить периорбитальный целлюлит и флегмону глазницы?
Располагающими к развитию этих патологий факторами являются:
- слабый иммунитет;
- сахарный диабет;
- несвоевременное лечение инфекционных и других болезней.
Специфической профилактики целлюлита век не разработано. Однако существуют профилактические мероприятия, которые позволяют избежать многих заболеваний, способных стать причиной воспаления орбиты или близлежащих тканей. Рекомендуется:
- соблюдать гигиену;
- укреплять иммунитет;
- правильно питаться;
- вовремя лечить все болезни;
- систематически посещать офтальмолога.
Чаще всего представленные патологии встречаются у детей до 5 лет. Родители должны принять все меры по предотвращению осложнений при возникновении целлюлита век. Не нужно пытаться избавиться от офтальмологических симптомов народными средствами. При первых же тревожных признаках покажите ребенка врачу. Несколько дней промедления могут стать причиной тяжелых последствий — инвалидности или смерти больного.
Лечение
Распознать патологию несложно при явном ее внешнем проявлении. Не всегда легко выяснить причину атрофии, а без этого не назначить адекватной терапии. При обнаружении симптомов заболевания необходимо обратиться к дерматологу, который обычно назначает проведение ультразвукового исследования кожи и подкожной клетчатки. При язвах, гнойных образованиях и новообразованиях потребуется консультация хирурга и онколога. Неясные опухоли являются причиной для проведения биопсии, чтобы исключить их онкологический характер.
К сожалению, в дерматовенерологии не существует конкретного лечения атрофии кожи. Все рекомендации докторов сходятся к мерам профилактики, которые направлены на предотвращение прогрессирования патологии.
Пациентам назначается курс витаминотерапии, пенициллин, а также медикаменты, которые нормализуют питательный обмен. Выписывают растительные масла и смягчающие мази для временной маскировки атрофии.
В случае гормональной формы заболевания исключают катализирующий фактор.
Косметический дефект атрофии устраняют с помощью хирургического вмешательства, но только при условии, что патология не поразила нижние слои подкожной клетчатки.
Для избавления от атрофии также используют следующие методы:
- электрокоагуляция;
- криотерапия;
- лазерное воздействие;
- мезотерапия;
- микродермабразия;
- субцизия.
Выбор процедуры подбирается исходя из степени патологии, возраста пациента и наличия сопутствующих заболеваний.
Полезно принимать парафиновые и грязевые ванны.
Специалисты рекомендуют использовать грязевые аппликации. Лечебный состав накладывается на пораженные участки кожи. Важно пройти полный курс грязетерапии. Показан также ежедневный массаж с применением облепихового масла.
В качестве народных средств применяют мази на основе чистотела и эстрагона, пьют отвары из одуванчика, мяты, ромашки и полыни. Перед использованием нетрадиционных методов лечения необходимо проконсультироваться с доктором.
В качестве мер профилактики рекомендуют с аккуратностью применять гормональные средства, избегать длительного нахождения под лучами солнца, следить за своим здоровьем и вовремя лечить патологии сосудов и внутренних органов.
В большинстве случаев обращение к доктору на ранней стадии атрофии помогает предотвратить ее развитие в будущем и выявить наличие более серьезных заболеваний таких, как сахарный диабет или сифилис.