Увеит у ребенка – собирательный термин инфекционно-воспалительных патологий сосудистых структур глаза. Клиницисты выделяют несколько причин появления патологии: аутоиммунные заболевания, инфекции, негативное эндогенное или экзогенное воздействие на хориоидею (сосудистую оболочку глаза). Клиническая картина зависит от формы и локализации воспалительного процесса.
С целью диагностики проводят целый комплекс мероприятий, направленных на уточнение диагноза и причины увеита. Лечение болезни комплексное. При неэффективности консервативной терапии показано хирургическое вмешательство.
Причины возникновения
Хориоидея глаза – сосудистая оболочка глазного яблока, которая представляет собой массивный конгломерат из капилляров с медленным кровотоком. Замедленное течение крови – благоприятный фактор для оседания инфекционных возбудителей, аллергенов, иммунных комплексов, токсических соединений. Важное значение в развитии инфекционного процесса имеет близкое расположение хориоидеи к глазничной артерии, что повышает риск перехода воспаления из челюстно-лицевой области, зубочелюстной системы.
Если инфекционные увеиты протекают по общим правилам воспалительного процесса, то неинфекционные чаще обусловлены особенностями иммунитета, наследственной отягощенностью.
Увеиты у детей относятся к полиэтиологическим заболеваниям. Но не всегда истинную причину патологии удается уточнить в рамках офтальмологической диагностики.
Причины условно классифицируют по нескольким группам:
- Инфекции. Чаще всего возбудителем увеита у детей становятся герпесвирусы (простой герпес, цитомегаловирус), реже – патогенные микроорганизмы. Нередко увеиты являются осложнением сифилиса, туберкулеза, болезни Лайма. Крайне редко заболевание вызывает грибок Кандида.
- Аутоиммунные патологии. Согласно медицинской статистике, в 25-30% случаев увеит у ребенка считается осложнением детской формы идиопатического артрита. Иногда патология связана с течением красной системной волчанки, болезнью Бехчета, дерматомиозитом, артропатиями.
- Регионарные инфекционно-воспалительные процессы. Учитывая близость к глазной артерии, инфекция легко переходит из отдаленных очагов челюстно-лицевой системы. Заболевание развивается как осложнение синуситов, пульпитов, острого отита, альвеолита и других.
- Токсическое воздействие. Увеит может развиваться при длительной медикаментозной терапии препаратами группы бисфосфонатов, антибиотиков для лечения туберкулеза, сульфаниламидов, ингибиторов контрольных точек для коррекции функции иммунитета. Способствуют патологии отравления, тяжелые кишечные инфекции.
Распространенность увеита у детей составляет 15-21 случай на 100 000 человек. Патологический процесс составляет 15-17% от всех случаев офтальмологических заболеваний.
Пик выявления клинических случаев в педиатрии приходится на пубертатный период ребенка. Неспецифичность симптомов, полиэтиологичность, отсутствие гендерных различий позволяют говорить об увеите, как об опасном патологическом состоянии в офтальмологии с тяжелейшими осложнениями.
Причины
Причины развития заболевания связаны с травмами глаза различной степени, возникшие в результате механического, либо химического воздействия, аллергических реакций. Заболевание может быть спровоцировано пищевой аллергией, переливанием крови, вакцинацией.
В основном возникает у детей с нарушенным метаболизмом.
В группу риска входят дети с сахарным диабетом, печеночной и почечной недостаточностью, склонные к проявлениям вегетососудистой дистонии, ожирению.
Также увеит чаще встречается в качестве сопутствующего заболевания при ревматоидном артрите, полиартрите, ревматизме, псориазе, сифилисе, герпесе, туберкулезе, гисто-и токсоплазмозе.
Виды
Виды и современная классификация патологии позволяет уточнить характер течения болезни, назначить тактику лечения. Увеит у детей классифицируется по клиническому течению, форме и стадии развития.
Клиницисты выделяют три основные формы:
- острую с течением до 3 месяцев;
- хроническую с обострениями;
- рецидивирующую, когда симптомы практически не угасают.
Согласно этиологии, увеит у ребенка спровоцирован эндогенными или эндогенными факторами: токсическими, аллергическими, инфекционно-воспалительными триггерами. Наибольшее клиническое значение в систематизации заболевания имеет классификация по виду и локализации патологического процесса. В связи с этим выделяют:
- передний (35-60%) – наиболее распространенная форма патологии с воспалением в радужке (ирит), нередко сочетанным с поражением цилиарного тела;
- срединный (4-5%) – в патологию вовлекаются ткани задних отделов ресничного тела, отдаленная часть сетчатки и объединяющие их сосудистые оболочки;
- задний (12-35%) – поражение сосудистой оболочки (развитие хориоидита) и тканей сетчатки (хориоретинита), нередко с вовлечением в патологический процесс зрительного нерва;
- обширный (в 7-30%) –- развивается как осложнение других видов увеита. Характеризуется тотальным поражением всех сосудистых оболочек глаза и распространением воспаления на близлежащие анатомические структуры.
Увеит классифицируется по типу воспалительных изменений на:
- серозный;
- фибринозный;
- гнойный;
- геморрагический.
Эти же типы воспаления определяют стадийность развития инфекционного процесса.
Увеит у детей
Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Эти нарушения приводят к необратимому повреждению глаз, что вызывает потерю зрения или, в редких случаях, слепоту.
Глаз состоит из трех частей — радужка, цилиарное тело и хориоидея. Сосудистая оболочка (увеальный тракт) содержит много кровеносных сосудов, вен, артерий и капилляров.
Когда глаз воспаляется, могут быть повреждены различные структуры, включая хрусталик (катаракта), сетчатка или зрительный нерв (повышенное давление или воспаление).
Увеит известен как ирит или иридоциклит, в зависимости от того, какая часть зрительного органа поражена воспалением.
В популяционном исследовании ежегодная заболеваемость увеитом составила 4,3 на 100 000 детей и 27,2 на 100 000 взрослых; показатели распространенности составили 27,9 и 93,1 на 100 000.
Причина детского увеита
Увеит может быть вызван инфекцией, травмой или аутоиммунным или воспалительным заболеванием. Однако во многих случаях точная причина не может быть определена. Этот тип известен как идиопатический, неинфекционный увеит.
Увеит вызван воспалительными реакциями внутри зрительного органа. Воспаление является естественной реакцией организма на микробы, токсины или повреждения тканей. Заболевание развивается на фоне:
- болезни Лайма или туберкулеза;
- вирусных инфекций — герпес или вирус Эпштейна–Барр;
- в редких случаях, грибковые и паразитарные инфекции;
- ювенильный идиопатический артрит, васкулит или воспалительные заболевания кишечника;
- травма органов зрения, в некоторых случаях один глаз может воспалиться из-за тяжелой травмы противоположного глаза (симпатический увеит).
Примерно в половине случаев причина воспалительного процесса остается неизвестной.
Группа риска
Все пациенты с ювенильным артритом имеют риск развития увеита, и должны проходить скрининг для выявления его осложнений. Развитию болезни подвержены дети с туберкулезом, травмами глаза, единичным поражением суставов нижних конечностей.
Хроническая форма воспалительного процесса развивается у половины больных детей к 6-летнему возрасту.
Симптомы
Симптомы увеита могут быть не очевидными. Иногда дети жалуются на повышенную чувствительность к свету или затуманенное зрение. Зрительные органы у ребенка выглядят красными или мутными. Эти симптомы обычно развиваются медленно и характерны для переднего увеита.
Для иридоциклита характерно образование экссудативных и клеточных отложений, в составе которых имеются эпителиальные клетки, известные как узелки Кеппе. Внутриглазное давление на ранней стадии развития в норме или слегка превышает ее.
Острый иридоциклит проявляется внезапной болью в голове и глазу с пораженной стороны. Пальпация вызывает сильнейшую боль. Появляются такие признаки:
При остром иридоциклите не изменяется и не снижается острота зрительного восприятия. Инъекция глазного яблока глубокая. В средах обнаруживаются преципитаты и экссудация во влаге передней камеры. Радужка отечная, изменяет оттенок. Общее состояние ребенка не изменяется, но при наличии такой симптоматики он становится раздражительным, капризным и плохо спит.
При вирусной форме заболевания появляются высыпания, повышается температура тела до 39–40 градусов. У ребенка наблюдается сильное покраснение и отечность радужной оболочки.
Туберкулезная форма патологического состояния характеризуется вялостью и частыми рецидивами. Болезнь провоцирует появление крупных сальных преципитатов на задней поверхности роговой оболочки, появляются новые сосуды на радужке. Для данной формы характерно помутнение стекловидного тела и образование бугорков желтовато-серого оттенка.
Диагностика
Осмотр глаз, проведенный офтальмологом, безболезненный и длится несколько минут. Обязательно рассказать врачу о лекарствах, которые принимает ребенок.
Перед осмотром зрительного органа офтальмолог применяет капли, чтобы зрачки расширились. Расширение помогает врачу увидеть внутреннюю часть глаз.
Для обнаружения воспаления офтальмолог использует специальный микроскоп, называемый щелевой лампой. Светит тонким лучом света в один глаз.
Для обнаружения изменений зрения проводится осмотр поля зрения и следующие тесты:
- кожная проба;
- рентгенологическое исследование;
- оптическая когерентная томография.
При необходимости ребенка направляют к ревматологу. Доктор диагностирует аутоиммунные и воспалительные расстройства, связанные с суставами.
Эти врачи знают много об иммуносупрессивных препаратах, которые могут быть использованы для лечения заболевания и контролируют потенциальные побочные эффекты.
Роль ревматолога важна в уходе за больными воспалительными заболеваниями глаз, поэтому необходимо регулярное наблюдение.
Медикаменты
Если диагностирован увеит, назначают различные типы капель. Глазные капли для расширения зрачков прописываются для того, чтобы предотвратить образование рубцов.
Исключение инфекционной причины воспалительного процесса имеет первостепенное значение перед назначением неспецифического противовоспалительного и иммуномодулирующего лечения. Кортикостероиды остаются первой линией лечения неинфекционного увеита у детей.
Местные кортикостероиды первоначально используются для лечения воспаления переднего сегмента. Периокулярные или субтеноновые инъекции кортикостероидов применяют для терапии промежуточного или заднего увеита, особенно в односторонних случаях или для лечения кистозного макулярного отека.
Длительное применение местных кортикостероидов связано с более высоким риском глазных осложнений у детей. Повышение внутриглазного давления и стероидиндуцированная глаукома происходят более быстро и могут быть невосприимчивы к лечению.
Системные кортикостероиды используются только для кратковременного лечения из-за значительных системных побочных эффектов, связанных с их длительным использованием, включая задержку роста, увеличение веса, гипертонию, остеопороз, желудочно-кишечные расстройства, психоз и электролитный дисбаланс.
Метотрексат является наиболее широко используемым иммуномодулирующим агентом первой линии у детей с увеитом. Анти-ФНО препараты используются у пациентов, которые не реагируют на обычную иммуносупрессивную терапию и имеют высокий риск потери зрения.
Инфликсимаб и Адалимумаб успешно применяются для лечения резистентного детского увеита.
Чтобы вылечить заболевание лептоспирозного типа, потребуется на протяжении 2 лет или более принимать гамма-глобулины, доксициклин, сульфоны.
Хирургическая операция
Оперативное вмешательство или лазерное лечение назначают при развитии осложнений. Показания к проведению:
- отслоение ретины;
- глаукома;
- помутнение хрусталика.
Рецидивирующие формы заболевания лечат экстракорпоральным методом. Используют при сложных формах течения патологии. Чаще обращаются к применению ультрафиолетового или ультразвукового облучения крови, плазмафереза и гемосорбции.
После лечения окулист ставит ребенка на учет и назначает план посещения для профилактического осмотра. Это позволит своевременно обнаружить рецидив заболевания и предпринять соответствующие меры.
Осложнения
Если воспаление обнаружено поздно, возможно серьезное нарушение зрительного восприятия. Глаукома, катаракта и слепота — все это осложнения, которые могут возникнуть в результате тяжелого увеита.
Среди наиболее опасных последствий выделяют дистрофию и отслойку сетчатки.
Прогноз
Увеит является серьезным заболеванием. При отсутствии лечения приводит серьезным и тяжелым осложнениям. При ранней диагностике и лечении — наряду с постоянным мониторингом — у ребенка будет меньше осложнений и улучшится зрение.
Профилактика
Внимательно следовать рекомендациям врача и приходить на все запланированные встречи с ревматологом и офтальмологом, проблемы со зрением вашего ребенка должны находиться под контролем — главные мера профилактики.
Рекомендуется систематически посещать врачей (каждые 3–6 месяцев), чтобы убедиться, что нет изменений в состоянии оптической системы.
Профилактика заключается в следующем:
- правильная гигиена;
- минимизация травмирования;
- укрепление иммунной системы препаратами и закаливанием;
- минимизация воздействия токсических веществ.
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть.
Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря…
Читать полностью Была ли статья полезной?
Источник: https://proglazki.ru/bolezni/uveit-u-detej/
Симптомы
Клинически симптомы увеита у детей зависят от стадии заболевания, локализации инфекции, а также типа течения патологии. Коварство болезни кроется в длительном бессимптомном течении. Чем младше ребенок, тем сложнее диагностировать заболевание. Именно поэтому пик диагностики увеита приходится на сознательный возраст.
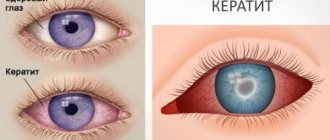
Краснота глаз – основной признак увеита у детей на разных стадиях болезни
Основные признаки, согласно типу и локализации увеита:
- Передний. На первый план выходит повышенная чувствительность глаза по типу хронического конъюнктивита, покраснение белка, слезоточивость, снижение остроты зрения.
- Задний. Возникновение световых вспышек, «мушки» перед глазами, снижение зрительной функции, искажение объектов в поле зрения, отечность. Симптомы на ранней стадии практически отсутствуют.
- Острый. Обострение болезни сопровождается внезапной давящей болью в глазах, которая усиливается ночью или при смене интенсивности освещения. Острый увеит отличается отеком век, светобоязнью, слезоточивостью. При мягком надавливании на закрытые веки возникает напряжение в области глазного яблока. Это может характеризовать как острый процесс, так и присоединение воспаления тройничного нерва.
- Хронический. При отсутствии ярких симптомов и дискомфорта, на радужке начинают откладываться эпителиальные клетки. Зрение падает, снижается четкость фокуса.
- Вялотекущий процесс. Интенсивность болей в глазу сильно варьирует. Заболевание сопровождается спонтанными обострениями и самоизлечением.
- Некроз. При некрозе сетчатки дети жалуются на резкое снижение остроты зрения, острую боль, повышением внутриглазного давления и хронические головные боли. Уже через 2-3 месяца начинается опасный процесс отслоения сетчатки. Воспаление с некрозом сначала протекает как односторонний процесс, а после переходит на второй глаз.
- Туберкулезный. Вторичная патология на фоне туберкулеза легких и его осложнений. Сопровождается скоплением на задних оболочках роговицы подкожно-жировой клетчатки и сала, образованием нового сосудистого компонента. Зрачок покрывается воспалительными узлами с новыми сосудами, по его краю отмечаются скопления клеток, которые по виду напоминают мелкие кусочки ваты. Дискомфорт нарастает, качество жизни резко ухудшается.
- Сифилитический. Увеит на фоне сифилиса характеризуется кератитом, невритом нервов глаза или челюстно-лицевого аппарата, поражением сетчатки глаза. Нередко одновременно диагностируют сифилитическую ангину, папулы на коже, оболочках полости рта.
Пациенты жалуются на дискомфорт при моргании, ощущение инородного тела в глазах, постоянное слезотечение. Четкость зрения пропадает, нарастает мутность. При офтальмологическом осмотре глазного дна венозные и артериальные структуры резко изменены.
Осложнения и профилактика
Данное заболевание можно предупредить. Для этого необходимо соблюдать следующие рекомендации:
- своевременно лечить инфекционные заболевания;
- надевать защитные очки во время работы, опасной для глаз;
- исключить травмы;
- предупреждать ожоги глаз;
- периодически посещать офтальмолога;
- следить за гормональным фоном;
- не контактировать с аллергенами;
- вести здоровый образ жизни.
Наиболее частыми причинами увеита являются инфекция, травмы и системные болезни. Их нужно предупреждать или лечить на ранних стадиях. Чаще всего увеит является осложнением другой патологии. Профилактика должна проводиться с молодого возраста. Для защиты детей от данной патологии нужно предупреждать бактериальные и вирусные инфекции.
Если увеит все же развился, целью является профилактика осложнений. Для этого нужно своевременно посещать врача и соблюдать все его назначения. Самолечение может привести к опасным осложнениям вплоть до потери глаза. Таким образом, увеит является очень распространенной офтальмологической патологией.
Диагностика
Своевременная диагностика увеита у детей затруднена из-за специфики симптоматических проявлений. Чаще всего увеит диагностируют случайно при осмотре глазного дна или осмотре врачом по поводу жалоб больного на нарушение зрения. Обязательно назначают широкий спектр диагностических мероприятий, которые дифференцируют увеит с другими офтальмологическими патологиями.
Диагностика начинается с осмотра офтальмологом, оценки состояния глазного дна и остроты зрения.
Учитывая, что основная причина прогрессирования патологии заключается в инфекционно-воспалительном процессе, обязательно проводят анализ крови, мочи. С целью исключения туберкулеза легких показана флюорография.
Увеит у детей: чем лечить задний МКБ у ребенка, симптомы и лечение
Увеит-это довольно распространенная болезнь глаз, где начинается воспалительный процесс в хориоидее.
Его структура состоит из радужки, сосудистой оболочки, цилиарного тела. Поскольку заболевание может вызывать слепоту, очень важна своевременная диагностика и лечение.
Причины возникновения
Код по международной классификации болезней МКБ-10:
- H20 Иридоциклит;
- H21 Другие болезни радужной оболочки и цилиарного тела;
- Н30 Хориоретинальное воспаление.
Для недуга характерно сильное покраснение конъюнктивы и деформация зрачка
Вызвать заболевание может множество различных факторов. Далее перечислим основные из них:
- аллергическая реакция, заболевания аутоиммунной системы;
- травмы глаз;
- нарушенный обмен веществ, а также гормональный фон;
- вирусы и инфекции, вызывающие воспаление;
- наличие грибковых микроорганизмов и паразитов;
- сепсис;
- сахарный диабет;
- хронические воспалительные заболевания;
- интоксикация организма;
- наличие генетической предрасположенности.
Заболевание может возникать у людей разного возраста. У лиц пожилого возраста и детей в большинстве случаев наблюдается инфекционный увеит.
Сделаем жизнь полегче – узнайте о причинах и лечении рези в глазах из статьи.
Сахарный диабет нередко провоцирует развитие болезни
Практически в половине случаев заболевание вызывают патогенные микроорганизмы:
- грибки;
- стрептококк;
- токсоплазмы;
- бледная трепонема;
- герпервирусы.
Болезнь может являться последствием прогрессирующей в организме патологии. Чаще всего болезнь диагностируется у пациентов больных:
- язвенным колитом;
- псориазом;
- спондилоартрозом;
- ревматоидным артритом;
- рассеянным склерозом;
- реактивным артритом;
- аутоиммунным тиреоидитом.
А также увеит вызывается офтальмологическими заболеваниями: конъюнктивит, блефарит и склерит.
Псориаз также способен спровоцировать увеит
Эффективный медикамент для терапии бактериальных инфекций в офтальмологии – инструкция глазных капель Фуциталмик.
Виды
Классифицировать заболевание можно по различным критериям. В зависимости от того, где располагается заболевание, увеит подразделяют на:
- Передний. Самая распространенная форма. Ее можно разделить на циклит и ирит. В первом случае воспалением затрагивается рисничное тело, во втором – радужную оболочку. В случае если поражаются оба указанных элемента, то такую патологию называют иридоциклит. В холодное время года заболевание может рецидивировать.
- Периферический. При данной форме заражаются оба глаза. Диагностировать довольно сложно, поскольку воспалением поражается область, плохо поддающаяся стандартным методам изучения. А именно центральная область, сетчатка, хориоидея, стекловидное тело.
- Задний. Данная форма развивается длительное время и проявляется довольно поздно, поскольку симптомы слабо выражены и не ухудшают общее состояние пациента. Усложняют задний увеит ишемия макулы, макулярный отек, отслойка сетчатки, ретинальный васкулит.
- Диффузный. Встречается реже остальных видов и является самым опасным, поскольку воспаление затрагивает всю сосудистую оболочку глаза.
Точно диагностировать заболевание может только врач–офтальмолог и только при использовании специальных диагностических методов (визометрия, офтальмоскопия, визуальный осмотр).
Когда показано назначение глазных капель Хилабак читайте тут.
Исходя из характера течения, увеит подразделяют на:
- Острый. Возникает впервые. Симптомы довольно ярко выражены.
- Хронический. В данную форму заболевание может перейти в случае длительного проявления симптомов и отсутствия лечения. Происходит смена промежутков времени, в течение которых обостряются и стихают симптомы.
- Рецидивирующий. В данном случае заболевание часто обостряется, и у пациента снова появляются довольно выраженные проявления.
- Вялотекущий. В данном случае симптомы слабо выражены и могут проявляться более 2 месяцев.
Отдельно выделим ревматоидный серозный увеит. Как правило, он имеет хроническое течение, клиническая картина довольно стертая. Является редкой формой.
Во время болезни образуются роговичные преципитаты, задние спайки радужной оболочки, разрушается цилиарное тело, а также темнеет хрусталик. Длится довольно долгое время и тяжело поддается лечению.
Может осложняться развитием подобных заболеваний глаз.
Существует достаточно много разновидностей увеита. Помимо перечисленных, также выделяют по характеру воспалений: гнойный, экссудативный, фибринозно–пластинчатый, смешанного типа.
В первую очередь лечение направлено на избежание возникновения осложнений, которые могут привести к потере зрения.
Антибиотик широкого спектра действия из группы аминогликозидов – инструкция глазных капель Тобропт.
Для чего проводят суточную тонометрию глаза узнайте по ссылке.
Прогноз и профилактика
В качестве профилактических мер можно выделить:
- Соблюдение правил личной гигиены (ежедневный туалет глаз, пользование личным полотенцем и т.д.)
- Избегание переохлаждения организма;
- Предупреждение травм глаз;
- Своевременное лечение различных болезней, особенно офтальмологических, а также аллергических реакций.
Если лечение было комплексным и своевременным, то процесс выздоровления занимает не более 6 недель. Прогноз менее благоприятен если происходит осложнение увеита, а именно развивается катаракта, глаукома, инфаркт, отслойка или дистрофия сетчатки, в таком случае может наступить слепота.
Хронический увеит склонен к рецидивам из-за общего снижения иммунитета.
ГКС для местного применения в офтальмологииЧаще всего причина кроется в бесконтрольном размножении стрептококка
Увеит у детей
У детей заболевание может быть вызвано пищевой аллергией, вакцинацией, а также возникнуть при переливании крови. Чаще всего инфекционно-аллергическое воспаление сосудистой оболочки глаза наблюдается у детей с нарушенным метаболизмом.
Лечение схоже с терапией у взрослых, необходимо тщательно подобрать препараты, соответствуя возрасту, а также форме заболевания.
Нарушение обмена веществ у крохи может проявиться в развитии увеита
Даже самые малейшие покраснения глаз, зуд, снижение зрения и т.д. должны вызвать подозрения. При этом необходимо незамедлительно обратиться к врачу, ведь чем раньше будет начато лечение, тем выше прогноз на благоприятный исход.
Источник: https://ProZrenie.online/zabolevaniya/vospalenie/simptomy-i-metody-lecheniya-uveitov.html
Тактика лечения
Лечение увеита у детей может быть консервативным или хирургическим. Медикаментозная терапия направлена на подавление воспалительного процесса, профилактику замещения оболочек фиброзной тканью, устранение провоцирующего фактора.
Терапия нередко назначается в сотрудничестве с педиатром, ревматологом, детским аллергологом, инфекционистом и другими докторами. С целью лечения назначают следующие лекарственные препараты:
- Мидриатики. Капли для глаз с М-холиноблокаторами способствуют расширению зрачка, предупреждают фиброзные осложнения. Эффективны при обострении болезни.
- Нестероидные противовоспалительные средства, глюкокортикостероиды. Применяются в качестве симптоматической терапии для купирования боли, воспаления, отека. Кроме того, НПВС усиливают терапевтический эффект от лечения фоновых заболеваний.
- Иммуносупрессоры. Используются при неэффективности гормональной терапии. Назначение цитостатиков целесообразно при аутоиммунной природе патологии, изменениях соединительной ткани.
- Фибринолитические средства. Требуются для профилактики фибринозно-пластических процессов и прочих осложнений. Врачи назначают ферментные препараты в виде растворов для субконъюнктивальных инъекций. Популярные средства данной группы – Коллализин, Лидаза, Вобэнзим.
- Препараты для детоксикации организма: солевые или глюкозосодержащие растворы, антигистаминные препараты, сорбенты.
- Антибиотикотерапия. Этиотропная терапия антибиотиками выполняется при бактериальной природе увеита. Сначала назначаются антибиотики широкого спектра действия, а после анализа на чувствительность возбудителя – направленного действия.
Если этиотропная и симптоматическая терапия неэффективна, качество жизни ребенка не улучшается, а заболевание прогрессирует – встает вопрос о необходимости хирургического лечения. При осложненном течении увеита для детей выполняется:
- лазерная коагуляция;
- лазерная синехиотомия;
- иридотомия;
- витрэктомия;
- эвисцерация глазного яблока.
Некоторые методы могут дополнять друг друга.
Лечение
Лечение различных форм заболевания проходит с использованием фармацевтических препаратов, а также методами хирургической, лазерной, экстракорпоральной терапии.
Препараты
В качестве противовоспалительных препаратов применяют кортикостероиды. Если увеит передний, достаточно местной гормональной кортикостероидной терапии. Лечение подкрепляется мидриатиками: атропином, фенилэфрином. При заднем увеите потребуются инъекции кортикостероидов в кожу нижнего века. Если воспалительный процесс протекает с осложнениями, препарат применяют систематично.
Когда противовоспалительная терапия не дала эффекта, применяют цитостатическое лечение препаратом Циклоспорин. Иногда данный препарат применяют в комбинации с Преднизолоном.
В зависимости от возбудителя заболевания применяются следующие лекарственные средства:
- Препаратами тетрациклиновой, сульфаниламидной группы и аминогликозидного ряда проводят лечение бруццелезного увеита. Лечение осуществляется достаточно быстро, в течение 4 недель.
- Чтобы вылечить лептоспирозный увеит потребуется несколько лет применения гамма-глобулинов, доксициклина, амоксициллина, сульфонов, римпамицина.
- В лечении сифилитического увеита используют бензилпенициллиновые соединения с бензатином, новокаиновой и натриевой солью. Если ребенок не переносит бензилпенициллин препарат можно заменить доксициклином, тетрациклином, эритромицином.
- Если заболевание образовалось на фоне деятельности паразитов — токсокарозный, лечение будет состоять из тиабензола и мебентазола.
- Увеит, спровоцированный токсоплазмозом, лечится препаратами пириметамин и сульфадимезин, либо можно использовать комбинированное средство – Фансидар. Одновременно с пириметамином назначают фолиевую кислоту. Аналогом пириметамин является аминохинол.
- Для лечения туберкулезного увеита потребуется около 2–3 месяцев принимать изониазид и рифампицин. Затем рифампицин заменяют на этионамид, терапия продолжается еще 3 месяца
- Если увеит вызван вирусом герпеса, лечить заболевание нужно противовирусными средствами: ацикловир, валацикловир.
Операция
Хирургическая и лазерная терапия применяется в случае возникновения вторичной глаукомы, осложненной катаракты, отслоения сетчатки. Подобные осложнения встречаются при увеитах травматического типа.
Профилактика
Внимательно следовать рекомендациям врача и приходить на все запланированные встречи с ревматологом и офтальмологом, проблемы со зрением вашего ребенка должны находиться под контролем — главные мера профилактики.
Рекомендуется систематически посещать врачей (каждые 3–6 месяцев), чтобы убедиться, что нет изменений в состоянии оптической системы.
Профилактика заключается в следующем:
- правильная гигиена;
- минимизация травмирования;
- укрепление иммунной системы препаратами и закаливанием;
- минимизация воздействия токсических веществ.
Причина детского увеита
Увеит может быть вызван инфекцией, травмой или аутоиммунным или воспалительным заболеванием. Однако во многих случаях точная причина не может быть определена. Этот тип известен как идиопатический, неинфекционный увеит.
Увеит вызван воспалительными реакциями внутри зрительного органа. Воспаление является естественной реакцией организма на микробы, токсины или повреждения тканей. Заболевание развивается на фоне:
- болезни Лайма или туберкулеза;
- вирусных инфекций — герпес или вирус Эпштейна–Барр;
- в редких случаях, грибковые и паразитарные инфекции;
- ювенильный идиопатический артрит, васкулит или воспалительные заболевания кишечника;
- травма органов зрения, в некоторых случаях один глаз может воспалиться из-за тяжелой травмы противоположного глаза (симпатический увеит).
Примерно в половине случаев причина воспалительного процесса остается неизвестной.
Ревматические заболевания глаз (Часть 2)
Описание
Склерозирующий кератит
редкое, по тяжелое страдание глаза, причиной которого наряду с другими может быть ревматическая болезнь. Процесс преимущественно двусторонний, возникает чаще у пожилых и старых людей, начинается с ограниченного припухания склеры либо с аннулярного склерита, при котором воспалительная инфильтрация склеры кольцом окружает роговую оболочку.
Инфильтрат образует студенистый вал шириной до 1
см, начинающийся крутым подъемом чуть отступя от лимба и постепенно уплощающийся по направлению к сводам конъюнктивального мешка. Покрывающая вал конъюнктива бледная или слегка гиперемированная, глаз умеренно раздражен.
От вала в роговицу чаще отдельными широкими «языками» распространяется массивная инфильтрация преимущественно глубоких роговичных слоев. Сероватые вначале участки инфильтрации со временем белеют и становятся похожими на склеру. Это впечатление усиливают пронизывающие помутнение отдельные кровеносные сосуды. Иногда инфильтрация и последующее помутнение окружают всю или большую часть периферии роговицы, а центр остается прозрачным и выглядит в кольце помутнения как микрокорнеальная контактная линза, почему такая картина называется «контактной линзой» роговицы.
Больных беспокоят не интенсивные, но постоянные боли глаз, умеренная светобоязнь, слезотечение, ухудшение зрения вследствие реактивного отека эпителия центра роговицы. Аналогичное, но более тяжелое поражение склеры, осложняющееся иридоциклитом, отслойкой сетчатки, иногда вторичной глаукомой, ранее описано под названием «прогрессирующий склероперикератит».
В случаях припухания склеры на ограниченном участке (или участках) в роговой оболочке возникают один, иногда два-три глубоких прилимбальных инфильтрата также с отдельными сосудами, реже без них. Превращаясь в стойкие помутнения, их «языки» делают контур роговицы фестончатым.
Как бы ни начинался ревматический склерозирующий кератит, он, как правило, сопровождается выраженным в разной степени передним увеитом либо панувеитом, протекает циклично, с длительными ремиссиями и обострениями, нередко связанными с простудами, тонзиллитами и др.
Кроме описанных форм, заболевания склеры при ревматизме могут проявляться как диффузные гранулематозные склериты, а в самых тяжелых случаях — в виде перфорирующей склеромаляции. Последняя проявляется появлением на каком-то участке переднего отдела глазного яблока размягчения склеры, вначале серовато-студенистого, затем, по мере истончения склеры, темного цвета. Раздражение и боли глаза могут быть выражены в различной степени. Несмотря на самые энергичные меры, вплоть до склеропластики, размягчение, захватив довольно большую зону, неуклонно распространяется в глубину и через какое-то время перфорирует стенку глаза. Болезнь завершается его атрофией.
Наряду с передним отделом ревматоидные склериты могут поражать задний полюс глазного яблока. Хорошо известен, например, злокачественный склерит. Развиваясь вблизи диска зрительного нерва, он часто имитирует внутриглазную опухоль и распознается лишь гистологически после энуклеации глаза. Несмотря па диагностическую ошибку, удаление глазного яблока у таких больных оправданно, поскольку болезнь иккурабельна и чревата тяжелыми последствиями. Однако такой склерит наблюдается очень редко.
Гораздо больший практический и научный интерес могут представлять вяло и незаметно протекающие задние ревматические склериты, вызывающие, однако, ослабление склеры и ее растяжение с прогрессированием миопии. На такую возможность еще в 1953 г. указывали Н. М. Павлов и Л. А. Молчанова, установившие более частое развитие и прогрессирование миопии у страдающих ревматизмом детей. На значение общих заболеваний для ослабления склеры у мионов обращает внимание Э. С. Аветисов.
Все формы склеритов у больных ревматизмом рассматривают как единое заболевание с различиями лишь в глубине поражения, локализации, протяженности по поверхности глаза, выраженности субъективных и других симптомов, считают их проявлением истинного ревматического процесса в богатой сосудами и мезенхимой эписклере, а также в ткани склеры и потому все эти болезни объединяют в единое понятие «ревматоидный склерит».
Ведущее значение в его развитии авторы придают аллергогиперергическим реакциям типа инфекционной аллергии. Успешная терапия, в основном глюкокортикоидами, у большинства больных ревматоидным склеритом подтверждает обоснованность такого взгляда. Тем не менее для клиники удобнее прежнее, более дифференцированное, выделение склеритов.
При лечении эписклеритов и склеритов вместе с глюкокортикоидами могут быть полезными рекомендованные выше при тенонитах и миозитах другие средства противоревматической и симптоматической терапии. Разумеется, специальных мер требуют осложняющие всю эту патологию увеиты и др.
Увеиты и хориоретиниты.
Ревматизм сосудистого тракта имеет важнейшее значение в офтальмо-ревматологии и занимает видное место во всей увеальной патологии глаза. По данным отечественных авторов, эта этиология выявляется в 19,3%
от всех увеитов, а по данным зарубежной статистики — в
8—50%
. Для ревматических увеитов прежде всего характерно разнообразие их клинических форм и проявлений. В болезни могут участвовать преимущественно передний отдел увеального тракта, плоская часть цилиарного тела, хориоидея либо страдают одновременно все отделы сосудистого тракта.
Соответственно развиваются передний, периферический, задний увеиты и панувеит. В любом случае процесс может протекать остро и хронически, возникать на фоне общих ревматических симптомов и без таковых, быть преимущественно экссудативным или транссудативным (серозным).
Как и описанные выше ревматические болезни глаза, увеиты чаще наблюдаются у больных ревматизмом молодого и среднего возраста, склоны к рецидивам, которые, как и первичные заболевания глаза, чаще возникают весной и осенью, нередко связаны с простудой, ангиной и пр. Среди больных ревматическими увеитами преобладают женщины.
В нозологической диагностике этих страданий большое значение имеют биомикроскопия переднего и заднего отделов глазного яблока, исследование стекловидного тела, офтальмоскопия. Этиологической диагностике, как и при любой другой ревматической болезни глаза, помогают анамнез, общее клиническое и инструментальное обследование, лабораторные данные, консультации ревматологов, кардиологов, педиатров, терапевтов, отоларингологов и др.
В неясных случаях требуется исключить другую этиологию, вполне правомерно лечение. Тем не менее, даже при использовании всех возможностей ревматический характер увеальной патологии может остаться предположительным или нераспознанным. Особые трудности в этиологической диагностике представляет моносимптомное течение ревматизма, когда его единственное проявление составляет увеит.
За счет таких больных, а также неполного использования методов диагностики ревматическая природа увеальных процессов не всегда распознается и часть их пополняет рубрику увеитов с невыясненной этиологией. Этим же можно, по-видимому, объяснить значительное расхождение статистических данных литературы.
Ревматический пластический передний увеит.
Начинается остро или с конъюнктивита. В первом случае все симптомы болезни быстро нарастают. При предшествующем увеиту конъюнктивите заболевшего в течение нескольких дней беспокоят ощущения инородного тела в глазу, резь, серозное отделяемое, но эти явления выражены умеренно.
Если больной обратится к врачу в этой фазе болезни, что случается редко, то при осмотре выявляются гиперемия и разрыхленность конъюнктивы век, конъюнктивальная инъекция и немотивированный легкий мидриаз. Все эти явления держатся 2—5
дней, затем конъюнктивальная инъекция переходит в цилиарную, мидриаз сменяется миозом и быстро развивается пластический передний увеит, протекающий дальше так же бурно, как при его развитии без конъюнктивита.
Уже на 2—3-й
день после появления первых признаков увеита полностью различаются все его симптомы (рис. 20). Больного беспокоят сильные ломящие боли глаза, слезотечение, светобоязнь. Веки могут быть несколько отечными, глаз сильно раздражен, конъюнктива также отечна вплоть до хемоза. Цилиарная болезненность может быть выражена так, что больной не разрешает коснуться глаз.
При осмотре с боковым освещением выявляются отек роговой оболочки и полосчатость ее задних слоев. Биомикроскопически обнаруживается, что полосы представляют собой не что иное, как складки десцеметовой оболочки. Пересекаясь друг с другом, эти складки образуют своеобразную решетку, которая считается в какой-то мере характерной для ревматических увеитов (симптом решетки).
Если глаз заболел впервые, то его роговая оболочка хорошо сохраняет тактильную чувствительность, что позволяет исключить вирусную природу болезни.
Изменения радужной оболочки при описанном увейте столь значительны, что различаются даже при выраженном нарушении прозрачности роговицы. Вследствие отека, гиперемии и преимущественно поверхностной экссудации изменяется цвет радужной оболочки, смазывается ее рисунок, а по зрачковому краю возникают конусовидные и более широкие пигментированные задние синехии.
Прочность их в первые дни невелика, но в случае запаздывания по каким-либо причинам назначения мидриатика синехии становятся прочными.
У больных с более прозрачной роговой оболочкой обнаруживается опалесценция влаги передней камеры глаза, серовато-белый или серовато-желтый, иногда желеобразный экссудат на передней поверхности радужной оболочки, а там, где экссудата нет, часто хорошо видны переполненные кровью сосуды радужной оболочки.
Если позволяют среды, то при помощи щелевой лампы выявляются изменения стекловидного тела: усиление феномена Тиндаля, отсутствие ретролентального пространства и передней пограничной мембраны, обильная воспалительная взвесь за хрусталиком. Эти изменения, как и отмеченная выше резко выраженная цилиарная болезненность, вместе с гипотонией свидетельствуют о воспалении не только радужной оболочки, но и цилиарного тела.
Таким образом, процесс проявляется иридоциклитом, а не иритом, хотя в литературе последний упоминают очень часто. Офтальмоскопически у таких больных иногда выявляется умеренная гиперемия диска зрительного нерва. Процесс чаще односторонний, а при поражении обоих глаз может сначала заболеть один, несколько позже другой глаз.
Без лечения острый период переднего пластического ревмоувеита может продолжаться несколько недель, затем явления воспаления постепенно проходят, но остаются мощные задние синехии, вплоть до сращения и заращения зрачка, могут развиться катаракта, вторичная глаукома и другие свойственные тяжелые увеитам осложнения. Отрицательно отражаются на состоянии глаза и его функциях возникающие спустя недели или месяцы повторные, часто неоднократные атаки (рецидивы) ревмоувеита.
Они протекают в той же или других формах увеита, могут быть затяжными. Нередко наблюдаются неустранимые последствия их. Своевременно начатое активное лечение, особенно первичного заболевания, весьма эффективно. Соответствующими средствами и методами удается быстро снять боли в глазу, уменьшить его раздражение, разорвать появившиеся и остановить образование новых задних синехий и т. д. Полное купирование болезни часто требует стационарного лечения в течение 1—17
г мес. При выписке больного для амбулаторного долечивания и наблюдения нельзя гарантировать, что через какое-то время он не поступит вновь с рецидивом.
Геморрагический ревматический увеит
по основным проявлениям сходен с предыдущей формой, отличаясь от нее лишь более массивной экссудацией в переднюю камеру глаза, причем к экссудату примешивается кровь. Симптомы увеита у таких больных, в частности боли в глазу, его раздражение, цилиарная болезненность, резко выражены, роговая оболочка отечна, имеется симптом «решетки», а в передней камере глаза обнаруживается экссудат грязно-красного цвета в одних и более серый в других участках.
По всей окружности либо на его большом протяжении экссудат заполняет угол передней камеры, а ближе к зрачку рыхлыми массами закрывает радужную оболочку и область зрачка, рассмотреть которые не удается, особенно если зрачок узкий. По мере рассасывания экссудата обнаруживаются задние синехии, чаще мощные, вплоть до круговых. Однако своевременной энергичной атропинизацией образование таких синехий можно предупредить. Несмотря на очень тяжелое течение, геморрагический ревмоувеит неплохо поддается терапии.
Серозио-пластический передний ревматический увеит
наблюдается реже, чем предыдущие формы, и отличается от них менее острым, но часто более длительным течением, образованием наряду с синехиями преципитатов на задней поверхности роговой оболочки, отсутствием отчетливых признаков экссудации радужной оболочки, переполнением ее сосудов кровью н т. д.
Лишь при тяжелом течении болезни вместе с преципитатами могут наблюдаться признаки «симптома решетки», заметная смазанность рисунка радужки, изменение ее цвета, повышенная склонность ее к спаиванию с хрусталиком.
Обычно заболевание начинается с легких ломящих болей глаза, небольшой светобоязни, появления вокруг лимба перикорнеальной инъекции. Постепенно эти явления нарастают, при исследовании с щелевой лампой обнаруживаются преципитаты, преимущественно мелкие, сероватые, в начале болезни округлой формы, с четкими границами, выступающие глыбками в переднюю камеру глаза.
С каждым днем «свежих» преципитатов становится все больше. От линии Тюрка они распространяются в обе стороны сначала треугольником с основанием книзу, затем занимают всю нижнюю половину роговицы, а часть их поднимается и выше ее горизонтального меридиана. Спустя несколько дней появившиеся первыми преципитаты начинают уплощаться, их контуры становятся фестончатыми, а поверхность негомогенной, что свидетельствует о старении преципитатов, их начавшемся рассасывании.
Однако оно протекает медленно, вместо исчезающих преципитатов появляются новые, и в целом они могут держаться месяцами. Преципитаты явно преобладают в картине болезни, поскольку явления экссудации и образования задних синехий у таких больных чаще бывают выражены умеренно, а при лечении синехии разрываются и быстро перестают образовываться вновь. У больных с данной формой ревмоувеита почти всегда бывает доступным для изучения стекловидное тело, в котором при помощи щелевой лампы выявляются существенные изменения.
В срезе по Фогту (макроскопическое исследование оптического среза) за хрусталиком может быть видна диффузная взвесь, усиливающая свечение светового пучка осветителя лампы, а иногда выявляются задние, реже передние витреальные отслойки. При помощи щелевой лампы вместо муара передней пограничной мембраны и нитчатого остова выявляется выраженная зернистая деструкция стекловидного тела.
Обильная взвесь мелких сероватых округлых частиц занимает передний и центральный витреальные отделы. Частицы взвеси перемещаются при движениях глаза, многие из них оседают на сохранившихся волокнах либо, слипаясь, образуют более грубые помутнения в виде комков и хлопьев. С линзой-приставкой. Груби взвесь, хотя и не столь интенсивная, нередко обнаруживается в преретинальных витреальных слоях.
Отслойка стекловидного тела у таких больных является следствием его длительного разрушения. Однако гораздо чаще даже очень густая взвесь со временем, особенно под влиянием рассасывающей терапии, исчезает, что свидетельствует о ее преимущественно воспалительном характере. Пока эта взвесь содержится в стекловидном теле, увеальный процесс нельзя считать законченным.
Серозно-пластический увеит представляет наиболее частую форму проявления ревмоувеита у детей. В детском возрасте, особенно в раннем и дошкольном, такой увеит протекает без раздражения глаза, хотя всегда обнаруживаются мелкие сероватые преципитаты, отек эндотелия роговицы, задние синехии, нередко полупрозрачный желатинозный экссудат в передней камере глаза. Процесс хорошо купируется комплексной терапией.
Серозный передний ревматический увеит
наблюдается редко и очень мало отличается от подобных увеитов другой этиологии. Ревматический характер болезни может быть установлен только при общем и специальном обследовании. Основными проявлениями болезни служат роговичные преципитаты и зернистая деструкция стекловидного тела, которые при исследовании с щелевой лампой выглядят аналогично выше описанной форме ревматического увеита, но отличаются от него тем, что возникают на спокойном глазу и без заметных признаков экссудации.
Болезнь характеризуется хроническим, многомесячным течением, хуже поддается терапии, может осложняться вторичной глаукомой, катарактой, иногда переходит в серозно-пластический и пластический увеит, но чаще при настойчивом лечении все-таки завершается без существенных последствий. Очень велика склонность к рецидивам.
Узелковый и ревматический увеит
в настоящее время встречается очень редко, преимущественно у больных ревматическими артритами. Воспалительные изменения глаза обычно выражены умеренно: наблюдаются неинтенсивная перикорнеальная инъекция, легкая гиперемия и смазанность рисунка радужной оболочки, в ткани которой видны нечетко капитулированные, серовато-розового цвета, размером от макового зерна до спичечной головки, узелки.
В том или ином количестве, редко обильные, они разбросаны по всей окружности зрачкового пояса радужной оболочки. Если раздражение глаза выражено сильнее и отек радужки более массивен, то узелки едва заметны с щелевой лампой. Через 1—2
нед они исчезают, оставляя после себя атрофические пятнышки. На смену рассосавшимся возникают новые узелки, появляются задние синехии, а рецидивы болезни в той или иной форме ведут
К вторичной глаукоме и другим осложнениям. Узелки представляют собой ревматические гранулемы. Неблагоприятный исход можно предупредить лечением, которое дает неплохие результаты.
Ревматический панувеит
может протекать по типу любой из представленных выше форм передних ревматических увеитов, отличаясь от них прежде всего участием в болезни хориоидеи. Наряду с воспалительными изменениями передних отделов увеального тракта серозного либо серозно-пластического характера у таких больных при прозрачных средах глаза очень рано и после просветления сред в случаях их помутнения обнаруживаются свежие или более старые хориоидальные очаги.
Чаще они в небольшом количестве (2—3
) располагаются на средней периферии либо в заднем полюсе глазного дна и по размерам не превышают
1/4—1/з
PD. Свежие очаги имеют вид рыхлых, с нечеткими границами, желтоватого цвета, слегка проминирующих в стекловидное тело образований. Старые очаги хорошо очерчены, белого цвета, частично пигментированы, вокруг них может быть зона депигментации пигментного эпителия или распыления пигмента.
Наряду с этим в начале и разгар болезни, как правило, наблюдается гиперемия диска зрительного нерва. Однако подобного же вида очаги и гиперемия диска возникают при хориоидальной патологии другой самой различной этиологии. На ревматическое поражение подозрительны не сами очаги, г. их выявление па фоне переднего увеита и в какой-то мере их небольшое количество и малые размеры.
Еще больше о ревматизме свидетельствуют нередко сопровождающие хориоретинит явления ретиноваскулита и тем более васкулита хориоидальных сосудов. Иногда участие сосудистой сети в панувеите при ревматизме проявляется диффузным хориоидитом, характеризующимся выпотом, который на значительном протяжении пропитывая хориоидею и сетчатую оболочку, проникает также в стекловидное тело и вызывает помутнение его преретинальных слоев, зернистую деструкцию, образование пленок и т. д.
При офтальмоскопии глазное дно у таких больных просматривается за «туманом». Если удается провести биомикроскопическое исследование с линзой-приставкой, то выявляется утолщение оптического среза сетчаткой оболочки за счет ее отека. Все эти изменения могут держаться месяцами, после того как исчезнут явления переднего увеита, затем стекловидное тело проясняется, хотя признаки его деструкции остаются, а па глазном дне могут выявиться депигментация макулы, кисты, не требующая хирургического вмешательства экссудативная отслойка сетчатки.
В форме панувеита глазной ревматизм может протекать у детей школьного возраста, но наблюдается такая форма реже, чем передний увеит.
Периферический ревматический увеит
является как бы переходной формой между передним и задним увеитом, поскольку болезнь развивается в плоской части цилиарного тела. Процесс может протекать без каких-либо свойственных ревматизму особенностей или в форме аннулярного экссудативного псевдомембранозного диклита. Возникает это заболевание у больных ревматизмом на одном либо на обоих глазах, начинаясь также с воспаления плоской части цилиарного тела.
В отсутствие признаков увеита больного беспокоят затуманивание зрения, «летающие мушки». При осмотре выявляются ригидность зрачка, воспалительная взвесь в стекловидном теле, а на крайней периферии глазного дна невысокая, круговая, с фестончатыми контурами цилиарная отслойка.
Серовато-бурые пузыри этой отслойки туго натянуты, при диафаноскопии просвечивают, месяцами остаются стабильными, но сразу же исчезают после выпускания субхориоидальной жидкости, а глюкокортикоиды предупреждают их повторное появление. Нераспознанный своевременно процесс ведет к постоянному развитию плоской отслойки сетчатки преимущественно в нижней половине глаза, а по всему глазному дну возникают хориоидальные очаги, могут появиться задние синехии, в связи с чем болезнь приобретает тяжелое течение.
Задние ревматические увеиты
при систематическом наблюдении за больными ревматизмом диагностируются чаще, чем поражения ревматизмом переднего отдела сосудистого тракта. Формы проявления данной патологии также разнообразны, течение нередко тяжелое, а клинические данные мало чем отличаются от таковых при аналогичной патологии другого генеза.
Если нозологический диагноз этих поражений ставится на основании офтальмологического, биоофтальмомикроскопического, периметрического, электрофизиологического и других исследований глаза, то ревматическая природа процесса, как и при всех проявлениях глазного ревматизма, устанавливается путем общего обследования больного, исключения другой этиологии, лечения.
Ревматический рассеянный хориоретинит
чаще развивается па одном глазу, протекает вяло и длительно и, не затрагивая оптическую зону, нередко остается нераспознанным либо много времени спустя обнаруживаются старые хориоидальные очаги и склерозирование сосудов хориоидеи (хориоидоз). Офтальмоскопически свежие и старые очаги у таких больных выглядят так, как при ревматическом панувеите. Преобладание мелких очагов (не более 1/2
PD) свидетельствует о поражении ревматизмом преимущественно зоны средних сосудов и хориокапиллярного слоя сосудистой оболочки.
Вторично в процессе участвует сетчатая оболочка, повреждение которой ведет к депигментации пигментного эпителия в одних и скоплениям пигмента в других ее участках. О. И. Шершевская описывает часто наблюдающиеся у таких больных в зонах депигментации склерозирование хориоидальпых сосудов, развитие здесь «шварт пролиферативного хориоидита в виде нежных полосчатых тяжи ков, пленок, местами закрывающих сосуды хориоидеи».
Она обращает внимание и на выявляемые биомикроскопически у этих больных полосы сопровождения вдоль средних и крупных хориоидальпых сосудов в тех случаях, когда такие сосуды доступны осмотру. Эти сероватого цвета, широкие, нечетко контурированные полосы, появляющиеся вследствие повышенной проницаемости сосудистой стенки, автор считает плазморрагиями и в соответствии с концепцией А. И. Нестерова и Я. И. Сигидина о ревматических поражениях капилляров оценивает их как характерный признак ревматического поражения глаза. Не случайно при хориоидите выявляется периваскулит хориоидальных сосудов.
Ревматический диффузный хориоретинит
во многом аналогичен панувеиту, при котором диффузно поражается хориоидея, но протекает без переднего увеита. Отек сосудистой и сетчатой оболочек и выпот в стекловидное тело у таких больных нарушают зрительные функции, что заставляет обращаться к врачу.
До тех пор пока сохраняется помутнение преретинальных витреальных слоев и глазное дно просматривается неясно, никаких особенностей болезни, которые свидетельствовали бы об ее ревматической этиологии, выявить не удается.
После рассасывания помутнений стекловидного тела, продолжающегося месяцами, на глазном дне обнаруживается такая же патология, как при очаговом ревматическом хориоретините, исключая однако хориоретинальные и хориоидальные очаги. Участки депигментации сетчатой оболочки после такого хориоретинита могут быть обширными, а неадекватный возрасту и рефракции склероз хориоидальных и ретинальных сосудов заметно выражен. Возможны вторичные дистрофические процессы в сетчатой оболочке и обусловленные ими ее отслойки.
Ревматический хориоретинит Йенсена
начинается с появления у края диска зрительного нерва с любой стороны белого, приподнятого над глазным дном, рыхлого, похожего на клочок ваты очага размером 7г—11/г
РО. Диск нерва слегка отечен, вокруг него кольцом в
17г—2
РБ. расположена отечная сетчатая оболочка, в поле зрения веерообразная или секторная скотома Йенсена. Такое состояние держится
7—10
дней, затем очаг начинает оседать и несколько уменьшается. Его границы становятся более четкими.
Вокруг и в самом очаге появляется пигмент, исчезает отек диска и сетчатой оболочки. Около диска зрительного нерва остается хориоидальный очаг размером 74—1
РО. Иногда соответственно ему сохраняется скотома Йенсена либо парацентральная скотома без прорыва на периферию.
Поскольку аналогично описанному протекает подобный хориоретинит туберкулезной и другой природы, заподозрить его ревматическое происхождение помогают сопутствующие изменения, прежде всего радикальных и хориоидальных сосудов, которые нередко отвечают на болезнь нарушением проницаемости своих стенок, васкулитом и пр.
Ревматический центральный хориоретинит также не имеет заметных отличий от подобных процессов другой этиологии. Вначале возникает отек сетчатой оболочки центра заднего полюса глаза, включая макуляриуго зону.
Пораженная область приобретает сероватую окраску и диском размером до 3—4 РБ выступает над окружающей сетчаткой, имитируя в какой-то степени ее отслойку. Зрение снижается до сотых, в поле зрения обнаруживается центральная относительная (депрессия), а иногда даже абсолютная (дефект) скотома.
Оптический срез сетчатой оболочки сильно утолщен, ее прозрачность нарушена. В течение 2—3
нед отек нарастает, через помутневшую сетчатку начинают белыми точками просвечивать «субретинальные преципитаты», могут просматриваться мелкие хориоидальные очажки. Процесс продолжается
11/2—2
мес., затем отечный диск начинает оседать и уменьшаться в своих размерах, сетчатка принимает почти обычный вид, зрение восстанавливается. На месте отека видно легкое распыление пигмента, иногда мелкие очажки хориоидоза.
Исход благоприятный, но очень велика опасность рецидивов. Ревматическая этиология процесса устанавливается преимущественно на основании общих признаков ревматизма и путем исключения другой этиологии.
Реакция сосудов глаза на ревматизм не ограничивается хориоретиноваскулитами. Гораздо чаще, чем таковые, у больных ревматизмом наблюдаются циркуляторные нарушения кровообращения с соответствующими изменениями сосудов, в частности конъюнктивы и глазного дна. Так, при исследовании с щелевой лампой у больных ревматизмом часто обнаруживаются сужение приводящего и расширение отводящего колена сосудистых петель у лимба с замедлением в них кровотока. Выявляются также штопорообразная извитость отдельных сосудов, их расширение в виде ампул, точечные геморрагии.
На глазном дне обусловленные ревматизмом сосудистые нарушения могут носить характер функциональных ангиопатий сетчатой и сосудистой оболочек. Как и ангиопатии любой другой этиологии, они проявляются сужением, реже расширением ретинальных артерий, возникновением вдоль них полос транссудата. Такие же изменения происходят в сосудистой оболочке и при исследовании с линзой-приставкой могут наблюдаться в доступных осмотру участках сосудистой.
Еще чаще биоофтальмомикроскопически выявляются микроциркуляторные нарушения на глазном дне, носящие характер микроангиопатий. Так называют расширение, извитость, неравномерность калибра перимакулярных капилляров сетчатки, появление около них желтовато-белых точечных очажков, распыление пигмента. В. П. Завгородияя наблюдала эти изменения у 52%
обследованных больных ревматизмом. Она считает их настолько специфичными для ревматизма, что предлагает использовать даже с целью его диагностики.
Заболевания зрительного нерва ревматического генеза встречаются редко. В литературе приводится описание лишь отдельных случаев обусловленных ревматизмом ретробульбарных невритов, папиллитов, атрофий зрительного нерва. Гораздо чаще у больных ревматизмом отмечается побледнение дисков зрительных нервов с сохранением полной остроты зрения, но сужением его поля на 10—30
°. О. И. Шершевская (1965) объясняет такое побледнение некоторым нарушением питания диска вследствие сужения снабжающих его кровью сосудов. Обратимость побледнения свидетельствует об его преимущественно функциональном характере.
Вследствие внутричерепной гипертензии при ревматических поражениях головного мозга могут развиваться застойные диски. Церебральный ревматизм может быть также причиной поражения хиазмы, зрительных путей и центров, относящихся к компетенции неврологов и нейро-офтальмологов.
Статья из книги: Терапевтическая офтальмология | Краснов М.Л.; Шульпина Н.Б..