Механизм развития и статистика заболевания
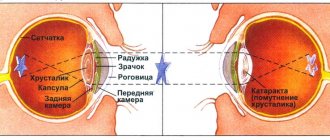
Строение хрусталика
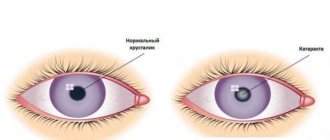
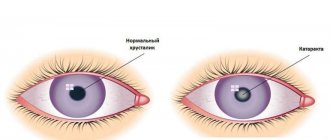
Катаракта — это заболевание, основным признаком которого является помутнение хрусталика. Он представляет собой своеобразное прозрачное тело сферической формы в виде двояковыпуклой линзы, имеющей разные радиусы передней и задней кривизны. Хрусталик расположен за зрачком между радужкой и стекловидным телом глаза и покрыт прозрачной эластичной оболочкой (капсулой), защищающей содержимое от внешнего повреждения.
Внутри капсула заполнена структурным белковым веществом (кристалином), плотным в центре (ядро) и более рыхлым на периферии (кора). Основное вещество — это слой растущих клеток эпителия, которые образуют направленные к центру волокна. Хрусталик преломляет световые лучи и концентрирует их на сетчатке глаза.
Последующие физико-биохимические процессы вызывают раздражение нервных окончаний, от которых импульсы поступают по зрительным нервам в кору головного мозга, где и формируется четкий образ находящихся перед нами предметов.
Физиологическая норма состояния хрусталика — это его прозрачность и эластичность. В зависимости от изменения расстояния до предмета, он может мгновенно менять свою форму. В результате этого уменьшаются или увеличиваются радиусы его кривизны и сила преломления светового луча (аккомодация). Так происходит фокусирование изображения на желтом пятне сетчатки. За счет этих беспрерывных процессов человек видит одинаково хорошо на близком и отдаленном расстояниях.
Химический состав хрусталика, омываемого внутриглазной жидкостью — это белки, минеральные элементы и вода. Он не снабжен кровеносными сосудами, нервными клетками и волокнами. Внутриглазная жидкость вырабатывается в глазу постоянно. Посредством нее в хрусталике осуществляются обменные процессы, то есть доставляются необходимые элементы и уносятся продукты метаболизма.
Происходящие нарушения
Различные причины катаракты, о которых упоминается ниже, приводят к нарушению обмена веществ, накоплению свободных радикалов и продуктов распада, разрушению белковых структур с понижением прозрачности капсулы и вещества хрусталика.
Ухудшение зрения после 37 – 40 лет происходит в результате снижения эластичности хрусталика и его способности к аккомодации, что приводит к необходимости подбора корректирующих очков или линз.
Возрастное же помутнение его возникает (предположительно) в результате все тех же общих процессов старения всего организма — метаболизм (распад) все больше преобладает над регенерацией (восстановлением).
Повреждения волокон и сопровождающие их биохимические процессы происходят в соединительной, хрящевой и костной тканях. Возникают остеохондроз и артрозы, в коже — распад коллагеновых волокон и снижение содержания гиалуроновой кислоты ведут к снижению ее эластичности, появлению дряблости, формированию морщин и складок.
Появление симптомов катаракты глаза свидетельствует об уменьшении прозрачности хрусталиковых структур и ухудшении или полной утрате их способности адекватно пропускать световые лучи.
Статистика
По данным Всемирной организации здравоохранения, в мире катарактой страдают около 17 миллионов человек, а у 20 миллионов она стала причиной полной утраты зрения, что составляет 50% всех случаев слепоты. Если раньше эта болезнь считалась болезнью людей пожилого и преклонного возрастов, то в последние годы этот диагноз все чаще ставят и в 40-летнем возрасте.
Развитие заболевания после 65 лет отмечено у 75% людей, независимо от пола. В 2012 году в мире произведено около 15 миллионов операций по удалению катаракты, в России — 375 тысяч операций, что значительно меньше реальной необходимости (в связи с прежней тактикой в плане сроков лечения катаракты). В 33% заболевание в детстве связано с врожденной патологией.
Австралийские ученые провели одно исследование больных с диагнозом катаракта, некоторым из которых с 1992 по 2007 год были произведены операции по ее удалению. Изучая долголетие и уровень смертности 350 участников исследования старше 49 лет с диагнозом катаракта учитывался: возраст пациента, индекс массы тела, вредные привычки, хронические заболевания — сахарный диабет, гипертония, заболевания сердечно-сосудистой системы и пр.
Результаты исследования, проведенного австралийскими учеными показали, что среди 2 групп пациентов (одной производилась операция по удалению катаракты и коррекции зрения, другой группе с катарактой-нет) у больных, прошедших через операцию — смертность и заболеваемость была на 40% ниже, чем у той группы, которая не прошла эту процедуру. Результаты этого исследования показывают, что коррекция зрения положительно влияет на долголетие и качество жизни и общее состояние пожилого человека.
Замена хрусталика глаза. Что следует ожидать до и в день операции
Перед операцией по замене хрусталика необходимо пройти полное обследование и консультацию офтальмолога. Во время консультации будет собран анамнез, а так же выполнена диагностика сопутствующих заболеваний глаз. Так же вам будет разъяснено, как и в каких дозировках необходимо принимать лекарственные препараты, назначенные другими специалистами, например по поводу сахарного диабета. Важным шагом до операции является расчет оптической силы искусственного хрусталика, который будет установлен по завершении удаления катаракты.
Важно помнить и строго соблюдать назначения врача, например касающиеся приема пищи, которое должно состояться не позднее, чем за 2 часа до приезда в клинику. Так как хирургическое лечение катаракты выполняется в амбулатории необходимо наличие сопровождающего лица из числа родственников или друзей. Время нахождения в клинике микрохирургии глаза Святослава Федорова до и после операции по замене хрусталика составляет в среднем три часа
Во время удаления катаракты в операционном блоке присутствует несколько человек медицинской бригады, включающие: хирурга, анестезиолога, а так же операционных медицинских сестер. Фактическое время, которое занимает операция по удалению катаракты, составляет 20 минут. Во время операции вы будете чувствовать прикосновения, болевых ощущений не будет. После завершения операции удаления катаракты вы проведете около получаса в послеоперационной палате.
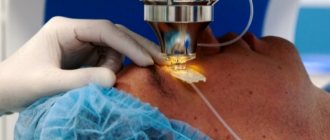
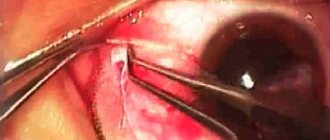
Хирургия катаракты. Ход операции факоэмульсификации катаракты:
- Два мельчайших разреза фиброзной оболочки глаза роговицы (в виде тоннеля равные по длине и ширине), размер 2.0 и 1.0 миллиметр.
- Круглое рассечение передней стенки капсульной сумки
- Небольшим хирургическим УЗ зондом фрагментация и размягчение хрусталика
- Удаление фрагментов и мягких масс при помощи вакуума из капсульной сумки
- Полировка стенок капсульного мешка на низких пороговых значениях вакуума и аспирации
- Установка искусственной линзы внутрь капсульной сумки (ротация и центровка ее оптической части в зависимости от типа хрусталика)
- Герметизация разрезов путем создания отека в толще роговицы
Причины и виды катаракты
Причины катаракты могут быть различными, в зависимости от чего их подразделяют на первичные (врожденные или приобретенные) и вторичные.
Катаракты в числе всех дефектов зрения врожденного характера составляют 60%. Являясь причиной врожденного снижения или полного отсутствия зрения, они могут развиваться во внутриутробном периоде или проявлять себя через определенное время после рождения и связаны с:
- генетическим наследованием по доминантному типу;
- воздействием на плод вирусных инфекций во время беременности — корь, цитомегаловирус, токсоплазмоз, сифилис, вирус герпеса простого, ветряной оспы, грипп в первые недели беременности, вирус коревой краснухи (15% всех врожденных катаракт);
- влиянием токсических факторов (прием беременной женщиной гормональных и др. препаратов);
- сахарным диабетом и некоторыми другими эндокринными заболеваниями и нарушением обмена веществ;
- аутоиммунными заболеваниями соединительной ткани у беременной женщины;
- определенными синдромами, ассоциированными с катарактой — Дауна, Вернера (заболевание соединительной ткани, которое характеризуется преждевременным старением с развитием катаракты в 20 – 30-летнем возрасте), Ротмунда-Томпсона (также проявляет себя через 20 – 40 лет).
Исследование канадских ученых пришло к заключению, что пациенты, принимающие статины при повышенном холестерине, а также больные сахарным диабетом 2 типа имеют высокий процент риска развития катаракты. У пожилых людей, принимающих статины и страдающих сахарным диабетом в среднем в 5,6 раз быстрее происходят процессы, приводящие к катаракте.
Первичные приобретенные катаракты возникают в результате:
- естественных возрастных изменений после 40 лет — возрастная, или старческая катаракта (наиболее распространенная);
- механической или химической травмы глаза;
- воздействия ионизирующего, радиоактивного или ультрафиолетового излучения;
- отравления химическими или биологическими веществами (таллий, нафталин, динитрофенол, тринитротолуол, ртуть, спорынья и др.).
Ускорению процессов старения в тканях всего организма, в том числе и хрусталика, способствуют:
- гиподинамия;
- негативная экологическая и производственная среда;
- длительное пребывание перед экранами телевизора и компьютера;
- частое и длительное воздействие солнечных лучей;
- нерациональное питание — употребление продуктов с преимущественным содержанием углеводов и животных жиров и с низким содержанием витаминов; особенно неблагоприятны длительные «модные голодные» диеты для похудения и злоупотребление алкогольными напитками.
Интересное исследование, проведенное учеными из Бостона было основано на наблюдении с 1976 года за 71 000 женщинами, которые сначала исследования не страдали ни диабетом, ни катарактой, ни раком. С 1984 по 2000 г. из этой группы у 4 197 женщин была диагностирована катаракта и были проведены операции, среди них 60% женщин страдали нуклеарной катарактой. В исследовании изучалось возможное влияние питания, диет, содержание различных видов жиров в рационе питания на развитие катаракты. Был обнаружен следующий факт:
- Женщины, у которых диагностировалась катаракта почти не употребляли в пищу жирную рыбу, богатую омега-3 жирной кислотой, а злоупотребляли майонезом, сыром, говядиной, бараниной, свининой, салатами со сметанообразным соусом.
- У женщин, которые 2 раза в неделю и более употребляют лосось, тунец (рыбу с темным мясом) снижается на 15% риск развития катаракты, поскольку рыба с темным мясом (холодолюбивая рыба) очень богата DHA и EPA (омега-3 жирные кислоты).
Вторичная приобретенная катаракта может формироваться на протяжении жизни и обычно является следствием:
- неполного рассасывания (при травме) масс хрусталика или неполного извлечения его элементов во время операции;
- нейродермита, склеродермии, системной красной волчанки обменных нарушений, эндокринных (сахарный диабет, гипер- и гипопаратиреоз) и аутоиммунных заболеваний, протекающих с явлениями распространенного васкулита (воспаление внутренней оболочки мелких сосудов);
- высокой степени близорукости, отслойки сетчатки, воспалительных заболеваний сосудистой оболочки глаз.
Симптомы
Катаракта у пожилых людей способна развиваться незаметно на первых порах и медленно. Она не сопровождается тяжелыми состояниями у больного. Узнать катаракту можно по следующим симптомам:
- Утолщение хрусталика. Это ведет к обострению зрения и появлению близорукости. Такое состояние может развиться у человека, у которого ранее была дальнозоркость.
- Ухудшается дневное зрение и улучшается ночное.
- При катаракте вокруг ярко освещенных объектов пациент видит ореолы.
- Нечеткое видение очертаний предметов, раздвоение в глазах, ощущение недостаточности света, пожелтение зрачков, ощущение пленки на глазах.
Симптоматика зависит от стадии развития заболевания:
- Начальная: ухудшение зрения вдаль, возникновение «двигающихся мушек»;
- Незрелая: ощущение зрения через пленку или стекло, ощущение двоения, очки не помогают в коррекции зрения;
- Зрелая: потеря зрения, но человек различает, где появляется свет.
Чаще пациенты заподозривают у себя катаракту при непонятном ухудшении зрения. Зрение ухудшилось, глаза при этом не болят, а очки не помогают. Также возникают проблемы в рассматривании предметов: помутнение и искажение их форм, ощущение пелены на глазах и т. д. В такой ситуации вполне возможно развитие катаракты – нужно обратиться к специалисту.
Типы поражения хрусталика
Специфичность симптомов и лечения катаракты зависит от локализации и морфологических особенностей помутнений, характеризующихся большим разнообразием. Наибольшее снижение остроты зрения происходит при расположении помутнений напротив зрачка, который приобретает сероватую, серовато-белую или молочную окраску.
Расположенные на периферии, они значительно меньше влияют на зрение. В начальных стадиях болезни помутнения выявляются только с помощью специальных методов исследования, а точечные неразвивающиеся дефекты могут присутствовать на протяжении всей жизни и не приводить к патологии.
В зависимости от степени и локализации помутнений различают следующие типы врожденной катаракты:
- Передняя полярная, расположенная в районе переднего полюса под капсулой. Она похожа на белое или серое пятно с резко очерченными границами, может быть сращена с капсулой. Если катаракта имеет вид конического возвышения, направленного в переднюю камеру глаза, она называется пирамидальной. В этом случае она находится в центре и снижает остроту зрения.
- Задняя полярная — локализуется у заднего полюса под капсулой и также может быть сращена с последней. Она выглядит как округлое серовато-белое помутнение. Часто представляет собой рудимент артерии стекловидного тела на капсуле.
- Двухсторонняя полярная — обычно это врожденная катаракта, которая сочетается с другими аномальными признаками развития глаз.
- Центральная, или ядерная — шарообразное помутнение диаметром до 2 мм, имеющее резкие границы и расположенное в центре.
- Веретенообразное помутнение, соединяющее оба полюса хрусталика. Встречается достаточно редко и носит семейный характер.
- Зонулярная, или слоистая (встречается в 40% всех врожденных катаракт), представляющая собой чередование мутных и прозрачных слоев, расположенных вокруг ядра. Может развиваться как внутриутробно, так и после рождения. Для нее характерны мутные волоконные пучки в экваториальной зоне ядра или вне его (при развитии после рождения). Степень помутнения влияет на остроту зрения.
- Полная и пленчатая катаракта, часто сочетающаяся с такими видами недоразвития глаз, как косоглазие, уменьшенный объем глаза, нистагм. Для нее характерно полное помутнение хрусталиков масс, которые на протяжении определенного времени разжижаются и постепенно рассасываются, после чего остается только плотная капсула (пленка) с белыми (известковые наложения) или желтоватыми точками (кристаллы холестерина). Этот процесс может происходить и в период еще внутриутробного развития, в результате чего ребенок уже рождается с этим типом катаракты.
- Атипичные формы — коралловидная, кольцевидная, копьевидная, по типу цветка.
Наиболее распространенные формы первичной приобретенной и вторичной катаракт:
- Ядерная, которую еще называют «бурой». Растет медленно из центра ядра, постепенно захватывая все его слои. В процессе развития человек ощущает постепенное увеличение близорукости.
- Кортикальная, которая формируется в хрусталиковом веществе. Основной признак — очень расплывчатое восприятие окружающих предметов. Возрастная катаракта наиболее часто протекает в этой форме (в 90%).
- Заднекапсулярная — чаще встречается до 60-и лет и приводит к быстрому снижению зрения.
- Смешанные формы.
Клинические стадии и симптомы заболевания
Различают четыре стадии формирования патологических процессов, которые развиваются в хрусталике:
- Начальная
- Набухающая, или незрелая
- Зрелая
- Перезрелая
Начальная катаракта
В этой стадии происходит расслоение волокон, то есть образование между ними щелей, а под капсулой — формирование вакуолей, заполненных водой. Такие изменения выявляются только при биомикроскопическом исследовании глаз. Как правило, при развитии кортикальной формы заболевания больными редко предъявляются жалобы:
- Некоторые отмечают незначительное ухудшение зрения
- Ощущение штрихов, летающих перед глазами точек или мушек
Ядерная форма приводит к быстрому ухудшению центрального зрения, особенно при взгляде на далекое расстояние, иногда появляются временные симптомы близорукости. Начальная стадия у некоторых людей может длиться 10 – 20 лет, у других — 2 – 3 года.
Стадия набухания
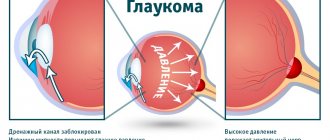
Она характеризуется нарастанием набухания. Отдельные помутнения сливаются и распространяются на большую часть коркового вещества хрусталика. Поверхностные его слои еще сохраняют прозрачность. Хрусталик увеличивается и занимает всё больший объем передней камеры, в результате чего повышается внутриглазное давление. Это может привести к развитию глаукомы и необходимости удаления хрусталика. Помутнения постепенно закрывают зрачок, из-за чего его цвет меняется на серовато-белый. Зрение ухудшается еще больше. Стадия набухания может так же, как и предыдущая, длиться несколько лет.
Стадия зрелой катаракты
Она характеризуется тем, что хрусталик обезвоживается (теряет воду), уменьшается, все больше освобождая переднюю камеру, и приобретает форму звезды. Все его слои становятся мутными, а зрачок приобретает молочно-белый или ярко-серый оттенок:
- больной человек перестает различать предметы
- он способен видеть только световые лучи
- правильно определять направление источника света и различать цвета
Лечение катаракты без операции невозможно. Зрение после удаления хрусталика восстанавливается.
Перезрелая катаракта
Структура волокон хрусталика полностью разрушается, она становится однородной. Вещество коркового слоя разжижается, приобретает молочную окраску и постепенно рассасывается. Объем передней камеры увеличивается, а ядро уменьшается, становится плотным и под своей тяжестью опускается на дно камеры. При дальнейшем рассасывании кортикального слоя и отсутствии хирургического лечения остается только маленькое ядро, а капсула покрывается блестящими желтоватыми холестериновыми бляшками.
При других вариантах разрешения процесса возможно разрушение молекул белка, что приводит к разжижению хрусталикового вещества и повышению осмотического давления в капсуле. Она становится похожей на полость с жидкостью, на дне которого находится маленькое ядро. Последнее также размягчается, распадается и рассасывается.
Вещество хрусталика может через капсулу проникнуть в переднюю камеру. В этом случае больной перестает различать свет и цвета, воспаляются радужка и реснитчатое тело. Лечение катаракты осуществляется только хирургическим путем, но возвращение зрения в результате проведенной операции в этом случае уже невозможно.
Таким образом, наиболее частые ранние симптомы начальной катаракты — это:
- ухудшение зрения в темное время суток;
- ощущение пелены, мелькания перед глазами «мушек», точек, пятен, полос;
- затруднения, которые раньше не наблюдались, во время работы с мелкими деталями (шитье, вышивание, вязание), при чтении текстов с мелким шрифтом;
- повышение чувствительности к яркому свету, иногда проявляющееся даже болью;
- чувство двоения предметов и их искажение;
- снижение правильного восприятия насыщенности цвета;
- затруднения, связанные с подбором очков.
Профилактика
Основной способ профилактики катаракты – своевременное обращение к офтальмологу. Людям, находящимся в возрастной категории от 40 лет, необходимо 1 раз в год проходить обследование в глазном кабинете для выявления изменений в хрусталике. Помните: только специалист может определить необходимость в медикаментозном или хирургическом лечении. Не пытайтесь самостоятельно справиться с проблемой нетрадиционными способами, народными средствами. Упущенное время – главная причина необратимой слепоты.
Уже созданы и широко применяются капли, способные замедлить процесс созревания катаракты. Такие капли, называемые витаминными, содержат аминокислоты, ферменты и микроэлементы.
Их систематическое использование улучшает питание и процессы метаболизма в хрусталике, тем самым сдерживая развитие катаракты. Однако остановить процесс начавшегося помутнения с помощью капель невозможно, можно лишь притормозить заболевание. Определиться с выбором и дозировкой капель поможет только офтальмолог, который даст необходимые рекомендации с учётом характера помутнений и причин, вызвавших начало образования катаракты.
Дакриоцистит у взрослых. Как восстановить зрение в домашних условиях читайте здесь.
Дискомфорт при ношении линз: https://eyesdocs.ru/linzy/uxod/kak-izbezhat-diskomforta-pri-noshenii-kontaktnyx-linz.html
Методы лечения катаракты
Аптеками предлагаются официальные препараты для лечения катаракты, произведенные различными фармацевтическими компаниями. Большинство из них даже не прошли апробацию независимыми организациями. Народная медицина предлагает свои методы лечения лекарственными травами, в аптеках и магазинах медицинской техники можно приобрести специальные электронные приборы в виде очков для тренировки.
Основное консервативное лечение
Консервативный метод лечения катаракты заключается в постоянном применении глазных капель. Их компонентами в различных соотношениях являются элементы, недостаток которых способствует развитию заболевания. К таким веществам относятся антиоксиданты (цитохром “C”, глутатион), аминокислоты, витамины (рибофлавин, аскорбиновая кислота, “PP”), йодид калия, никотиновая и аденозинтрифосфорная кислоты и другие. Они входят в состав препаратов, используемых для лечения катаракты каплями:
- Таурин (Тауфон), представляющий собой аминокислоту с серой и стимулирующий энергетичесике процессы в хрусталике;
- Витайодурол — комплексный препарат с такими компонентами, как аденозин, хлористый кальций, хлорид магния, никотиновая кислота;
- Офтан-катахром, Витафакол, Цитохром, улучшающие процессы окисления и применяемые преимущественно при подкапсульных помутнениях и помутнениях в виде чаши;
- Пиреноксин (Каталин — капли глазные) — способствует нормализации обмена глюкозы и проницаемости капсулы хрусталика, предотвращает скопление сорбита; применяется в основном при старческой и диабетической катарактах;
- Квинакс, действующим веществом которого является азапентацен, занимает особое положение среди лекарственных препаратов для лечения при катаракте; считается, что он подавляет синтез и окислительное действие соединений, разрушающих хрусталиковые белки, способствуя этим рассасыванию помутнений; однако в связи с длительным развитием заболевания в старческом возрасте рассасывающее действие препарата подвергается большому сомнению.
- Vit B2, или рибофлавин — для внутримышечных инъекций.
В состав комплексной консервативной терапии включаются и физиотерапевтические методы, например, 40 сеансов электрофореза с раствором цистеина — аминокислота, входящая в состав некоторых белков и пептидов. Она способствует обезвреживанию отдельных токсинов и защищает от негативного действия излучений.
Большое значение в лечении катаракты имеет устранение факторов риска и терапия заболеваний, способствующих ее развитию, например, сахарного диабета, гипопаратиреоза и других.
Никакие консервативные средства не в состоянии привести к рассасыванию уже имеющихся помутнений хрусталика. Если катаракта уже возникла, она будет продолжать развиваться. Отдельные фармакологические средства способны лишь замедлить этот необратимый процесс.
Дело в том, что некоторые участки вещества хрусталика при возрастной катаракте нередко наполовину прозрачны и не подвергаются дальнейшему помутнению, в отличие от полностью прозрачных зон. Стадия набухания может длиться в течение многих лет.
Поэтому применение фармакологических препаратов в старческом возрасте в 50% помогает избежать операции. Стадия же зрелой катаракты обычно быстро переходит в перезрелую.
Хирургическое лечение
Единственным радикальным и эффективным методом устранения патологии и восстановления зрения является операция по удалению катаракты в различных модификациях:
- в детском возрасте основной критерий для операции — это острота зрения 0,2 и меньше
- при полурассосавшейсяили полной катаракте операция рекомендована в 1 – 2 года
- при пленчатой — в возрасте 2 – 3 лет
- при слоистой — 2 — 6 лет
Основные показания к операции у взрослых:
- Набухающая и перезрелая стадии катаракты.
- Хрусталиковый вывих или подвывих.
- Наличие глаукомы.
- Наличие сопутствующих заболеваний — отслойки сетчатки, невоспалительные поражения сетчатки глаза при диабете (диабетическая ретинопатия) и другие.
- Необходимость улучшения зрения в связи с определенными бытовыми и профессиональными условиями.
Варианты операций:
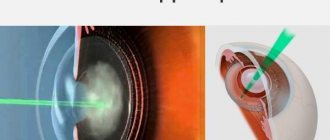
Факоэмульсификация
Операция заключается в ультразвуковом или лазерном разрушении и удалении с помощью отсоса поврежденных участков хрусталика через разрез в роговице (3 мм). После этого через тот же разрез в капсулярную сумку, в которой находился естественный хрусталик, вводится скрученный искусственный хрусталик. В капсуле он разворачивается. Разрез настолько мал, что не пропускает даже воду, поэтому швы не накладываются. Эта операция малотравматична и длится всего около 15 минут.
Экстракапсулярная экстракция (извлечение) катаракты с последующим введением искусственного хрусталика.
Она применяется в случае сложности или опасности применения предыдущего варианта. Через разрез в 10 – 12 мм вскрывается и удаляются передняя капсула и ядро хрусталика, после чего устанавливается искусственная интраокулярная линза. Длительность операции — 30 – 40 минут, а удаление швов производят через 3 – 4 месяца.
Интракапсулярная экстракция
с последующей установкой искусственной линзы, которая проводится редко из-за высокого риска послеоперационного кровотечения (1%) или развития после операции отека и отслойки сетчатой оболочки глаза (1%). Операция заключается в удалении хрусталика вместе со всей капсулой с помощью криоэкстрактора.
Интраокулярные линзы: что это такое
После успешно проведенной операции по удалению помутневшего хрусталика в глаз больного устанавливают интраокулярные линзы и хорошо их закрепляют. На вид это пластмассовые бесцветные линзы, которым свойственна рефракционная сила. Для их изготовления используют разные материалы, особенно силиконы и акрилаты. Линзы также бывают разной жесткости: мягкими, средними или достаточно жесткими. На сегодняшний день отдают предпочтение мягким линзам, способным сворачиваться и складываться. Как правило, их диаметр составляет 6 мм. По краям крепят гибкие дужки, позволяющие закрепить линзу в капсульной сумке.
Интраокулярные линзы (ИОЛ)
Возможные ранние осложнения после операции
- увеит (воспаление сосудистой оболочки глаза) и иридоциклит (воспаление радужки и реснитчатого тела);
- кровоизлияния и кровотечения в переднюю глазную камеру;
- повышение внутриглазного давления;
- отслойка сетчатой оболочки;
- полное или частичное смещение или изменение положения искусственного хрусталика;
- инфицирование с развитием эндофтальмита (крайне редко).
К поздним осложнениям после операции катаракты относятся:
- отек центральной области сетчатки (желтое пятно), в которой находятся колбочки, определяющие цветовое и центральное зрение — может возникать в период от 1 до 3 месяцев после операции (синдром Ирвина-Гасса);
- формирование вторичной катаракты.
Причины появления
В норме хрусталик абсолютно прозрачен. Он состоит из воды, белков и минеральных веществ. Питание хрусталика осуществляется за счёт внутриглазной влаги, которая, вырабатываясь в глазу, постоянно его омывает. Но с возрастом в данной жидкости начинают скапливаться продукты обмена, которые оказывают токсическое воздействие на хрусталик. Это влечёт за собой нарушения его питания, в результате чего хрусталик теряет былую прозрачность. Характер помутнений бывает разный, поэтому типовое разнообразие катаракт довольно обширно.
Кроме возраста, на формирование помутнений хрусталика влияют и некоторыми глазные заболевания, а также патологии других органов. Такие типы катаракты называются осложнёнными. Они развиваются при глаукомах, миопиях, заболеваниях сосудистой оболочки глаза, отслойках сетчатки и пигментных дистрофиях.
Период реабилитации
Соблюдение после операции правил поведения и рекомендаций хирурга в большинстве случаев позволяют избежать осложнений. Вывод об окончательных результатах операции врачи делают через 1 месяц. Реабилитация после операции заключается в следующих ограничениях:
- В течение 3 недель необходимо избегать наклонов, приседаний, а физических нагрузок и подъема тяжестей более 1,5 кг — в течение 1,5 месяцев. Эти сроки можно в 4 раза сократить после факоэмульсификации. В дальнейшем на протяжении всей жизни противопоказан подъем тяжестей более 10 кг.
- При ярком свете необходимо пользоваться светозащитными очками.
- Регулярно на протяжении 1 месяца применять капли, обладающие противовоспалительным эффектом.
- После операции противопоказаны тепловые водные процедуры для головы, посещение сауны и бани, употребление алкогольных и крепких напитков (крепко заваренные чай, кофе).
- Надо опасаться заражения острой респираторно-вирусной инфекцией.
Соблюдение общих правил здорового образа жизни не предотвращает развитие катаракты, но способствует более медленному ее развитию, а своевременное оперативное лечение позволяет восстановить полноценное зрение и трудоспособность.
Автор:
Селезнева Валентина Анатольевна врач-терапевт