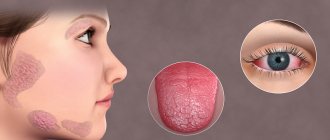
Офтальмопатия Грейвса (также известная как эндокринная) — аутоиммунное воспалительное заболевание орбиты и периорбитальных тканей, развивающееся по причине патологии щитовидной железы.
Выражается экзофтальмом, при котором аутоантитела нацеливаются на фибробласты глазных мышц, способные дифференцировать в жировые клетки (адипоиты). Количество жировых клеток увеличивается, мышцы расширяются и воспаляются. Вены начинают сжиматься, что приводит к отечности тканей с последующим воспалением.
Около 3–5% пациентов имеют тяжелое течение заболевания с сильной болью и угрожающей зрению язвой роговой оболочки или сдавлением зрительного нерва.
Причины эндокринной офтальмопатии
Развивается при первых аутоиммунных процессах в эндокринной железе. Недуг в 95% формируется из-за гипертиреоза, болезни Плюммера или Грейвса, развивающихся по причине тиреотоксикоза. Офтальмопатия Грейвса проявляется во время него или через 10 лет после. Поэтому пациентам с эндокринными болезнями рекомендуется проходить ежегодное обследование.
ЭОП может сопутствовать гипотериозу, тиреоидиту Хашимото, эутиреоидного статусу. Существует предположение, что спонтанная мутация Т-клеток начинает взаимодействовать с рецепторами мембран клеток глазных мышц, провоцируя соответствующие изменения.
Т-клетки приводят к избыточному накоплению жидкости, развитию воспалительного процесса и инфильтрации. После утихания патологического процесса здоровые ткани зрительного аппарата замещаются плотным соединительнотканным образованием. Патологическое выпячивание сохраняется.
Недуг может диагностироваться при злокачественных опухолях щитовидной железы, относительной или абсолютной недостаточности гормона инсулина.
Что это за болезнь?
Первый, кто занялся изучением и подробно описал болезнь, был Р. Грейвс в 1835 году, поэтому данному заболеванию дано еще одно называние — офтальмопатия Грейвса.
Ее распространенность составляет 2-3% от численности всего населения, ею чаще страдают женщины, чем мужчины. Возрастная динамика заболевших прослеживается периодами — средним возрастом от 40 до 45 лет и старшим поколением от 60 до 65 лет.
Возможно развитие патологии и в раннем возрасте среди девочек, не достигших 10 лет. Ранее данную болезнь считали основным симптомом токсического щитовидного зоба, сегодня она рассматривается как отдельное самостоятельное заболевание.
Детальное изучение эндокринной офтальмопатии проводилось в 40-х годах XX века. В медицине и сегодня отсутствует цельная концепция относительно природы ее возникновения и развития.
Эндокринная офтальмопатия проявляется внешне специфическим изменением ретробульбарных тканей глазницы.
Типичными признаками заболевания являются:
отек и воспаление окологлазной области, диплопия, экзофтальм различной выраженности, ограничение и невозможность подвижности глазного яблока, внутриглазная гипертензия, изменения роговицы.
Постановка диагноза требует проведения специальной эндокринной и офтальмологической диагностики, а также исследования здоровья иммунной системы. Лечение может быть медикаментозным и оперативным с полным или частичным удалением щитовидной железы.
Классификация эндокринной офтальмопатии
Выделяют три степени патологического состояния. Первая (тиреотоксическая) — легкая, при которой экзофтальм менее 0,16 см. Протекает патология с незначительной отечностью подвижных кожных покровов, ощущением песка в глазах, повышенным слезоотделением. Двигательные функции сохраняются.
Вторая степень (отечная)— средняя, при которой экзофтальм достигает 0,18 см. ЭОП вызывает повышенную чувствительность, отечность, небольшие изменения склер. Двигательные функции слегка нарушены, но глазодвигательные мышцы продолжают функционировать.
Третья степень (миопатия) — тяжелая. Экзофтальм выраженный, достигает 0,22 см. На 2 стадии развитии пациент не способен полноценно закрыть веки, на роговой оболочке образовываются язвы из-за синдрома сухого глаза и прочих состояний.
Больной не может нормально двигать глазами, подвижность яблок значительно нарушено, зрение снижается. Наблюдаются признаки стойкой диплопии (двойное зрение, головокружения, головные боли, потеря ориентации), возможно развитие неврита.
Существует вторая классификация заболевания. Согласно NOSPECS патология бывает 6 классов:
- на 0 стадии признаки отсутствует;
- 1 класс — наблюдается смещение верхнего века в направлении верхнего или нижнего края орбиты;
- 2 класс — болезнь поражает мягкие ткани;
- 3 класс — обнаруживается наличие экзофтальма до и более 27 мм;
- 4 класс — заболевание прогрессирует, поражая мышцы, участвующие в поворотах органов зрения;
- 5 класс — поражается роговая оболочка, возможно появление язв, перфорации и некрозов;
- 6 класс — заболевание затрагивает зрительный нерв (возникает гомонимная гемианопсия, квадрантная или односторонняя).
Симптомы
Признаки офтальмопатии зависят от патологии, которая вызвала ее развитие, и формы заболевания. Практически во всех случаях присутствуют такие симптомы, как:
- Отеки, темные круги под глазами. Наиболее выражены утром.
- Выпячивание глазного яблока.
- Сухость слизистой оболочки.
- Ощущение инородного тела в глазу.
- Нарушения сна.
- Учащение сердцебиения.
- Повышенная тревожность, переменчивое настроение.
- Головная боль.
- Краснота конъюнктивы.
- Подергивание век при их закрытии.
- Ухудшение зрения.
- Повреждение тканей зрительного нерва.
- Смещение век относительно краев орбиты.
На поздних стадиях симптомы эндокринной офтальмопатии включают потерю зрения, раздвоение картинки, помутнение роговицы.
При эндокринной форме изменения развиваются быстро и неожиданно для пациента. Иммунная система воспринимает клетчатку глаза в качестве производителя гормонов щитовидной железы. Из-за этого начинается выработка антител, которая приводит к появлению симптомов.
Симптомы эндокринной офтальмопатии
При раннем развитии заболевания самым распространенными признаками являются преходящее ощущение песка в глаза, обильное слезоотделение, повышенная чувствительность к яркому освещению. Пациент не способен полностью закрыть глаза.
Из-за проптоза и ретракции века роговица более склонна к сухости. Наблюдается дисфункция слезной железы с уменьшением количества и состава образующихся слез.
Начинает появляться патологическое выпячивание зрительных органов. Вначале он носит ассиметричный или односторонний характер.
К неспецифичным признакам относят раздражение, замутненное зрение. Болезненность не типична для данного заболевания, но пациенты часто жалуются на давление в орбите. Из-за воспалительного процесса наблюдается периорбитальный отек.
При умеренно активном виде признаки становятся постоянными. Воспаление и отек экстраокулярных мышц приводит к нарушению зрительного восприятия. Нижняя прямая мышца поражается чаще всего, пациенты испытывают вертикальную диплопию.
На этой стадии увеличивается внутриглазное давление. Двойное зрение изначально прерывистое, но постепенно становится хроническим.
При более тяжелом течении заболевания происходят массовые воздействия и рубцовые изменения. Проявляется прогрессирующим экзофтальмом, рестриктивной миопатией, которая ограничивает движения глаз и провоцирует развитие оптической нейропатии.
При увеличении экстраокулярной мышцы на верхушке орбиты зрительный нерв находится под угрозой компрессии. Орбитальный жир или растяжение нерва из-за увеличения орбитального объема может также привести к повреждению зрительного нерва.
Пациенту грозит серьезное снижение оптической силы, дефект поля зрения, афферентный зрачковый дефект и потеря цветового восприятия. Это чрезвычайная ситуация и требует немедленного хирургического вмешательства для предотвращения постоянной слепоты.
Варианты лечения
Лечение эндокринной офтальмопатии комплексное. К терапии подключаются профильные специалисты: эндокринологи, офтальмологи и другие. Все проводимые мероприятия направлены на восстановление работы эндокринной системы и повышение остроты зрения. Применяют как консервативное, так и оперативное лечение.
Консервативные средства
Учитывая, что в основе патогенеза эндокринной офтальмопатии лежит аутоиммунный фактор, на первый план в лечении выходит этиотропная терапия:
- Иммуносупрессивное лечение глюкокортикостероидами. Препараты оказывают противоотечное, иммуносупрессивное и антивоспалительное действие. Гормоны принимают внутрь либо используют в виде инъекций. При резком снижении зрения и угрозе слепоты проводится рентгенотерапия, интенсивная терапия метилпреднизолоном. Использование гормонов имеет широкий спектр противопоказаний, поэтому подобные средства назначаются строго по показаниям.
- Экстракорпоральная коррекция, направленная на улучшение биохимии крови – плазмаферез, иммуносорбция, гемосорбция, криоаферез. Гемокоррекция дополняет иммуносупрессивную терапию.
- Изменение функции щитовидной железы. Ее корригируют тиреоидными гормонами, тиреостатиками. Выбор медикаментозной заместительной терапии подбирают, исходя из фоновой эндокринной патологии.
Если восстановить функцию щитовидной железы невозможно, заболевание прогрессирует и сопровождается тяжелыми симптомами, показано хирургическое вмешательство. После удаления патологически измененной ткани железы или органа в целом (тиреоидэктомия), гормонозаместительная терапия носит пожизненный характер.
Офтальмологическое лечение
Проводится с целью восстановления метаболизма в глазных структурах, нервно-мышечной передачи импульсов. Основные методы лечения:
- закладывание за веко местных препаратов антибактериального, противовоспалительного, регенерирующего действия;
- регулярное увлажнение склер физраствором и лекарственными составами по типу Визина;
- инъекции препаратов Актовегин, Прозерин;
- курс витаминотерапии, преимущественно, группы А, Е, В.
Хороший терапевтический эффект оказывают:
- электрофорез с экстрактом алоэ, лидазой, обезболивающими препаратами;
- магнитотерапия;
- УВЧ-прогревание.
Иногда есть необходимость проведения хирургического вмешательства на органах зрения. Операция выполняется тремя методами:
- Декомпрессия орбиты. Выполняется при нейропатии с экзофтальмом, язве роговицы.
- Коррекция глазодвигательных мышц. Показана при тяжелой прогрессирующей диплопии, косоглазии, которое не поддается коррекции призматическими очками.
- Операции на веках. Целый комплекс хирургический методик, направленных на пластику тканей и восстановление функциональности органа.
Операция требует подготовки, премедикации и длительной медикаментозной поддержки после вмешательства. Реабилитация длительная. В ранний и поздний восстановительный период важно соблюдать врачебные рекомендации.
Народные методики
Народные методы лечения в качестве монотерапии эндокринной офтальмопатии неэффективны. Облегчить боль и обеспечить гигиену глаз помогут отвары лечебных трав и растений, таких как:
- ромашка;
- зверобой;
- липа.
Перед закапыванием их в глаза важно тщательно очистить отвар от частиц травы и других примесей.
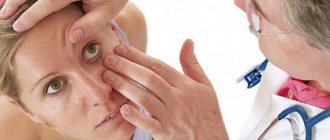
Диагностика эндокринной офтальмопатии
Проводится внешний осмотр больного, страдающего от заболевания. Он позволяет установить предварительный диагноз и определить, какие тесты необходимы.
Внешний осмотр проводится с помощью инструментальных способов исследования, чтобы точно диагностировать эндокринную офтальмопатию. Ряд диагностических тестов, которые используют офтальмологи:
- периметрия;
- визометрия;
- МРТ и КТ;
- измерение конвергенции;
- УЗИ;
- биомикроскопия.
КТ и МРТ проводят при подозрении на поражение зрительного нерва. Ультразвуковое исследование помогает обнаружить раннюю стадию заболевания.
Обязательно проводят лабораторные тесты. Они помогают выявить причины патологического состояния, оценивают функционирование щитовидной железы и интенсивность аутоиммунного процесса. Также лабораторные тесты помогут обнаружить скрытые осложнения.
Чтобы отличить эндокринную офтальмопатию от миастении, оптической нейропатии и близорукости первой степени сдают анализы крови, проходят МРТ, КТ и УЗИ.
Если в глазах после внешнего осмотра обнаружились измененные клетки, это опухоль. Необходимо провести дифференциальную диагностику с применением биопсии. Она позволяет обнаружить, какой тип образования у больного — злокачественный или доброкачественный.
Клинические рекомендации больным
Повреждение глаз при этом заболевании является вторичным состоянием. Причиной офтальмопатии является сбой в работе щитовидной железы и иммунной системы организма. Лечение этих нарушений возможно только при помощи гормональной терапии, операции и облучения.
Чем раньше обнаружено заболевание, тем больше шансов остановить его прогрессирование и восстановить зрение. Поэтому рекомендуется при появлении зрительного дискомфорта на фоне увеличения щитовидной железы, учащенного пульса, потливости, боли в сердце немедленно обратиться к окулисту и эндокринологу, полностью пройти курс лечения.
Важно учитывать, что любое самолечение, применение медикаментов и биодобавок без предварительного обследования и рекомендации врача могут привести осложнениям. Если для ряда факторов есть разные мнения по поводу влияния на развитие болезни, то курение признается достоверной причиной тяжелых форм патологии.
У курильщиков оперативное лечение не всегда результативно. Отказ от никотина считается обязательным условием для пациентов.
Смотрите на видео об эндокринной офтальмопатии:
Лечение эндокринной офтальмопатии
Терапия патологии направлена на снижение внутриглазного давления, увлажнение, предотвращение язвенных образований и улучшение зрительного восприятия.
Для достижения лучшего результата лечение должно быть комплексным. В период терапии рекомендуется носить очки, исключить табакокурение. Важно улучшить работу щитовидной железы (рекомендации дает эндокринолог) или увлажнить роговицу (рекомендации дает офтальмолог).
Консервативные методы лечения
Задачей данного способа терапии является снижение риска развития кератопатии, остановка процесса разрушения в тканях глазницы, улучшение зрительного восприятия и нормализация ВГД.
Для терапии офтальмопатии Грейвса прописывают комплекс медикаментов. Патология аутоиммунного характера лечится с помощью гормонов щитовидной железы, блокаторов цитокинов, аналогов соматостатина (Октреотид) и моноклональными антителами.
При умеренной степени недуга назначают глюкокортикостероиды — Бетаметазон, Преднизалон, Метилпреднизолон.
При гипотериозе проводят заместительную терапию с помощью L-тироксином под контролем ТТГ. Также показано лечение тиреостатиками.
При кератопатии назначают антисептики и медикаменты, действие которых направлено на улучшение кровотока в тканях и стимуляцию метаболических процессов.
Терапия медикаментами эффективна на стадии отека. На поздних стадиях заболевания лекарственные средства не помогут, проводят операцию. Но симптоматическое лечение с помощью медикаментов рекомендуется не зависимости от степени активности и тяжести болезни.
Хирургическое вмешательство
Операция по удалению щитовидной железы является способом выбора с целью профилактики реактивации прогрессирования эндокринного экзофтальма.
Существует несколько способов хирургического вмешательства:
- Декомпрессия проводится для снижения внутриглазного давления. Операция показана при язвах, повреждении зрительного нерва. Декомпрессия подразумевает удаление ретробульбарной клетчатки или несколько стенок орбиты.
- Тарзофария выполняется при завороте, опущении или слипании век.
- Хирургическое вмешательство на двигательных мышцах глаза проводится при косоглазии, диплопии или параличе. Операция подразумевает удаление, удлинение или создание складок мышц.
Народные способы лечения
Народные методы терапии неэффективны при ЭОП. Данный способ лечения помогает восстановить функционирование щитовидной железы.
Полезные рецепты при гипертериозе:
- 9 коленец золотого уса залить 0,6 л водки. Лекарство оставить на 14 дней в темном месте. Удалить траву и пить 2 раза в день за полчаса до приема пищи по 1 десертной ложке. Лекарство укрепляет нервную систему.
- В равном соотношении берут полынь, сосновые почки, ромашку, тимьян, клевер, фиалку и анютины глазки. Травяной сбор заливают 2 л кипятка и настаивают 8 часов. Употреблять по 1 ст. л. 3 р/д в течение 28 дней.
- Лимон перетирают с цедрой, смешивают с сахаром и употребляют по 1 с.л. 3 р/д.
При тиреотоксикозе для нормализации работы щитовидной железы подойдет отвар на основе валерианы. По 2 ст. л. корневищ и корней смешивают с 800 мл воды. Лекарство поставить на медленный огонь, варить 15 минут.
Процедить, остудить и употреблять по ½ стакана 3 р/д. Продолжительность терапии определяется врачом.
Лечение с помощью домашних средств не может быть использовано в качестве монотерапии. Домашние способы применяют в комплексе с медикаментами.
Лечение
Врачебная тактика зависит от степени нарушений со стороны щитовидной железы, формы и активности болезни. Основные цели терапии:
- увлажнение слизистой оболочки глаза;
- профилактика кератопатии (патологических изменений роговицы);
- нормализация внутриглазного давления;
- ликвидация или, по крайней мере, стабилизация деструктивных внутриглазных процессов;
- сохранение зрения.
Независимо от формы патологии больному даются общие рекомендации:
- обязательное прекращение активного и пассивного курения, так как табачный дым является доказанным триггером (провоцирующим фактором) развития эндокринной офтальмопатии;
- использование симптоматических наружных средств: капель и гелей для увлажнения слизистой оболочки глаз;
- ношение затемнённых очков;
- нормализация функции тиреоидной железы.
Тесная связь с табакокурением — это особенность офтальмопатии Грейвса. У больных, имеющих вредную привычку, проявления патологии более выражены по сравнению с пациентами, ведущими в общем здоровый образ жизни. Риск развития осложнений у курящих выше почти в пять раз.
Курение повышает риск развития осложнений офтальмопатии в несколько раз
Консервативное лечение
Коррекция функций щитовидной железы проводится эндокринологом: при гипертиреозе назначают тиреостатики, при гипотериозе — тироксин. Если медикаментозная терапия не имеет должного эффекта, то больному предлагают операцию по удалению участка или всей железы.
Обязательным компонентом лечения является применение стероидов. Чаще всего больному назначается по индивидуальной схеме Метилпреднизолон, Метимпред, Дипроспан, Кеналог. Глюкокортикоиды оказывают противоотёчное, противовоспалительное и подавляющее иммунитет действие.
При угрозе потери зрения больному назначают пульс-терапию преднизолоном или метилпреднизолоном. Такое лечение заключается во внутривенном введении в течение 3 дней сверхвысоких доз препарата. Начиная с 4 суток пациента переводят на приём таблетированной формы лекарства с постепенным снижением дозы. Одновременно проводится сопроводительное симптоматическое лечение. Пульс-терапия имеет противопоказания: острые инфекционные заболевания, тяжёлые нарушения функции почек и печени, глаукома, повышенное артериальное давление, диабет, язвенная болезнь желудка и двенадцатиперстной кишки.
Пульс-терапия преднизолоном признана эффективным методом лечения эндокринной офтальмопатии
Помимо внутримышечного и перорального (внутреннего) применения гормональных препаратов, широко применяется методика ретробульбарного введения. Однако, зарубежные клиники отказываются от такого метода в связи с его большой травматичностью и высоким риском развития осложнений в виде образования рубцов в местах инъекций.
Альтернативой стероидам является иммунодепрессант Циклоспорин, который назначается как отдельно, так и в комбинации со стероидами. Помимо гормонов, в тяжёлых случаях применяют рентгеновское облучение орбит (часто в комбинации). Больному также могут назначить гемосорбцию, плазмаферез, криофарез, которые значительно снижают воспалительные изменения.
В составе симптоматической терапии больному подбирают препараты для нормализации обменных процессов и нервно-мышечной передачи — Актовегин, Тауфон, Аевит, Флебодиа 600, Прозерин.
Для увлажнения слизистой оболочки глаз применяют искусственную слезу, увлажняющие капли, мази и гели: Карбомер, Офтагель, Видисик, Корнерегель. С целью профилактики кератита (воспаления роговицы) назначаются капли с глюкозой, витаминами В2, С. При конъюнктивите необходимы антибактериальные капли (Левомицетин, Офлоксацин), Альбуцид, фурациллин.
Для увлажнения роговица больному обязательно выписываются специальные средства, такие как искусственная слеза
Из физиотерапевтических методов применяют магнитотерапию на область орбит, электрофорез с алоэ, лидазой, трипсином, гидрокортизоном, гиалуронидазой.
Оперативное вмешательство
В тяжёлых случаях больному может быть назначено хирургическое лечение. Операцию проводят в стадии стихания острого воспаления или в стадии рубцевания. При офтальмопатии Грейвса могут применяться различные варианты хирургического вмешательства: декомпрессия орбиты, операции на веках или на глазодвигательных мышцах. Иногда последовательно проводят несколько оперативных вмешательств:
- Декомпрессия необходима при выраженном экзофтальме, нейропатии зрительного нерва, кератите. Вмешательство преследует цель увеличения объёма глазницы, при этом иссекается одна или несколько её стенок, а также удаляется ретробульбарная (расположенная за глазницей) клетчатка.
- Операцию на глазных мышцах делают при развитии паралитического косоглазия и непроходящей диплопии.
- Операции на веках могут проводиться различными методами и зависят от характера нарушения, среди которых могут быть: ретракция (уменьшение века за счёт сокращения), заворот века, поражение слёзной железы, лагофтальм (несмыкание век). Для удлинения верхнего века проводится операция на леваторе (мышце-поднимателе).
- Блефаропластика часто является заключительным этапом хирургического лечения.
Возможными осложнениями операции могут быть снижение или потеря зрения, кровотечение, диплопия, нарушение симметрии век и глазных яблок, потеря чувствительности в области вмешательства, синусит.
Видео: офтальмолог о хирургическом лечении заболевания
Применение народных методов
Эндокринная офтальмопатия не поддаётся лечению народными средствами. Терапия всегда проводится в рамках традиционной медицины. Траволечение может принести некоторую пользу в плане нормализации эутиреоидного статуса. Именно с этой целью можно использовать некоторые рецепты народной медицины.
При гипотиреозе можно применять следующие средства.
Сбор из плодов рябины, корня девясила, травы зверобоя и почек берёзы:
- Сырьё взять в равных частях — по 1 большой ложке.
- Залить кипятком, прокипятить 5 минут, желательно на водяной бане.
- Настоять не менее 6 часов. Принимать за полчаса до еды трижды в день по 50 мл или 3 столовые ложки.
Сбор из будры, рябинового цвета, листьев земляники, чабреца и мокрицы:
- Смешать травы в одинаковых пропорциях.
- Одну большую ложку сбора залить стаканом крутого кипятка, настоять в течение получаса.
- Принимать лекарство по 100 г утром до завтрака.
Сбор с крапивой, корнем элеутерококка и одуванчика, дурнишником и семенами морковника:
- Сырьё необходимо взять в одинаковых частях.
- Две столовые ложки сбора залить водой в объёме 500 мл, прокипятить 7 –10 минут.
- Настоять 15–20 минут и процедить.
- Принимать отвар по 80 мл 4 раза ежедневно перед едой.
При гипертиреозе эффективны другие травы.
Отвар белой лапчатки:
- Корень в количестве 20 г залить стаканом воды, прокипятить на водяной бане 8–10 минут.
- Настоять полчаса, процедить.
- Принимать по 1 чайной ложке трижды в день за 15–20 минут до еды.
Настойка боярышника:
- Ягоды боярышника размять, полстакана сырья залить 70% спиртом (100 мл).
- Смесь настаивать в тёмном месте 20 дней, периодически взбалтывать.
- Готовую настойку процедить и принимать в дозировке, указанной лечащим врачом.
Настойка пустырника (можно приобрести готовую в аптеке):
- Смешать 20 г измельчённого сырья с водкой (100 мл).
- Настоять в прохладном тёмном месте 2 недели, отфильтровать.
- Принимать по 30 капель 3–4 раза ежедневно.
При тиреотоксикозе полезно пить отвар шиповника и лимонно-медовый напиток: кожуру одного свежего лимона залить литром кипятка, прокипятить и добавить ложку мёда, затем остудить и пить вместо чая.
Фотогалерея: нетрадиционные методы лечения
Корень элеутерококка отдельно и в сборах применяется при пониженной функции щитовидной железы
Настойка плодов боярышника рекомендуется при гипертиреозе
Корень лапчатки используют в комплексной терапии заболеваний щитовидной железы, сопровождающейся повышенной выработкой гормонов
Трава мокрицы входит в состав сборов для лечения сниженной функции щитовидной железы
Траву пустырника назначают как симптоматическое средство при тиреотоксикозе
Плоды рябины рекомендуются при недостаточной функции щитовидной железы
Другие методики
Для уменьшения отёка больному может быть проведена лимфатическая терапия, которая заключается в последовательном подкожном введении в периорбитальную область Гепарина, Химотрипсина и Лазикса с добавлением Новокаина. Сочетанное действие препаратов усиливает лимфодренаж и уменьшает отёчность.
В настоящее время проводятся клинические исследования новых методов лечения офтальмопатии Грейвса, которые заключаются в применении селена, Ритуксимаба (цитостатика), ингибиторов цитокинов (иммуномодуляторов) — Даклизумаба, Энбрела, Ремикейда.
Есть методы терапии, которые, не являясь основными, могут значительно улучшить состояние больного офтальмопатией. Например, Пентоксифиллин и Никотинамид, Октреотид, Ланреотид, Циамексон, иммуноглобулины. Эти препараты помогают стабилизировать состояние больного и снизить выраженность симптоматики (отёки, экзофтальм, инфильтрацию тканей).
Прогноз
Остановить развитие патологического процесса удается при своевременной диагностике и правильной тактике лечения. В 60% случаев врачам удается полностью остановить развитие ЭОП, в 40% наблюдается улучшение состояние.
Прогноз благоприятный. После терапии пациента ставят на учет к эндокринологу и офтальмологу. Необходимо проходить осмотр каждые полгода, чтобы своевременно предотвратить рецидив.
Медицина находится на таком уровне, при котором используемые способы терапии помогают добиться стойкой ремиссии и обойтись без тяжелых последствий.
Причины возникновения
В настоящее время не существует единого мнения относительно патогенеза развития ЭОП. Однако все суждения сходятся в том, что ткани орбиты вызывают патологический иммунный ответ организма, в результате чего проникновение в эти ткани антител приводит к воспалению, отеку, а в дальнейшем, спустя 1-2 года, к рубцеванию. По одной из теорий предполагается, что клетки тканей щитовидной железы и ретроорбитального пространства обладают общими фрагментами антигенов (эпитопами), которые, вследствие различных причин, начинают распознаваться иммунной системой человека, как чужеродные. Как аргумент, выдвигается тот факт, что диффузный токсический зоб и ЭОП в 90% случаев сопутствуют друг другу, выраженность глазных симптомов при достижении эутиреоза снижается, а уровень антител к рецептору тиреотропного гормона при данном сочетании заболеваний высокий. По другой теории, ЭОП представляется как самостоятельное заболевание с преимущественным поражением тканей орбиты. Аргументом в пользу данной теории является то, что при ЭОП приблизительно в 10% случаев не выявляется дисфункция щитовидной железы.
Причина ЭОП, вопреки распространенному мнению, кроется не в щитовидной железе и регуляция ее функции не может обратить развитие этого заболевания вспять. Скорее, аутоиммунный процесс затрагивает данную эндокринную железу вкупе с глазными мышцами и клетчаткой орбиты. Тем не менее, восстановление нормального уровня гормонов щитовидной железы может облегчить течение ЭОП, хотя в некоторых случаях это не помогает остановить ее прогрессирование.
У большого количества пациентов с ЭОП отмечается гипертиреоидное состояние, однако в 20% случаев встречается эутиреоз, а иногда даже выявляются заболевания, сопровождающиеся понижением уровня тиреоидных гормонов — тиреоидит Хашимото, рак щитовидной железы. При наличии гипертиреоза глазные симптомы обычно развиваются в течение 18 месяцев.
Заболеваемость составляет в среднем около 16 и 2,9 случаев на 100000 женщин и мужчин соответственно. Таким образом, женщины гораздо больше предрасположены к этому заболеванию, но при этом более тяжелые случаи отмечаются все же у мужчин. Средний возраст больных составляет 30-50 лет, тяжесть проявлений напрямую коррелирует с возрастом (чаще после 50 лет).
Профилактика
Основной мерой профилактики является регулярное посещение офтальмолога и эндокринолога. Это позволяет предотвратить заболевания щитовидной железы и своевременно выявить глазные патологии, способные привести к эндокринной офтальмопатии.
Чтобы свести к минимуму риск развития болезни рекомендуется отказаться от вредных привычек, использовать увлажняющие капли, защищать органы зрения от воздействия прямого ультрафиолета (носить шляпы с широкими полями, использовать солнцезащитные очки).
Диагностика
Заподозрить патологию на начальном этапе могут врачи общей терапевтической практики, офтальмологи, эндокринологи. При осмотре пациентов с подозрением на болезнь Грейвса или подтвержденным диагнозом направляют на регулярные профилактические осмотры к офтальмологу и эндокринологу.
Терапевт назначает лабораторное исследование гормонов щитовидной железы: тиреотропного, связанных тироксина (Т4) и трийодтиронина (Т3). Эндокринолог может назначить иммунологическое исследование на антитела к рецепторам тиреотропного гормона, иммуноглобулины, антитела к глазному протеину. Из инструментальных методов диагностики эндокринной офтальмопатии используются УЗИ, сцинтиграфия, рентгенография, КТ, МРТ.
Алгоритм диагностики:
- биомикроскопия (изучение структур глаза);
- визометрия (определение остроты зрения);
- экзофтальмометрия (выявление степени выпячивания глаза);
- определение ширины глазной щели, век, объема движений глазного яблока;
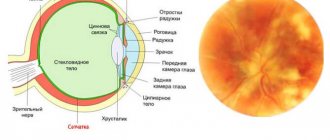
- офтальмоскопия (осмотр глазного дна);
- исследование полей зрения (периметрия) и цветочувствительности;
- компьютерная томография орбит и периорбитальных тканей.
После постановки диагноза уточняется степень выраженности и активность по шкалам NOSPECS и CAS, определяется наиболее подходящая тактика ведения.