Причины
Первопричинами, провоцирующими прогрессирование заболевания, выступают:
- развитие вследствие хирургического вмешательства при терапии от катаракты или глаукомы;
- перенесенные инфекционные заболевания;
- воспалительные реакции в области роговицы;
- болезни соединительной ткани;
- снижение регенерации эндотелия;
- отложения солей кальция на поверхности роговицы;
- генетическая предрасположенность;
- нарушения в функциональности липидного метаболизма;
- вследствие негативных факторов окружающей среды;
- контакт с ультрафиолетовым излучением или мелкими частицами;
- травмы глазного аппарата.
Вследствие деструктивных изменений развивается помутнение роговицы, из-за чего снижается четкость картинки. Патологическое состояние сопровождается болью и выраженным воспалительным процессом, что значительно повышает своевременность диагностики.
Описание патологии
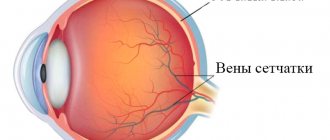
Кератопатии – это группа полиэтиологических (полифакториальных, многофакторных) заболеваний роговицы гетерогенного характера. Кератопатии могут быть врожденными или приобретенными и характеризуются деформацией, истончением и нарушением целостности роговой оболочки глаза. Роговица – это светопреломляющая оптическая среда глаза, являющаяся одним из элементов наружной фиброзной оболочки (вместе с конъюнктивой, склерой и трабекулярным сплетением) и представляющая собой выпуклую часть глазного яблока. В норме роговица состоит из прозрачной соединительной ткани и кератоцитов – клеток-фибробластов, которые составляют около 85% объема всей роговичной стромы.
При кератопатии происходит повреждение наружного (эпителиального) слоя роговицы. Он истончается, на его поверхности образуются микроразрывы и микрокисты. При прогрессирующей кератопатии возможно ослабление фиксации эпителиальных клеток к передней пограничной мембране, а также различные формы роговичной дистрофии, которая может затрагивать все слои роговой оболочки глаза: переднюю и заднюю мембрану, эпителий и эндотелий, и основное вещество роговицы – строму.
Гендерная предрасположенность кератопатий глаза прослеживается равномерно: почти 60% больных с дистрофией роговицы и ее осложнениями (в частности, кератопатией) составляют представители мужской популяции. Специалисты связывают это не только с более тяжелыми условиями мужского труда, но и генетическим фактором, когда основными путями наследования генов, пораженных мутацией, являются аутосомно-доминантный и X-сцепленный путь (болезнь передается только мальчикам, даже если кондуктором мутации является женщина).
Возраст при этом не имеет определяющего значения. Кератопатии одинаково часто выявляются и у младенцев, и у лиц среднего и пожилого возраста. Поэтому доминантным фактором, обусловливающим патогенез кератопатии, является группа риска (совокупность факторов риска развития дистрофии и деструкции роговицы).
Виды кератопатии и причины их возникновения
Обратите внимание! Этиология еще одной формы кератопатии – поверхностной кератопатии Тайгесона, до сих пор не выяснена. Но специалисты не исключает возможность доминирования наследственного фактора, то есть, скорее всего, генная мутация наследуется следующими поколениями (вероятность в процентном соотношении пока не выявлена).
Классификация
В зависимости от причин развития заболевания выделяют формы патологии:
- Первичная. Кератопатия проявляется еще в детском возрасте. Развивается на фоне генетической предрасположенности. Заболевание одновременно поражает 2 глаза, что провоцирует стремительное понижение остроты картинки.
- Вторичная. Прогрессирует болезнь после проведения хирургического вмешательства или механического повреждения.
- Врожденная. Развивается вследствие генетического нарушения, которое приводит к гибели и отсутствию регенерации у клеток в области роговицы. Дополнительное название дистрофия Фукса.
- Приобретенная. Прогрессирует вследствие воздействия внутренних или внешних факторов. Такого типа кератопатия обладает стремительным характером развития. При своевременной терапии возможно полное излечение заболевания.
Приобретенная форма патологии подразделяется на типы кератопатии:
- Буллезная. На поверхности роговицы образовываются пузырьки с жидкостью. Принадлежит к наиболее распространенным формам болезни.
- Липоидная. Ухудшается зрение вследствие отложения липидных соединений на поверхности зрительного аппарата.
- Капельная. Подвержены развитию такого типа кератопатии жители северных районов.
- Лентовидная. Прогрессирует вследствие отложения кальция на поверхности органа зрения.
Провоцируют лентовидную кератопатию следующие патологии:
- субатрофия глазного яблока;
- красная волчанка;
- гиперпаратиреоз;
- глаукома;
- повреждения глаз;
- увеит хронического протекания;
- кератит;
- артрит ревматоидного типа.
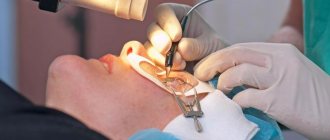
Хирургическое лечение патологии
Единственным радикальным методом лечения дегенераций роговицы глаза является операция. В зависимости от вида дистрофии может проводиться кератопластика и кератопротезирование.
Кератопластика
Кератопластика – это пересадка роговицы. Она может быть послойной и сквозной. Послойная кератопластика применяется, когда атрофия роговицы глаза затрагивает только поверхностные слои. Операция проводится под местной анестезией. Хирург удаляет помутневшие поверхностные слои роговой оболочки, а на место образовавшегося дефекта устанавливает донорский трансплантат. В качестве донорского материала используют роговицу с трупных глаз. Трансплантат закрепляют узловыми швами.
Сквозная кератопластика может выполняться как под местной, так и под общей анестезией. Удаляются полностью все слои участка роговицы глаза. На их место пересаживается донорская ткань. Опасность представляет выпадение в рану хрусталика и других структур глазного яблока.
Успех операции зависит от приживления трансплантата. Так как в роговице отсутствуют сосуды, донор и реципиент могут не совпадать по группе крови и резус-фактору. При послойной кератопластике приживление обычно проходит хорошо, реакции отторжения трансплантата встречаются редко.
Прогноз сквозной кератопластики зависит от сохранности заднего эндотелия роговицы донора.
Кератопротезирование
В случае невозможности проведения кератопластики выполняется кератопротезирование. Вместо донорской роговицы на место дефекта устанавливается пластиковый кератопротез. Операция проводится в два этапа. На первом этапе крепления протеза размещаются между слоями бельма роговицы. После их срастания с собственными тканями (обычно в течение месяца) выполняется второй этап – удаление бельма. Полного восстановления зрения в результате кератопротезирования не происходит, предпочтительнее проведение кератопластики.
Симптомы
Явным симптоматическим проявлением кератопатии выступает:
- усиленное кровообращение сосудистой сетки органа зрения;
- образование пелены перед органами зрения;
- чувство присутствия в глазу инородных частиц;
- размытая картинка;
- чувство рези;
- отечность глаз;
- интенсивная выработка слез;
- боль различной интенсивности;
- светобоязнь;
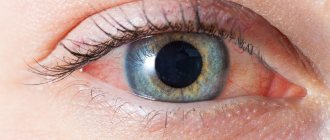
- выраженное помутнение поверхности роговицы.
Симптомы увеличивают интенсивность в утреннее время и снижаются к вечеру. Качество картинки значительно снижается вследствие разрушения поверхности роговицы. Появление язв свидетельствует о наличии осложнений, которые могут распространяться на другие зоны зрительного аппарата.
Описание и основные симптомы патологии
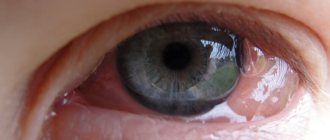
Буллезной кератопатией называют заболевание роговой оболочки, при котором развивается ее отек, а на переднем эпителии возникают буллы — своеобразные пузырьки. Помимо внешних изменений роговицы, существуют и другие клинические проявления патологии:
- сильная боль в глазах;
- ухудшение зрительной остроты;
- ощущение песка или инородного предмета в глазах;
- слезоточивость;
- фотофобия.
На ранней стадии болезни часто наблюдается дискомфорт в зрительных органах, слезотечение. На второй стадии к этим симптомам присоединяется покраснение конъюнктивы, слабое снижение зрения, чувство инородного тела. На третьей стадии перечисленные симптомы усиливаются, к ним добавляются режущие и колющие боли, зрение становится все хуже. К четвертой стадии боль может «отдавать» в область лба, висков, головы в целом, появляется сильная затуманенность зрения. На последней стадии боли становится невыносимыми, зрительное восприятие может пропасть полностью или частично, патологические изменения роговицы настолько сильные, что приводят к выраженному дефекту глазного яблока.
Диагностика
Для определения типа болезни и правильной терапии необходимо посещение офтальмолога. Врач проводит диагностические мероприятия:
- осмотр глаз;
- зеркальная микроскопия;
- изучение анамнеза;
- биомикроскопия;
- визометрия;
- тонометрия;
- ангиография;
- электронная микроскопия;
- офтальмоскопия.
Для исключения наличия опухоли или инсультного состояния пациента возможно назначение МРТ головного мозга.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичной кератопатией Фукса и кератитом. При болезни Фукса процесс двухсторонний, оперативные вмешательства в анамнезе отсутствуют, отмечается генетическая предрасположенность. При проведении УЗИ признаки поражения глазных яблок не обнаруживаются. В отличие от буллезной кератопатии при кератите отек локальный, выявляется воспалительный инфильтрат. Эпителий отсутствует только в области инфильтрата. По данным кератопахиметрии толщина роговицы не превышает 800-1000 мкн, реже определяются признаки ее истончения. Пациенты часто отмечают взаимосвязь между развитием кератита и перенесенными воспалительными заболеваниями, микроповреждениями, несоблюдением правил гигиены.
Лечение
Основная задача офтальмолога — купировать симптоматические проявления заболевания при помощи методик:
- пластика поврежденной области роговицы;
- протезирование органа;
- применение линз с высокой пропускаемой способностью;
- смена задней части хрусталика;
- при помощи введения глюкозы проводится устранение кальциевого налета;
- прием лекарств для уменьшения интенсивности боли;
- применение специальных линз;
- лазеротерапия.
Лечение буллезной кератопатии
Для лечения ЭЭД в офтальмологии применяется несколько методов. Неплохой эффект показывает назначение мягких контактных линз, воздействие гелий-неоновым лазером, выполнение задней послойной кератопластики или интерламеллярной трансплантации задней хрусталиковой капсулы. Правда, все перечисленные методы помогают только снять болевой синдром, практически никак не влияя на повышение зрительных функций. В связи с этим, наиболее результативным способом лечения становится сквозная пересадка роговицы (сквозное кератопротезирование). Тем более что в случае тяжелых кератопатий — это единственный шанс сохранить зрение.
Народные средства
Народные рецепты помогут снять симптоматику болезни:
- Цветки донника в весе 20 г высыпать в кастрюлю и залить половиной стакана кипятка. Прокипятить смесь на протяжении 15 минут. Полученный раствор остудить и процедить. Для снижения проявлений заболевания полученным раствором проводят примочки продолжительностью до 25-30 минут. Кратность повтора около 3 раз в сутки.
- Траву очанки в количестве 1 ст. ложка заливают кипятком в количестве 200 мл и кипятят на огне продолжительностью 40 минут. После устранения примесей и теплым отваром необходимо промывать органы зрения. Перед отходом ко сну закапывать глаза по 3 капли.
- Закапывая по 1 капле живицы в глаза на ночь, можно уменьшить интенсивность симптоматики.
Кератит: диагностика
Эффективность лечения кератита напрямую зависит от того, насколько правильно поставлен диагноз, поскольку нередко это заболевание принимают за аллергический конъюнктивит. Методы диагностики предусматривают следующее:
- Тщательный сбор анамнеза, с выявлением сопутствующих заболеваний и данных о наличии травм;
- Проведение наружного осмотра области глаз и глазных яблок, пальпация определённых участков (если это возможно);
- Осмотр глазного дна при помощи специальных инструментов с целью оценивания сетчатки, сосудов глазного дна, диски зрительного нерва. При кератите, сопровождающимся помутнением роговицы, выявляется ослабление рефлекса глазного дна;
- Биомикроскопия ― осмотр глазных структур при помощи щелевой лампы, оценивание их прозрачности, рельефа и глубины поражения;
- Флюоресцеиновый тест ― в качестве дополнительной диагностики при подозрении на изъязвление;
- Микробиологические лабораторные исследования ― при инфекционной природе заболевания, направленные на определение возбудителя.
Полезное видео
При своевременной диагностике кератопатии возможно полное устранение заболевания и обретение четкой картинки. Наиболее эффективной методикой для устранения заболевания выступает кератопластика.
Рейтинг автора
Автор статьи
Александрова О.М.
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибалльной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Прогноз и профилактика
Прогноз при буллезной ретинопатии определяется тяжестью течения. При I-II стадии заболевания своевременное лечение обеспечивает полное восстановление функций роговой оболочки. III стадия характеризуется относительно благоприятным прогнозом. При IV-V ст. устранить дисфункцию можно только путём кератопластики или кератопротезирования. Специфические превентивные меры отсутствуют. Неспецифическая профилактика сводится к лечению инфекционных и воспалительных патологий переднего сегмента глаза, соблюдению правил асептики и антисептики при проведении оперативного вмешательства на роговице.
Причины возникновения кератопатии
Разобраться, от чего возникают патологические отклонения в роговице, поможет таблица:
| Вид кератопатии | Причины возникновения |
| Буллёзная | § Операции, связанные с глаукомой или катарактой. § Дистрофия роговицы, поражающая внутренние сосуды. |
| Лентовидная | § Заболевания воспалительного типа. § Травмы, в результате которых роговица не смогла нормально восстановиться. § Заболевания соединительных тканей или щитовидной железы. |
| Липоидная | § Наследственность. § Нарушение обмена липидов. |
| Капельная | § Попадание в глаза песка или частичек льда. § Радиация, полученная от солнца. § Сухой климат. |
Любой из этих видов кератопатии может стать последствием сосудистого некроза или ишемии. Отклонения, связанные с ними, разрушают роговицу.
Кератит: лечение
Лечение кератита подбирают в индивидуальном порядке после проведения диагностических исследований и выявления причины заболевания, глубины воспалительных процессов и тяжести патологии.
| Причина | Лечение |
| Бактериальное заражение | Приём антибиотиков в виде глазных капель, мазей, инъекций в клетчатку вокруг глазного яблока или под конъюнктиву глаза. Назначают «Офлоксацин», «Моксифлоксацин», «Левофлоксацин», «Офтаквикс». |
| Вирусное заражение | Приём антивирусных средств: «Флореналь», «Ацикловир», «Зовиракс», прочих. |
| Грибковое заражение | Приём противогрибковых средств: «Пимафуцин», «Амфотерицин В». |
| Аллергическая реакция | Приём антигистаминов: «Опатанол», «Аллергодил». |
В случае, если заболевание сопровождается иридоциклитом, дополнительно назначают капли для расширения зрачков ― мидриатики: «Атропин», «Цикломед», «Тропикамид» и другие. Их приём позволяет исключить формирование задних спаек, что исключит целый ряд нежелательных последствий для пациента.
Для быстрого заживления роговицы глаза назначают восстанавливающие капли и мази для глаз «Корнерегель» или «Таурин». Если у пациента выявлены помутнения, их рассасывание стимулируют такими процедурами, как фонофорез и электрофорез с применением протеолитических ферментов.
Прогноз зависит от формы и объемов воспаления, от глубины и того, насколько своевременно начато лечение. Обращаясь в офтальмологическую службу клиники ЦЭЛТ, вы получите качественное лечение от внимательных врачей и самый высокий шанс на выздоровление.