Глаукома — это заболевание глаз, для которого характерно повышение внутриглазного давления, отчего может изменяться нормальный отток жидкости внутри ока. Если сильно запустить заболевание, (а оно влияет на зрение во всех случаях), то можно навсегда лишиться способности видеть.
Сегодня, ввиду распространённости заболевания, используется широкий спектр методов борьбы с глаукомой, но каждый из методов определяется в зависимости от степени сложности развитого недуга. На начальных стадиях вполне возможно обойтись специальными каплями, которые замедляют процесс разрушения клеток, и нормализуют процессы внутри глаза. Однако, если случай запущенный, то необходимо обращаться за помощью к хирургу.
Лазерная трабекулопластика при глаукоме используется во многих клиниках, потому что это быстрый способ вернуть глазу естественное давление и обратить процесс утраты зрения, но такая методика имеет свои характерные противопоказания. О них читайте в нашей статье.
Что такое глаукома?
Лазерная трабекулопластика при глаукоме Источник: eyesurgerycenter.ru Глаукома – заболевание, которое, как правило, протекает бессимптомно до тех пор, пока не разовьется достаточно, чтобы стать причиной существенныхнарушений зрения. Принято выделять следующие стадии развития глаукомы (в зависимости от того, насколько сужено поле зрения, и в каком состоянии находится зрительный нерв):
- Начальная стадия. Границы зрительного поля на начальной стадии глаукомы находятся в пределах нормы. Имеются незначительные изменения в боковых отделах зрительных полей. Глаукома на начальной стадии хорошо диагностируется, и это оптимальное время начала ее лечения. Начав терапию глаукомы при первых ее признаках, возможно сохранить хорошее зрение на долгие годы.
- Развитая стадия. Дальнейшее развитие глаукомы приводит к появлению достаточно выраженных изменений зрительного поля – поле зрения сужается на 10⁰ и более. Чаще всего глаукома диагностируется именно на этой стадии, при плановом визите к врачу. Диагностика на начальной стадии затруднена из-за отсутствия симптомов и неудобств для пациента. Как правило, между начальной и развитой стадиями проходит 1-2 года.
- Далеко зашедшая глаукома. В этом случае границы зрительных полей существенно сужаются, глаукома развивается к этому моменту уже несколько лет. Субъективно на этойстадии отмечается значительное ухудшение остроты зрения, «выпадение» зрительных зон.
- Терминальная стадия. На данной стадии происходит полная утрата зрения, в некоторых случаях сохраняется светоощущение или небольшие участки зрительного поля (обычно в височной зоне).
При глаукоме необходимо постоянное наблюдение у офтальмолога, в противном случае прогрессирование заболевания может ускориться. Консервативные методы лечения могут затормозить развитие глаукомы на долгие годы. Отдельно стоит отметить врожденную форму глаукомы, характеризующуюся быстрым развитием.
Как правило, врожденная глаукома поражает сразу оба глаза, при этом глазное яблоко заметно выпячивается вперед. Врожденная глаукома очень быстро прогрессирует, и при отсутствии лечения риск полной слепоты уже к 2-м годам составляет более 60%.
Одна из самых распространенных форм заболевания – застойная глаукома – характеризуется, напротив, длительным хроническим течением с медленным развитием симптомов. Чаще всего застойная глаукома развивается незаметно и поражает вначале один глаз, затем распространяясь и на второй. Как правило, между поражением первого и второго глаза проходит не более 1,5-2 лет.
Показания к проведению операции
Появление симптомов, указывающих на развитие заболевания – острый сигнал о том, что нужно срочно обратиться к врачу. Только специалист, проведя обследование, установит, какой формой глаукомы страдает пациент и выберет правильную тактику лечения. Большая часть пациентов страдает открытоугольной глаукомой.
В этом случае внутриглазное давление повышается постепенно из-за нарушений функций дренажной системы. К сожалению, при такой форме симптомы почти отсутствуют или мало заметны, и больной может столкнуться с тем, что в результате на одном из глаз будет полностью утрачено зрение.
Закрытоугольная форма характеризуется тем, что перекрыт доступ к дренажной системе, в результате наблюдается резкое повышение внутриглазного давления с нарушениями зрения, головной болью, другими болезненными явлениями. Результатом острого приступа глаукомы может быть полная слепота.
В зависимости от формы и стадии заболевания врач выберет метод лечения – консервативный, лазерный или хирургический. Как правило, в начале заболевания врач рекомендует консервативное лечение (капли для снижения давления) при условии периодического врачебного осмотра.
Если пациент обратился к врачу, когда болезнь развилась, ему может быть назначено лазерное лечение, которое направлено на устранение блоков при движении внутриглазной жидкости. Показаниями к лазерному лечению являются:
- функциональный зрачковый блок при первичной и вторичной закрытоугольной глаукоме, при смешанной форме глаукомы;
- профилактика изменений на втором глазу при первичной закрытоугольной глаукоме;
- особенности протекания послеоперационного периода после хирургической вмешательства;
- открытоугольная глаукома, которая не компенсируется медикаментозными средствами.
Оперативное лечение проводят на поздних стадиях заболевания, когда другие методы лечение не дают результата. Показаниями к операции являются:
- неустранимое существенное повышение давления на фоне лечения медикаментозными средствами;
- прогрессирующее сужение поля зрения;
- отрицательная динамика течения заболевания, неэффективность стабилизации патологического процесса.
Противопоказания
При медикаментозном лечении:
- индивидуальная реакция на препараты;
- устойчивость пациента к воздействию препарата;
- парадоксальный эффект – препарат вместо снижения вызывает повышение давления.
Решение о замене капель или изменении лечения принимает врач. При лазерном лечении:
- последние стадии глаукомы;
- терминальная стадия глаукоматозного процесса.
При хирургическом лечении:
- некоторые сопутствующие офтальмологические заболевания;
- если риск снижения остроты зрения превышает ожидаемый положительный эффект.
Показания к назначению селективной трабекулопластики
Среди показаний к проведению СЛТ выделяют:
- Первичная открытоугольная и узкоугольная (после иридэктомии)глаукома 1 или 2 стадии при условии внутриглазного давления ниже 30 мм рт.ст. (без использования медикаментозной терапии);
- Афакичная глаукома;
- Постувеальный тип глаукомы;
- Пигментация трабекулы 2 и 3 стадии;
- Низкая эффективность (отсутствие устойчивого снижения уровня внутриглазного давления) медикаментозной терапии;
- Неудовлетворительные результаты, полученные при хирургическом вмешательстве;
- Использование более двух гипотензивных лекарственных средств, чтобы достичь устойчивого снижения внутриглазного давления;
- Противопоказания, мешающие назначить адекватное медикаментозное лечение;
- Высокий риск несоблюдения пациентом режима при лечении глаукомы.
Суть операции
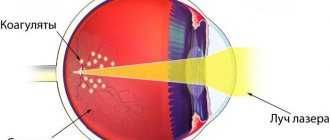
В процессе выполнения селективной лазерной трабекулопластики происходит выборочное воздействие лазерных лучей на пигментные клетки трабекулярной области переднего угла глаза. Операция проводится с помощью высокоточного современного лазера, имеющего длину волны 532 нм.
Принцип операции
Механизм действия селективной лазерной трабекулопластики основан на клеточной активации макрофагов пигментных клеток трабекулярной зоны. В ходе процедуры, благодаря кратковременному (3 нс) селективному действию лазерных лучей, термический или коагулирующий эффект не наблюдается.
Во время операции на ограниченной области наносится порядка 50 точечных лазерных аппликатов. Процедура позволяет гарантированно добиться понижения уровня ВГД на 6 – 8 мм Hg. Эффективность операции выше у пациентов с начальной и развитой стадиях глаукомы, в далекозашедших стадиях заболевания она может иметь недостаточный или кратковременный эффект.
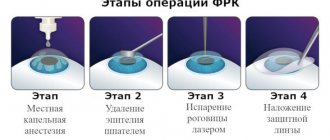
- Селективная лазерная трабекулопластика проводится амбулаторно, для обезболивания применяется местная капельная анестезия. Это позволяет избежать дополнительной нагрузки на сердечно-сосудистую систему, связанной с применением общей анестезии.
- Благодаря использованию самого современного оборудования, селективная лазерная трабекулопластика отличается низкой травматичностью, безболезненна, занимает минимум времени, имеет низкие риски интра- и послеоперационных осложнений.
- При наличии показаний, операция может проводиться повторно.
- Во время операции лазер не повреждает окружающие ткани, воздействуя исключительно на выбранную область.
- Методика является достойной альтернативой медикаментозному и хирургическому методам лечения глаукомы, а также другим лазерным методам лечения (таким как аргон-лазерная трабекулопластика).
После выполнения селективной лазерной трабекулопластики могут иметь место следующие осложнения:
- послеоперационные инфекционные осложнения (кератит, конъюнктивит), могут возникать в 3 – 5 % случаях;
- аллергические проявления (зуд, жжение, отек, покраснение слизистой оболочки глаза);
- кратковременное повышение уровня ВГД (на 1-7 сутки после операции);
- недостаточная эффективность процедуры (примерно у 12 % пациентов), что требует выполнения в дальнейшем хирургической операции.
Подготовка к операции
При выполнении процедуры в экстренном порядке закапывают анестетик в глаза и антибиотик. Затем выполняется хирургическое лечение. В таком случае у врача нет времени на подготовительные мероприятия.
Подготовка к плановой процедуре начинается с обследования больного. Измеряют внутриглазное давление 3 раза в день, проверяют остроту зрения и периферическое зрительное восприятие. Пациент сдает анализы крови.
Все результаты отправляются лечащему доктору, который определяет наличие или отсутствие противопоказаний и дает согласие на проведение хирургического вмешательства.
За неделю до удаления глаукомы отменяются препараты, разжижающие кровь, дезагреганты и прочие медикаменты, способные повлиять на состояние больного. За несколько суток до процедуры — нельзя употреблять алкоголь, кофе.
За день до процедуры пациента кладут в клинику, где проводится манипуляция. В стационаре больной находится и после процедуры.
Виды хирургического вмешательства
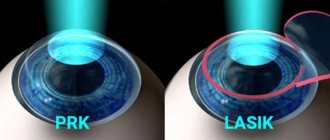
Так как глаукома – следствие плохого вывода внутриглазной жидкости (ВГЖ) и повышенного внутриглазного давления (ВГД), то естественно, что операция направлена на улучшение оттока и снижение ВГД. Раньше хирургическое лечение глаукомы проводилось скальпелем, а сегодня – лазером.
У такого метода есть несколько достоинств: сравнительная безболезненность, бескровность и приемлемая цена, так как не требуется длительная реабилитация. Правда, в некоторых случаях лазерная операция может быть бессильна, поэтому лечение проводится по «старинке». Рассмотрим методы хирургического вмешательства подробней.
Трабекулоэктомия – микрохирургическая операция, во время которой из закупоренной трабекулярной сети изымается маленький кусочек ткани, чтобы создать новое отверстие для оттока ВГЖ. А из конъюнктивной ткани на радужной оболочке под верхним веком создается фильтрационная подушка, по сути – накопитель для влаги, откуда она вливается в общий кровоток.
Это самая частая операция при первичной открытоугольной форме, не поддающейся медикаментозной терапии. При успешном проведении ВГД снижается до нижней границы нормы и держится на таком уровне продолжительное время. Недостаток – большое количество осложнений.
Шунтирующее хирургическое лечение глаукомы – вживление искусственных дренажных приспособлений (имплантация шунта). Шунт – микроскопическая пластиковая трубочка, соединенная с накопителем, помещающимся под конъюнктивой через переднюю камеру глаза.
Принцип действия имплантируемой дренажной системы аналогичен созданному дренажу при трабекулэктомии. Показано при невозможности использования другого способа оперирования.
Вискоканалостомия – удаление лоскута склеры, на месте которого остается тонкая мембрана для облегчения оттока ВГЖ. Такая операция, сравнительно с двумя вышеописанными, хоть и считается менее проникающей, но и эффекта от нее меньше.
Непроникающая глубокая склерэктомия – облегчение оттока ВГЖ посредством истончения мембраны на водопроницаемом участке роговой оболочки. Проводится без вскрытия глаза, может сочетаться с имплантацией дренажных систем. Отзывы пациентов говорят, что эффективность метода наблюдается почти в 80% случаев.
Хирургическое лечение глаукомы предотвращает только прогрессирование болезни. Зрение же остается на существующем уровне, так как изменения зрительного нерва необратимы.
Виды лазерной терапии
Основные виды лечения:
- АЛТ. Наиболее распространенным видом лазерной хирургии, выполняемой при открытоугольной глаукоме, является аргоновая лазерная трабекулопластика (АЛТ). Цель операции — помочь жидкости стекать, уменьшая внутриглазное давление, которое может вызвать повреждение зрительного нерва и потерю зрения. Стоимость — до 55000 руб.
- Циклофотокоагуляция рекомендуется пациентам с рефрактерной глаукомой для снижения секреции водянистой влаги и снижения ВГД путем лазеризации секреторного эпителия цилиарного тела. Проводится пациентам, имеющим стойкое повышенное глазное давление. Процедура амбулаторная. Цена высокая ввиду использования нового усовершенствованного оборудования.
- Селективный метод менее травматичен для глаза, чем аргоновая лазерная трабекулопластика (АЛТ). СЛТ — безопасная и эффективная процедура с минимумом осложнений. Проводится пациентам для снижения внутриглазного давления. Называется селективной, потому что лазер, который используется во время процедуры, имеет минимальное поглощение тепловой энергии и поглощается только выбранной пигментированной тканью в глазу. Преимущества — воздействует только на конкретные пигментированные клетки, стимулирует механизм организма для усиления оттока жидкости, снижает ВГД на 30%, занимает несколько минут и выполняется амбулаторно. Стоимость — 43–90 тысяч руб.
- Во время лазерной периферической иридотомии лазер делает 1 или 2 небольших отверстия через радужку (цветную часть глаза). Это дает жидкость, которая обычно циркулирует в глазу альтернативный путь к углу, где жидкость стекает из глаза. Процедура выполняется в течение нескольких минут амбулаторно в хирургическом центре. Цена — от 1500 руб.
Лазерное лечение глаукомы
Лечение глаукомы лазером является уникальным методом современной лазерной офтальмохирургии. Лазер играет роль «лазерной иглы» или «лазерного ножа», с помощью которого можно производить операции на структурах дренажной системы глаза, не вскрывая глазное яблоко, то есть без разреза стенки глаза.
Лазерное лечение глаукомы давно уже зарекомендовало себя во всем мире как наиболее безболезненный и эффективный метод лечения глаукомы. Широкое использование лазера для борьбы с глаукомой началось еще в 70-х годах прошлого века. В настоящее время с этой целью чаще всего применяют аргоновые, диодные и неодимовые YAG-лазер.
Независимо от типа используемого лазера лечение глаукомы направлено на нормализацию оттока внутриглазной жидкости из глаза, и, как следствие, снижение внутриглазного давления. При этом лечение глаукомы лазером может быть выполнено как самостоятельный метод лечения глаукомы, так и в комбинации с микрохирургической антиглаукоматозной операцией.
Преимущества лечения глаукомы лазером:
- восстановление оттока внутриглазной жидкости из глаза по естественным путям;
- операция не требует проведения общего обезболивания, выполняется под местной анестезией (достаточно закапывания обезболивающих капель);
- лазерное лечение глаукомы проводится в амбулаторных условиях;
- низкая стоимость лечения;
- неинвазивность метода, что способствует низкой вероятности осложнений;
- отсутствие осложнений традиционной хирургии глаукомы;
- минимальный реабилитационный период.
В зависимости от используемой длины волны действие лазеров при глаукоме основано либо на нанесении локального ожога с последующей атрофией и рубцеванием ткани — лазеры-коагуляторы, либо на микровзрыве, который сопровождается разрывом ткани и ударной волной — лазеры-деструкторы.
Поэтому из всех предложенных типов лазерных операций наибольшее распространение получили лазерная иридэктомия (иридотомия) и лазерная трабекулопластика.
Лазерная иридэктомия (иридотомия)
Лазерная иридэктомия – заключается в формировании небольшого отверстия в периферическом отделе радужки. Иридэктомия показана при функциональном зрачковом блоке и приводит к выравниванию давления между задней и передней камерами глаза, открытию угла передней камеры.
Показания к проведению иридэктомии:
- узкоугольная глаукома, первичная и вторичная закрытоугольная глаукома со зрачковым блоком;
- профилактика острых приступов глаукомы на парном глазу при положительных нагрузочных пробах;
- плоская радужка;
- иридовитреальный блок.
Лазерная иридэктомия (иридотомия) проводится в условиях местной анестезии в амбулаторном порядке. Закапывание обезболивающих капель (Инокаин, Алкаин) приводит к анестезии глаза. На роговицу устанавливается специальная гониолинза, которая фокусирует лазерное излучение на выбранный участок радужки.
Иридэктомия может проводиться в любом квадранте. Однако целесообразно выполнение нескольких иридотомий в истонченных участках радужной оболочки или естественных углублениях стромы радужки (лакунах) в разных ее секторах. В ряде случаев происходит закрытие образованной колобомы радужки пролиферирующим пигментным эпителием.
В таких случаях для формирования повторной иридотомии достаточно единственного лазерного импульса. Таким же образом легко добиться сквозной иридэктомии в тех случаях, когда при хирургической иридэктомии не был удален пигментный листок.
Как свидетельствует опыт, лазерная иридэктомия при грамотном использовании лазерной техники позволяет купировать повышенное внутриглазное давление в 95-97% случаев. У некоторых пациентов достичь компенсации внутриглазного давления не удается в связи с выраженными органическими изменениями дренажной системы глаза.
Следовательно, лазерная иридотомия должна проводится как можно раньше, до образования рубцовых изменений дренажной системы глаза. Лазерная иридэктомия также может выполняться с профилактической целью при истинной узкоугольной глаукоме, которая протекает в виде рецидивирующих острых приступов повышения внутриглазного давления.
Вероятность возникновения острого приступа глаукомы на парном глазу, если он ранее возникал на одном, составляет порядка 15-20%. Выполнение профилактической лазерной иридотомии всем таким пациентам позволяет предотвратить развитие глаукомы на другом глазу.
Лазерная трабекулопластика
Лазерная трабекулопластика является основной методикой лазерного лечения открытоугольной глаукомы. Суть трабекулопластики состоит в воздействии лазерного излучения на зону трабекулы в проекции шлеммова канала. Известно несколько вариантов лазерной трабекулопластики в зависимости от типа используемого лазера.
Трабекулопластика импульсным Nd:YAG-лазером обеспечивает длительный и стабильный гипотензивный эффект. Данная методика, получившая название «гидродинамическая активация оттока», была разработана в России проф. А.П. Нестеровым и проф. Е.А. Егоровым.
Широкое распространение получили способы лечения открытоугольной глаукомы с помощью лазеров с непрерывным излучением, когда лазерная трабекулопластика выполняется медным, криптоновым или диодным лазером.
Операция выполняется под местной анестезией, в амбулаторном порядке. На глаз устанавливается специальная трехзеркальная гониолинза. При наиболее популярной сегодня методике линейной трабекулопластики ожоги наносят на зону шлеммова канала в один ряд.
«Золотым стандартом» лазерного лечения глаукомы является аргон–лазерная трабекулопластика, которая была предложена в 1979 году Wise и Witter. Техника операции состоит в нанесении лазерных коагулятов в зоне проекции шлеммова канала с использованием одних и тех же параметров лазерного воздействия.
Лазерная трабекулопластика аргоновым лазером вызывает натяжение и укорочение трабекулярной диафрагмы за счет сморщивания ткани в местах ожогов, расширение трабекулярных щелей, расположенных в зоне между ожогами, и, как следствие, приводит к улучшению оттока внутриглазной жидкости из глаза и снижению внутриглазного давления.
Также аргон-лазерная трабекулопластика способствует очищению трабекулярной мембраны от пигментных гранул и увеличению ее проницаемости для внутриглазной жидкости. Лазерная трабекулопластика аргоновым лазером получила столь широкое распространение благодаря своей эффективности.
Пятилетней компенсации внутриглазного давления удается достигнуть в 50% случаев, десятилетней — в 30% случаев. Вместе с тем операция имеет и свои недостатки. Круг пациентов для аргон-лазерной трабекулопластики ограничен.
Излучение аргонового лазера поглощается в основном пигментными клетками трабекулярной мембраны, то есть трабекулопластика достаточно эффективна лишь на глазах с выраженной пигментацией шлеммова канала.
Немаловажное значение имеет рубцовое перерождение области трабекулы под воздействием излучения аргонового лазера, вследствие чего трабекула становится непроницаемой для водянистой влаги, ток которой направляется в соседние, неповрежденные участки трабекулы.
Повторное воздействие аргонового лазера ведет к более интенсивному образованию рубцовой ткани и не только не снижает внутриглазное давление, но и ухудшает течение глаукоматозного процесса.
К осложнениям аргон-лазерной трабекулопластики относится реактивный подъем внутриглазного давления через 1-4 часа после операции у 30% оперированных пациентов и через 1-3 недели — у 2% пациентов. В случае проведения повторной трабекулопластики эффект от операции наблюдается только в 32% случаев.
Помимо этого аргоновый лазер имеет большую стоимость, громоздкую систему подачи питания, слабую оптико-электрическую эффективность и ограничение времени работы по причине дегенерации плазменной трубы. Перечисленные факторы вынуждают искать новые способы доставки лазерного излучения для проведения трабекулопластики пациентам с открытоугольной глаукомой.
Селективная трабекулопластика
Селективная трабекулопластика в настоящее время получила наибольшее распространение. Техника селективной лазерной трабекулопластики практически не отличается от традиционной аргон-лазерной трабекулопластики.
Импульсы наносятся на зону трабекулы, но вследствие большого размера пятна зоной взаимодействия лазерного излучения является вся область трабекулы, а не только проекция шлеммова канала.
При этом селективная лазерная трабекулопластика не вызывает термального повреждения ткани трабекулы и коагуляционного некроза ее клеток и коллагеновых волокон за счет очень короткой продолжительности импульса.
Селективная трабекулопластика избирательно воздействует на содержащие меланин клетки трабекулы, оставляя абсолютно интактными беспигментные клетки, не приводит к ожоговому повреждению клеток трабекулы, позволяя эффективно снизить внутриглазное давление.
Селективная лазерная трабекулопластика выполняется как самостоятельный метод лазерного лечения глаукомы в следующих случаях:
- в начальной и развитой стадиях глаукомы при субкомпенсации внутриглазного давления в случаях умеренной и выраженной пигментации трабекулярной зоны угла передней камеры;
- неэффективности проведенной ранее аргон-лазерной трабекулопластики;
- при лазерном лечении больных с псевдоэксфолиативной глаукомой и пигментной глаукомой.
Селективная трабекулопластика является безопасной и результативной процедурой. Компенсация внутриглазного давления отмечается уже к концу первых суток после операции и носит устойчивый характер.
Селективная трабекулопластика является более щадящей операцией, обеспечивает более высокий гипотензивный эффект по сравнению с аргон–лазерной процедурой, имеет менее выраженный реактивный синдром и эффективна у больных с ранее проведенной неудачной аргон–лазерной трабекулопластикой.
Подводя итоги, можно сказать, что лазерное лечение глаукомы на сегодняшний день не имеет аналогов в мире. Лечение глаукомы лазером при неэффективности медикаментозной гипотензивной терапии позволило многим пациентам сохранить зрение, избежать хирургической антиглаукоматозной операции, вернуло их к полноценной жизни.
Но несмотря на очевидные преимущества, использование лазера имеет и ряд недостатков:
- низкая эффективность и кратковременность гипотензивного эффекта при далекозашедшей стадии глаукомы;
- возможность реактивного синдрома, сопровождающегося повышением внутриглазного давления в первые часы после лазерного вмешательства и с развитием воспалительного процесса в дальнейшем;
- возможность повреждения клеток эндотелия роговицы, капсулы хрусталика и сосудов радужной оболочки;
- образование рубцовых сращений в области воздействия — угол передней камеры, зона иридэктомии.
Лечение глаукомы лазером эффективно лишь на ранних стадиях развития глаукомы. При далекозашедшей и терминальной стадиях глаукоматозного процесса лазерное лечение уже не показано вследствие низкого гипотензивного эффекта. Такой категории пациентов мы готовы предложить альтернативу лазерного лечения – микрохирургическое лечение глаукомы.
Лазерная иридэктомия
Первый вид лечения глаукомы лазером. Смысл ее заключается в формировании небольшого по размерам отверстия по периферии радужной оболочки.
Показаниями к проведению этого вида лечения глаукомы лазером является первичная форма глаукомы, вторичная закрытоугольная смешанная формы глаукомы. Применяется она, когда в глазу имеется функциональный зрачковый блок, а после выполнения операции давление в задней и передней камерах глаза выравнивается.
После проведения местного обезболивания на глаз устанавливают гониолинзу, которая фокусирует лазерные лучи в выбранном участке радужной оболочки. Операция может проводиться на любом квадранте радужки, в том числе и в нескольких истонченных участках сразу. В некоторых случаях после проведения операции может формироваться регенераторное закрытие отверстия в радужной оболочке пигментным эпителием.
В случае возникновения закрытия колобомы достаточно одного лазерного импульса для повторного формирования отверстия. То же самое касается и хирургических операций, при которых был не до конца удален пигментный листок. Согласно мировой статистике, лазерная иридэктомия в 95% случаев эффективно снижает внутриглазное давление. Оставшиеся 5% – это больные с органическими изменениями, которые невозможно исправить путем удаления глаукомы лазером.
Следовательно, проведение данной операции необходимо как можно более ранее, прежде чем функциональные изменения начнут трансформироваться в органическую патологию.
Лазерная иридэктомия проводится также на здоровом глазу у больных с первичной закрытоугольной глаукомой с профилактической целью.
Послеоперационный период
В тех случаях, когда консервативное лечение оказалось неэффективным, справиться с глаукомой помогает операция. Выделяют два основных типа хирургических вмешательств при глаукоме: традиционная микрохирургия глаза и лазерная терапия.
Реабилитация после обычной хирургии
Традиционное вмешательство проходит под местной анестезией и занимает от 15 до 30 минут. Пациент находится под наблюдением врача-анестезиолога в течение часа после операции, после чего он может идти домой. На глаз будет наложена повязка-наклейка, которую необходимо носить в течение 3-х дней.
Лазерное лечение также выполняется под местной анестезией, после операции пациент может уехать домой. Лазерная хирургия дает возможность значительно улучшить отток внутриглазной жидкости. После лазерной операции пациент может практически сразу вернуться впривычному ритму жизни, однако не рекомендуются сильные физические нагрузки и работа в наклоненном положении.
После лазерной операции, как и после традиционного вмешательства, необходимы регулярные осмотры у офтальмолога. До 1,5 месяцев после вмешательства может отмечаться затуманенность зрения. В том случае, если пациент принимает пилокарпин, зрение может улучшиться сразу после операции.
Сразу после вмешательства врач выдает пациенту глазные капли и дает подробные рекомендации по режиму дня и закапывания капель. Глазную повязку следует использовать в течение 1-1,5 недель после операции на улице. Дома повязку можно снимать на 4-й день.
Нередко прооперированный глаз раздражается ярким светом – в этом случае можно пользоваться солнцезащитными очками. Пищу можно принимать как обычно, но лучше исключить продукты, способные вызвать запор. Также не рекомендованы соленые блюда. После операции необходимо исключить алкогольные напитки.
Спать следует только на стороне здорового глаза либо на спине. Осмотр офтальмолога проводится на следующий день после вмешательства, далее – по состоянию глаза. Как правило, реабилитационный период после операции занимает не более 2-х недель.
Возможные осложнения операции
Какие-либо побочные явления при СЛТ наблюдаются достаточно редко (до 10-12% от общего числа произведенных операций). Как правило, это постоперационные воспаления (конъюнктивит и/или кератит). Возможна парадоксальная обратная реакция, т.е. повышение ВГД через несколько дней после процедуры, однако такой эффект является преходящим и быстро редуцируется. В некоторых случаях развивается аллергическая реакция на дополнительные глазные капли, поэтому лечащий офтальмолог обязательно должен знать о подобной предрасположенности в анамнезе.
Наконец, даже при высокой квалификации врачей и наличии прямых показаний СЛТ иногда не приносит желаемого результата; не все причины этого сегодня известны и ясны, однако существует хотя и минимальная, но статистически значимая вероятность безрезультатной операции. В таких случаях сохраняется альтернативная возможность микрохирургической коррекции, которая производится в стационарных условиях и также является достаточно эффективным способом стойкого снижения ВГД.
Мнение врачей
Источник: moscoweyes.ru Известно, что первичная открытоугольная глаукома (ОУГ) представляет собой хроническое прогрессирующее заболевание, которое очень непросто лечить. И это во многом потому, что стоимость наиболее эффективных препаратов достаточно высока.
Помимо этого имеются сложности, связанные с самим пациентом, которые варьируют от забывчивости до физической невозможности закапывать капли самому себе. Все вышесказанное делает лазерную трабекулопластику — в особенности селективную лазерную трабекулопластику (СЛТ) — весьма привлекательной в качестве метода выбора при начале лечения.
Методика работает, она безопасна, а также освобождает пациента от финансовой нагрузки и устраняет риск несоблюдения режима. Может ли СЛТ стать заменой назначению гипотензивных препаратов при лечении первичной ОУГ? По мнению д-ра Хорхе Альварадо, работающего в университете Калифорнии, СЛТ не просто альтернатива медикаментозной терапии, это во многом еще и лучший выбор.
Доктора Х.Альварадо, Джей Катц из Глазного института Виллс и Томас Джефферсон из университета Филадельфии были приглашены для того, чтобы высказать различные точки зрения по поводу того, что же всетаки лучше — медикаментозная терапия или СЛТ для пациентов при впервые диагностированной первичной ОУГ.
Данные дебаты прошли в рамках симпозиума, состоявшегося на ежегодном собрании Американской академии офтальмологии в 2010 году. Д-р Альварадо, обращаясь к участникам симпозиума, сказал, что «СЛТ хорошо известна как эффективный метод лечения ОУГ. Этот факт признан в ряде публикаций в различных ведущих мировых журналах».
Он также отметил основополагающие работы д-ра Шломо Меламед из Израиля и ряда исследователей из Великобритании и США, показавших, что результативность СЛТ эквивалентна применению аналогов простагландина, которые являются на настоящий момент наиболее эффективными препаратами.
СЛТ в среднем понижает внутриглазное давление (ВГД) на 30%. Примерно в 20% случаев эффект не достигается, и это сходно тому, что мы наблюдаем при применении простагландинов. Вероятно, это происходит оттого, что механизмы действия простагландинов и СЛТ сходные.
«Если вы лечили пациента лазером, а затем назначаете ему аналоги простагландина для обеспечения дополнительного гипотензивного эффекта, то, скорее всего, вы его не получите. И это особенно характерно, как мы видим из публикаций, для случаев, когда количество лазерных импульсов удвоено (примерно до 200), а энергия снижена (до 0.7 мДж/импульс)».
Д-р Альварадо верит, что безопасность СЛТ можно считать доказанной. Как правило, имеется лишь транзиторная клеточная реакция и небольшой дискомфорт. Отсутствует аллергия или химические эффекты, которые мы нередко видим при применении препаратов, о, подчеркнул докладчик.
Во многих исследованиях была показана экономическая эффективность СЛТ. «Таким образом, СЛТ является предсказуемой и эффективной. Проблема соблюдения медикаментозного режима полностью устраняется. Именно это дает нам основание рекомендовать лазерную трабекулопластику, СЛТ как первичную операцию», заключил д-р Альварадо.
Не будем торопиться, парировал д-р Катц. Действительно в ряде случаев лазерная трабекулопластика хороша, однако она не лишена ряда недостатков. Кроме того, ее эффективность в отдаленном периоде не доказана. «Имеются крайне скудные сведения относительно сохранности зрительных функций после лазерной трабекулопластики», сказал он.
При этом следует особо подчеркнуть, что в ряде долгосрочных исследований была показана эффективность медикаментозной терапии по предотвращению прогрессии заболевания, подчеркнул д-р Катц.
К этим исследованиям относятся изучение офтальмогипертензии — OHTS (Ocular Hypertension Treatment Study), проведенное на 1,600 пациентах, в котором отмечено, что в группе, получавшей медикаментозное лечение, прогрессия на протяжении 5 лет наблюдения была замедлена на 50%.
Сходно этому, при исследовании начальной глаукомы — CIGTS (Collaborative Initial Glaucoma Treatment Study) была выявлена сходная частота прогрессии заболевания у пациентов, которым проводили медикаментозное лечение, и у тех, которым выполняли трабекулэктомию.
Целый ряд исследований показал, что гипотензивный эффект лазерной трабекулопластики ниже, чем при использовании нескольких медикаментозных препаратов. Помимо этого, он имеет тенденцию к снижению с течением времени, подчеркнул д-р Катц.
Он упомянул также исследование по использованию лазеров при глаукоме — GLT (Glaucoma Laser Trial), в котором было отмечено, что только у 44% пациентов в течение 2-х лет после лазерного лечения было отмечена компенсация ВГД, а к исходу 7-летнего периода данная цифра снизилась до 20%.
«Есть ряд ситуаций, когда лазерная табекулопластика является реальной альтернативой из соображений безопасности, соблюдения режима, стоимости или же просто предпочтений самого пациента. Однако на настоящий момент это является лечением второй линии, в то время как медикаментозная терапия относится к лечению первого выбора для подавляющего большинства пациентов с ОУГ», заключил д-р Катц.
Лазерная операция при глаукоме
Максимально эффективен лазер в начале развития патологии, а менее всего результативен этот метод в запущенной стадии глаукомы.
Лечение лазером при глаукоме может осуществляться несколькими видами лазерных установок с различными характеристиками и параметрами. Для этого используются технологии подобного вида лечения в виде:
- Методик лазерной иридэктомии и гониотомии, которые заключаются в искусственном образовании отверстия для оттока внутриглазной жидкости в радужке .Сквозное отверстие в радужке приводит к выравниванию давления между передней и задней камерами глаза.
- Лазерной трабекулопластики, используемой при открытоугольной глаукоме для восстановления движения внутриглазной жидкости. При такой технике на диафрагму наносят мельчайшие ожоги, что приводит к расширению суженного канала и улучшению оттока внутриглазной жидкости.
- Лазерной гониопластики, заключающейся в коагуляции радужной оболочки с использованием аргонового лазера.
- Лазерной трабекулопунктуры, суть которой заключается в создании щелей в склеральном лоскуте для работы передней камеры, используемой при осложненной глаукоме.
- Лазерной десцеменгониопунктуры, применяемой при лечении некомпенсированной глаукомы, позволяющей дополнить или заменить постоянное использование лекарств.
Множество лазерных методик позволяет офтальмохирургу подобрать самый подходящий метод лечения для данного вида глаукомы. Лазерная коррекция может служить как самостоятельным видом лечения, так и входить в состав комплексной терапии и производиться перед микрохирургическим вмешательством.
Нередко одной только лазерной операции для возобновления оттока внутриглазной жидкости бывает недостаточно. Недостаток питания сетчатки приводит к атрофии ее световоспринимающих клеток, даже если удалось нормализовать внутриглазное давление. Поэтому для восстановления зрения и профилактики его ухудшения используются методы по улучшению кровоснабжения сетчатки. В качестве улучшающих кровоснабжение могут использоваться метод в виде:
- лазерной стимуляции;
- вакуумного массажа;
- магнитотерапии;
- ультразвуковой терапии;
- электростимуляции.
Иногда консервативных методов бывает недостаточно, и для полноценного спасения зрения используют вазореконструктивные операции, позволяющие перераспределить ток крови и увеличивать кровоснабжение.
Возможные осложнения после оперативного вмешательства
Любое хирургическое вмешательство – это возможные осложнения. Так неуспешное лазерное лечение глаукомы может проявляться временной пеленой перед глазами, ореолами вокруг источников света, болями в глазах, виске или надбровной области. Если же операция проводилась с проникновением в глаз, то через 2-5 дня после нее могут появиться незначительные осложнения, серьезные – через 7-60 дней.
На видео так все просто: несколько секунд и проблема решена. Но почему-то умалчивается, что могут быть осложнения, что может быть постоянное слезовыделение и другие неприятные моменты. Иногда после оперирования бывает настолько сильное снижение ВГД, что восстановить его нормальный уровень невозможно.
Это приводит к уменьшению передней камеры и повреждениям роговицы. Отсюда нечеткое изображение, неприятные ощущения в прооперированном глазу. Если такое случится, то обращаться нужно туда, где было проведено лечение. Многие клиники лечат глаукомные глаза амбулаторно.
Но сейчас ведущие офтальмологические центры мира даже простейшее вмешательство стали делать в стационаре. При выборе клинике рекомендуется это учитывать. Несмотря на риски, цена зрения все же выше, тем более операция при глаукомном заболевании практически неизбежна. И очень радует, что отзывы людей чаще подтверждают эффективность оперирования.
Преимущества лазерной трабекулопластики
СЛТ обладает всеми достоинствами офтальмолазерной методологии. Процедура производится амбулаторно; ее продолжительность, вероятность осложнений, риск побочных эффектов, длительность реабилитационного периода сведены к минимуму. Никаких болезненных ощущений пациент не испытывает. Вместе с тем, достигается долгосрочный гипотензивный эффект, который в случае необходимости может быть закреплен столь же безопасной повторной процедурой, – в отличие от более инвазивных методов традиционной офтальмохирургии, неизбежно затрагивающих здоровые ткани. В целом, техника СЛТ на сегодняшний день входит в число методов первоочередного выбора при лечении открытоугольной глаукомы.
Рис.2 Лазерное лечение глаукомы — проходит в обычном кабинете