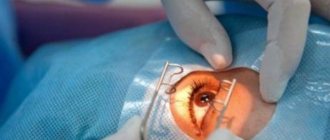
Лечение глаукомы при помощи лазера осуществляется в том случае, если консервативная терапия уже является бесполезной, а риск необратимого ухудшения зрительных функций из-за постоянных обострений патологии повышается. Решение о назначении лазерной операции принимает врач после комплексного обследования пациента.
В этой статье
- Что такое глаукома?
- Симптоматика глаукомы
- Диагностика глаукомы
- Способы лечения глаукомы
- Кому показана лазерная операция на глаза при глаукоме?
- Особенности трабекулопластики
- Послеоперационный период
- Лазерная иридэктомия
- Восстановление после иридэктомии
- Что нельзя делать после операции?
Что такое глаукома?
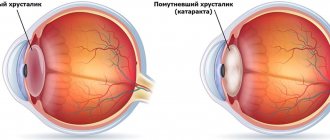
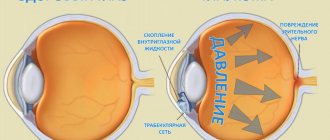
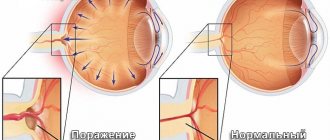
Глаукома — это хроническое офтальмологическое заболевание, характеризующееся повреждением зрительного нерва, к которому приводит повышенное внутриглазное давление. Эта болезнь провоцирует сильное снижение остроты зрения. При этом патология очень быстро прогрессирует. Если не заниматься ее лечением, человек может ослепнуть.
В передней части глазного яблока находится небольшая полость между роговой оболочкой и хрусталиком. Эта полость называется передней камерой. В ней циркулирует прозрачная жидкость, которая питает ткани глаза. Если эта жидкость отходит от передней камеры очень медленно и начинает накапливаться, давление в глазу повышается. Впоследствии постоянные скачки внутриглазного давления могут привести к сильному повреждению зрительного нерва и иных глазных структур. Зрительный нерв выполняет одну из важнейших функций в процессе зрения. Любые патологии, затрагивающие эту часть глаза, сопровождаются снижением зрительных способностей.
Какие виды глаукомы существуют
Говоря о видах глаукомы, для начала необходимо разобраться, как в норме циркулирует жидкость внутри глаза.
Внутриглазная жидкость секретируется отростками цилиарного тела, затем жидкость через зрачок проникает в переднюю камеру глаза и направляется в угол передней камеры. Данный угол образован задней поверхностью роговицы и передней поверхностью радужки. В вершине этого угла находится дренажная система, состоящая из трабекулярной сети (своеобразный фильтр, способствующий одностороннему движению влаги) и Шлемового канала. Жидкость, фильтруясь через трабекулярную сеть, попадает в Шлемов канал, затем через соединенные с ним коллекторные сосуды — в наружные вены, в составе которых и оттекает из глаза.
Описанный путь оттока является основным, по нему из глаза оттекает порядка 80-90% внутриглазной жидкости.
В зависимости от анатомии строения угла передней камеры глаза различают следующие виды глаукомы:
- Первичная открытоугольная глаукома (ПОУГ) – самый распространенный вид глаукомы, для которой характерно повышение внутриглазного давления (ВГД), атрофия зрительного нерва вследствие прогрессирующей гибели нервных волокон. При этом угол передней камеры открыт.
- Узкоугольная (и закрытоугольная) глаукома — возникает при наличии анатомически узкого угла передней камеры глаза, затрудняющего отток внутриглазной жидкости к дренажной системе глаза. При некоторых обстоятельствах (например, естественное расширение зрачка в темноте, или медикаментозное расширение зрачка во время диагностического осмотра) дренажная система может быть полностью заблокирована корнем радужки. Развивается острый приступ глаукомы, сопровождающийся резким критическим повышением ВГД, выраженной болью в глазу, головной болью на стороне поражения, внезапным ухудшением зрения (расплывчатость изображения, появление радужных ореолов перед глазами), покраснением глаза. Данное состояние грозит быстрой потерей зрения и требует срочного оказания помощи.
Также существуют следующие виды глаукомы:
- Вторичная глаукома – развивается в результате травмы глаза, воспаления в глазу, катаракты, опухоли, вызвана длительным приемом лекарств (кортикостероиды), в редких случаях хирургия глаза по поводу иного заболевания может спровоцировать развитие глаукомы.
- Глаукома нормального или низкого давления – для этой формы глаукомы характерна прогрессирующая атрофия зрительного нерва при цифрах ВГД в пределах нормального диапазона (причина развития данного вида глаукомы неизвестна, рассматривается теория нарушенного кровообращения зрительного нерва).
Существуют и иные виды глаукомы в зависимости от возраста и течения заболевания.
Симптоматика глаукомы
Глаукома протекает в разных формах (в зависимости от вызвавших ее причин), каждая из которых имеет свою симптоматику. Открытоугольная глаукома развивается практически бессимптомно. Болезнь на этой стадии обнаружить очень сложно, так как пациента почти ничего не беспокоит и он не обращается к офтальмологу. Когда болезнь переходит на следующие стадии, человек начинает замечать ее симптомы.
Сначала пропадает периферическое зрение, оно становится «туннельным» (как через подзорную трубу). Происходит это постепенно, поэтому больной часто не придает этому значения, объясняя ухудшение бокового восприятия обыкновенной усталостью. Из-за этого болезнь продолжает прогрессировать, что приводит к снижению зрения в условиях плохого освещения, появляются радужные круги перед глазами, головные боли. Скачки внутриглазного давления сопровождаются болью в органах зрения и в области лба, общим недомоганием, тошнотой и рвотой. В какой бы форме не протекала глаукома, она всегда вызывает падение остроты зрения. В случае, если Вы заметите хотя бы один из вышеперечисленных признаков, обязательно обратитесь к окулисту.
Диагностика глаукомы
Данную патологию для ее эффективного лечения нужно выявить на ранней стадии. Сделать это сложно, так как именно на начальном этапе болезнь не имеет четко выраженной симптоматики. Причинами глаукомы выступают такие факторы, как табакокурение, механические травмы глаза, в том числе ожоги, генетическая предрасположенность, близорукость. Если Вы входите в группу риска, то необходимо посещать офтальмолога не реже одного раза в год (для измерения давления и проверки общего состояния глаз. Также глаукома часто поражает органы зрения людей старше 35 лет. По достижении этого возраста человеку желательно измерять внутриглазное давление минимум один раз в год. В возрасте старше 55 лет окулисты советуют измерять давление жидкости внутри глаза не менее двух раз в год.
Для диагностики глаукомы используется несколько методов:
- периметрия, позволяющая проверить поля зрения;
- офтальмоскопия и биомикроскопия, которые дают возможность исследовать глазное дно;
- УЗИ зрительных органов;
- гониоскопия (визуальный осмотр передней камеры глаза);
- измерение внутриглазного давления.
Данные методы обследования помогают не только выявить патологию, но и определить ее форму и стадию.
Комплексное обследование при глаукоме
Для диагностики мы используем оптическую когерентную томографию (ОКТ). С помощью этого исследования врач получает снимок сетчатки и зрительного нерва. Он может убедиться в наличии либо отсутствии характерных для глаукомы патологических изменений. ОКТ также незаменима для контроля хода лечения, для определения стадии заболевания.
В процессе диагностики проводится пахиметрия: измерение толщины роговицы. Результаты этого исследования позволяют более точно интерпретировать ранее полученные цифры внутриглазного давления. У людей с толстой роговицей нередко диагностируется повышенное внутриглазное давление, что не представляет для них никакой опасности. С другой стороны, высокое внутриглазное давление в сочетание с истончённой роговицей может быть дополнительным «тревожным звонком», свидетельствующем о глаукоме.
Компьютерная периметрия, которая проводится у нас в клинике, идеальным образом дополняет данные ОКТ. Если ОКТ даёт врачу представление об анатомической структуре сетчатки и зрительного нерва (толщине и плотности нервных волокон и т.д.), то компьютерная периметрия представляет функциональное состояние сетчатки. Врач может понять, как клетки сетчатки реагируют на свет. Способна ли сетчатка в полной мере выполнять свои функции, обеспечивая человеку отличное зрение?
К счастью, на начальных стадиях глаукомы компьютерная периметрия нередко показывает отсутствие каких-либо функциональных изменений органа зрения. Либо эти изменения незначительны. Это значит, что, рано узнав о глаукоме, мы сможем с ней бороться наилучшим образом.
Также в процессе диагностики используется биомикроскопия (осмотр глазного дна под микроскопом) и гониоскопия (исследование под микроскопом состояния дренажных путей, расположенных в передней камере глаза). Как было сказано выше, при глаукоме неминуемо возникают проблемы с оттоком внутриглазной жидкости. С помощью гониоскопии мы можем получить точную картину этого процесса.
Кому показана лазерная операция на глаза при глаукоме?
Показания к лазерной процедуре при глаукоме:
- первая и вторая стадия открытоугольной и закрытоугольной (острой) глаукомы;
- невозможность снизить внутриглазное давление и устранить другие симптомы глаукомы с помощью консервативной терапии;
- аллергические реакции на глазные капли, используемые для понижения давления в глазу;
- когда пациент не может регулярно принимать капли и таблетки;
- в качестве профилактики поражения второго органа зрения, на котором нет глаукомы.
Операция может быть противопоказана при диабетической ретинопатии, отеке и помутнении роговицы, воспалительных процессах в глазном яблоке. Также лазерная процедура не применяется, если передняя камера глаза имеет очень маленький размер.
Пациент проходит перед операцией обследование, и в каждом конкретном случае решение о проведении процедуры принимает врач. Он выбирает и вид лазерной операции на глаукому. Всего их два: трабекулопластика и иридэктомия.
Лечение глаукомы лазером. Отзывы врачей
Подводя итоги, можно сказать, что лазерное лечение глаукомы на сегодняшний день не имеет аналогов в мире. Лечение глаукомы лазером при неэффективности медикаментозной гипотензивной терапии позволило многим пациентам сохранить зрение, избежать хирургической антиглаукоматозной операции, вернуло их к полноценной жизни.
Но несмотря на очевидные преимущества, использование лазера имеет и ряд недостатков:
- низкая эффективность и кратковременность гипотензивного эффекта при далекозашедшей стадии глаукомы;
- возможность реактивного синдрома, сопровождающегося повышением внутриглазного давления в первые часы после лазерного вмешательства и с развитием воспалительного процесса в дальнейшем;
- возможность повреждения клеток эндотелия роговицы, капсулы хрусталика и сосудов радужной оболочки;
- образование рубцовых сращений в области воздействия — угол передней камеры, зона иридэктомии.
Лечение глаукомы лазером эффективно лишь на ранних стадиях развития глаукомы. При далекозашедшей и терминальной стадиях глаукоматозного процесса лазерное лечение уже не показано вследствие низкого гипотензивного эффекта. Такой категории пациентов мы готовы предложить альтернативу лазерного лечения – микрохирургическое лечение глаукомы.
Особенности трабекулопластики
Суть операции заключается в следующем: врач лазерным лучом наносит на трубекулярную диафрагму глаза около 40-60 точечных микроскопических ожогов. Трабекулярная диафрагма — это составная часть дренажной системы органа зрения, через которую происходит отток глазной жидкости из передней камеры. Врач определяет, сколько ожогов (отверстий) нужно сделать в ходе операции, наблюдая за снижением внутриглазного давления.
Перед процедурой больному устанавливается местная анестезия и гониолинза, которая обеспечивает отражение лазера и защиту тканей глаза. Есть два типа трабекулопластики, которые различаются по виду используемого в операции лазера: селективный и аргонный. Селективная лазерная операция является более щадящей. Врач воздействует на клетки глаза избирательно, что приводит к меньшему травмированию роговицы. Такую процедуру можно применять не один раз.
Аргон-лазерная методика отличается большим воздействием на глаз. Лазер, применяемый в этой операции, более мощный. После лазерного воздействия потребуется больше времени для восстановления. Эту процедуру не назначают более одного раза. После нее может потребоваться хирургическое вмешательство для удаления рубцовой ткани. Трабекулопластика длится порядка 30 минут. После лазерной операции хирург назначает курс терапии, включающий в себя антибактериальные капли, витамины, антиглаукоматозные лекарства и препараты для снижения выработки жидкости внутри глаза.
Методика проведения лазерной трабекулопластики
Процедура производится амбулаторно, обезболивание местное, капельное. На поверхности роговицы размещается достаточно сложная оптическая система, которая обеспечивает (при применении распространенного в настоящее время линейного варианта трабекулопластики) нанесение импульсных фотонных «уколов» в область шлеммова канала по одной линии.
Одним из общепринятых сегодня стандартов в терапии глаукомы является аргон-лазерная трабекулопластика, разработанная в конце 70-х годов Wise и Witter. Лазерная коагуляция обеспечивает укорочение и необходимое натяжение трабекулярной стяжки, увеличение дренажных протоков и, в конечном итоге, снижает давление внутриглазной жидкости за счет улучшения ее циркуляции и оттока. Кроме того, аргон-лазерный вариант трабекулопластики увеличивает проницаемость трабекулярной мембраны и способствует ее очищению от пигментной грануляции.
Очевидно, что широкое распространение аргон-лазерной модификации метода трабекулопластики обусловлено, в первую очередь, его эффективностью: согласно клинико-статистическим исследованиям, стабильная (на срок не менее 5 лет) нормализация внутриглазного давления обеспечивается в половине случаев, еще 30% пациентов получают облегчение на период 10 лет и более.
В то же время, методика с применением аргонового лазера не является универсальной и показана ограниченной категории пациентов, отличающейся определенными индивидуальными особенностями строения глазных тканей. Дело в том, что фотонный поток аргонового генератора поглощается преимущественно пигментными клетками, т.е. высокая эффективность воздействия возможна лишь при условии интенсивной пигментации трабекулярой мембраны и канала Шлемма. Кроме того, аргон-лазерное излучение способствует образованию рубцовых тканей, и особенно нежелательным является повторное применение такого лазера – даже если клинически оно показано, на практике повторное вмешательство может только усугубить течение глаукомы. Реальная эффективность повторной аргон-лазерной процедуры немногим выше 30%.
Следует учитывать также значимые послеоперационные риски: примерно у каждого третьего пациента в первые часы после операции наступает реакция в виде «всплеска» внутриглазного давления, и у каждого пятидесятого пациента такой эффект отмечается в течение первых трех недель.
К недостаткам аргон-лазерной трабекулопластики приходится отнести также высокую стоимость (что отражается, естественно, и на затратах пациентов) и крупногабаритность аргонового генератора, низкую износоустойчивость и относительно короткий срок службы.
Учитывая указанные выше недостатки этой эффективной и перспективной, в целом, методики, на данном этапе продолжается интенсивный поиск новых технологических и методологических решений для трабекулопластического лечения открытоугольной глаукомы.
Послеоперационный период
В первые четыре часа после трабекулопластики может резко подскочить внутриглазное давление, но оно быстро стабилизируется. Также сразу после операции глаз может стать очень чувствительным к свету. Это явление носит временный характер. В течение нескольких дней лучше выходить на улицу в солнцезащитных очках. На протяжении месяца прооперированный должен тщательно следить за гигиеной глаз. Тереть их нельзя ни в коем случае, так как можно повредить роговицу или занести инфекцию в глаз. Могут быть и побочные эффекты / осложнения. Они проявляются в виде:
- излишнего формирования рубцовой ткани в районе передней камеры;
- снижения остроты зрения и его затуманенности;
- болезненных ощущений в глазах;
- образований между радужкой и роговицей спаек, из-за чего придется делать другую операцию;
- инфекционных и воспалительных глазных заболеваний (кератит, блефарит, конъюнктивит);
- аллергии, проявляющейся в покраснении склеры, раздражении, зуде, жжении в глазах (аллергическая реакция может возникнуть на компоненты анестезии).
Любой из этих симптомов должен вызвать тревогу и стать поводом к визиту в поликлинику. Трабекулопластика очень эффективна при лечении глаукомы, она препятствует дальнейшему ее прогрессированию и редко сопровождается осложнениями. Однако у метода есть и минус — через несколько лет примерно в 50% случаях вновь возникают приступы повышенного внутриглазного давления. Дальнейшее лечение глаукомы может быть продолжено только хирургическими методами.
Стоимость услуг
Обследование при глаукоме
Наименование услуги
Стоимость (руб. )
Консультация и обследование при глаукоме
В состав входит:
- авторефрактометрия
- определение остроты зрения
- измерение внутриглазного давления
- обследование глазного дна
- периметрия
- оптическая томография зрительного нерва и макулы
5400
Доплата за консультацию хирурга, профессора, д.м.н Трубилина В.Н.
3000
Доплата за консультацию хирурга, к.м.н.
2000
Операции по поводу глаукомы
Наименование услуги
Лазерная иридэктомия
Она помогает установить нормальное сообщение между передней и задней камерами глаза, нормализуя этим циркуляцию внутриглазной жидкости. Операция проходит следующим образом: пациенту закапывают в глаза миотики — капли для сужения зрачка — и анестезирующие капли. После этого на глаз устанавливается гониолинза для фокусировки лазерного луча. Далее врач прожигает отверстие в радужной оболочке, обеспечивающее отток внутриглазной жидкости. Иридэктомия помогает при тяжелой форме глаукомы с частыми приступами повышения давления в глазу.
Данная лазерная операция имеет ряд преимуществ:
- амбулаторное лечение;
- давление в глазу снижается моментально;
- использование только местных анестезирующих препаратов;
- образование естественного оттока жидкости в глазу;
- относительно низкая стоимость.
Трабекулопластика делается также в амбулаторных условиях, однако иридэктомия превосходит эту методику большей эффективностью.
Малоинвазивная операция «по авторской методике» профессора Трубилина
При непроникающей глубокой склерэктомии (НГСЭ) обнажается стенка шлемова канала и хирург получает доступ к трабекуле т.е. к дренажной системе глаза. Глазное яблоко не вскрывается, оперативное вмешательство происходит исключительно в дренажной системе глаза. Это эффективное, малоинвазивное вмешательство с чрезвычайно низким риском послеоперационных осложнений.
Профессор В.Н.Трубилин модернизировал эту операцию. Он разработал оригинальный способ установки дренажа из коллагена, материала не вызывающего отторжения или аллергической реакции. Дренаж – это сетчатая пластинка, напоминающая лабиринт. По этому «лабиринту» избыточная внутриглазная жидкость стекает под сосудистую оболочку, где впитывается сосудами. Сетчатка и зрительный нерв освобождаются от давления этой жидкости, что и является целью операции.
В большинстве случаев именно эта операция является наиболее эффективной и целесообразной для пациентов с глаукомой. В редких ситуациях, когда НГСЭ провести невозможно, в «Клинике профессора Трубилина» проводится другая операция — синустрабекулэктомия (СТЭ). Это проникающая операция, которая имеет те же цели, что и НГСЭ – обеспечить отток внутриглазной жидкости и снизить внутриглазное давление.
Факоэмульсификация катаракты для пациентов с глаукомой
Для пациентов с глаукомой, которым требуется факоэмульсификация катаракты, в нашей клинике предлагается операция по авторской методике профессора В.Н.Трубилина – «Факоэмульсификация катаракты и трабекулопластика Ab interno» (изнутри). Во время этого оперативного вмешательства хирург не только имплантирует пациенту искусственный хрусталик, но также промывает дренажные пути и разрывает патологические сращения, препятствующие оттоку внутриглазной жидкости. Также как НГСЭ и СТЭ эта операция обеспечивает эффективное снижение внутриглазного давления.
Что нельзя делать после операции?
Чтобы избежать осложнений, прооперированному после иридэктомии категорически запрещается:
- чтение, использование гаджетов и пр.;
- тереть, чесать глаза и веки (можно травмировать роговицу или занести инфекцию);
- спать, лежа на стороне глаза, который подвергся лазерному лечению;
- мыть голову (первые 2-3 дня после процедуры);
- посещать бассейн, баню, сауну;
- заниматься спортом (речь идет не об утренней зарядке или легкой пробежке, а об усиленных тренировках, включая силовые);
- есть продукты, провоцирующие застой жидкости в организме (вяленое, соленое, маринованное).
Врач пропишет Вам режим, который необходимо неукоснительно соблюдать. Так Вы избавите себя от неприятных последствий. Они бывают следующими:
- сращение роговичных тканей в отверстиях, созданных с помощью лазера;
- слишком большое искусственное отверстие может привести к ухудшению зрения;
- резкий скачок давления в глазу;
- отсутствие желаемого результата (в этом случае применяются другие методы лечения).
Не используйте глазные капли без рецепта специалиста и не занимайтесь самолечением, если начнут проявляться побочные эффекты. При возникновении какого-либо дискомфорта не тяните с визитом к офтальмологу.