В офтальмологии наиболее опасным заболеванием является ретинобластома глаза (РБ) − злокачественная опухоль, которая поражает внутреннюю оболочку глаза. Это заболевание было открыто в 1926 г. Ученый Верльгоф выявил, что новообразование образуется из ретинобластов — клеток, которые формируют сетчатку во внутриутробном периоде. Однако, если в процессе возникает сбой, клетки начинают усиленно делиться и дают начало опухоли.
Диагноз ретинобластомы устанавливается преимущественно в детском возрасте. Главная опасность заболевания состоит в том, что начальная стадия протекает практически бессимптомно. Это приводит к тяжелым последствиям, включая потери зрения и удаление пораженного глазного яблока.
Чтобы этого избежать, следует знать, как болезнь проявляет себя в самом начале, каковы ее причины, и как ее можно диагностировать. Ведь вовремя установленный диагноз в 95% случаев помогает полностью вылечить ребенка, сохранив ему зрение.
Причины возникновения патологии
Развитие рака сетчатки глаза носит в большинстве случаев наследственный характер. В основе лежит мутация на генном уровне. Белок RB1 предотвращает процесс чрезмерного деления клеток, но в какой-то момент он становится неактивным. Впоследствии дефектный ген передается из поколения в поколение, что является причиной развития ретинобластомы.
Наследственным образом передается большинство случаев двусторонней формы рака глаза. Диагноз устанавливается в возрасте до 2,5 лет, при этом наличие мутированного гена подтверждается в 90% случаев. Первые симптомы болезни можно заметить уже на первом году жизни ребенка. Врожденная опухоль способна приводить к развитию глаукомы.
Существует спорадическая (ненаследственная) форма ретинобластомы, которая возникает из-за случайных сбоев в генной программе и мутаций. Она выявляется в подростковом возрасте. Провоцирующими факторами являются поздний возраст родителей, их занятость на вредных производствах, неблагоприятная экология. Эта патология сетчатки глаза является односторонней и развивается локально.
У взрослого онкозаболевание такой формы встречается крайне редко, и причины его остаются невыявленными.
Причины дистрофии сетчатки глаза
К причинам развития дистрофии сетчатки глаза специалисты относят следующие факторы:
- Нарушение работы глазной сосудистой системы. Эта патология приводит к тому, что у пациентов в сетчатке начинается процесс рубцевания;
- Нарушение работы иммунной системы также может привести к началу рубцевания слоёв сетчатки;
- Несбалансированный рацион питания. Многие врачи считают, что дистрофия сетчатки глаза может развиваться на фоне употребления некачественных продуктов с нарушением режима питания;
- Табакокурение негативно влияет на все внутренние органы и системы человеческого организма, но особенно сильно от никотина страдают органы зрения, в частности, сетчатка;
- Систематическое употребление алкогольных напитков тоже может спровоцировать дистрофию сетчатки глаз;
- Перенесённые вирусные инфекции, в процессе лечения которых не была получена квалифицированная медицинская помощь;
- Хронические заболевания, такие, как сахарный диабет, болезни сердца, эндокринной системы, гипертония;
- Перенесенное хирургическое вмешательство на глазах;
- Нарушение обменных процессов в организме человека, которые приводят к ожирению.
Классификация заболевания
В офтальмологии существует несколько обширных классификаций этой патологии.
По распространенности онкологического процесса выделяется:
- Монокулярная, которая поражает только один глаз.
- Двусторонняя (билатеральная) выявляется на оболочках обоих глаз.
По типу роста:
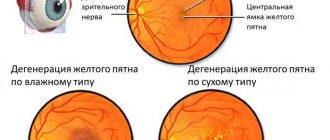
- Эндофитная. Распространяется к центральной части, поражая орбиту глаза, нервы, а также макулу (желтое пятно в самом центре сетчатки). Поверхность опухоли бугристая.
- Экзофитная. Опухоль растет в направлении сетчатки. Дальнейшее ее распространение приводит к увеличению количества внутриглазной жидкости, повышению внутриглазного давления и отслаиванию сетчатки. При этом могут повреждаться сосуды, возникают кровоизлияния, из-за чего опухоль приобретает розоватый оттенок.
В зависимости от величины и расположения патологического процесса выделяют следующие стадии ретинобластомы:
- самая неблагоприятная, при которой имеется обширная распространенность метастазов. Заболевание поражает все ткани, нервы, орбиту и сетчатку глаза.
- Неблагоприятная – процесс затронул более 50% сетчатой оболочки глаза, а также диагностируются множественные патологические очаги на стекловидном теле.
- Сомнительная – размер опухоли не превышает 10 дд (дисковых диаметров), она расположена кпереди от глазного экватора. Другой вариант – диаметр новообразования больше 10 дд, но локализуется оно кзади от экватора. Здесь возникают различные степени выпячивания глазного яблока.
- Благоприятная – очаг величиной 4-10 дд, располагается за экватором глаза.
- Наиболее благоприятная. Размеры опухоли не превышают 4 дд. Очаги поражения единичные или множественные, расположены позади линии экватора глаза или непосредственно на этой линии.
Ретинобластома глаза у детей 1 и 2 стадии развития может выходить за пределы глазной орбиты. Метастазы нейробластомы поражают сначала регионарные лимфоузлы, затем проникают в головной и спинной мозг. Важно вовремя обнаружить коварное заболевание на первых стадиях.
Прогноз
Прогноз для жизни зависит от ряда факторов, среди которых наличие множественных очагов роста, расположение ретинобластомы кпереди от зубчатой линии, диаметр узла более 15 мм, объем поражения, превышающий половину глазного яблока, распространение процесса в вещество стекловидного тела, волокна зрительного нерва, сосудистую оболочку. При распространении новообразования в орбиту риск метастазирования увеличивается до 78%. К факторам риска также относится наследственный анамнез. При наследственной форме заболевания смертность увеличилась с 2,9% до 9%, а при спорадической снизилась с 1,9% до 1%.
Чтобы вовремя установить рецидив ретинобластомы после энуклеации следует регулярно осматривать ребенка. Если ретинобластома была односторонней, то в течение двух лет осмотры проводят каждые три месяца. При двустороннем поражении срок наблюдения увеличивают до трех лет.
У детей старше года каждые 12 месяцев выполняют КТ головы, которая помогает оценить состояние ткани орбит и исключить метастазирование в головной мозг. Даже после излечения, дети с ретинобластомой требуют пожизненного диспансерного контроля.
Симптоматика болезни
Начальная стадия возникает достаточно рано – до 12 месяцев. В этом возрасте ребенок не может пожаловаться на снижение остроты зрения или слепоту. В таком случае крайне важна внимательность родителей.
Наиболее заметным внешним признаком является косоглазие. Этот дефект не стоит игнорировать, лучше обратиться к офтальмологу. При увеличении опухоли и при попадании на нее яркого света появляется белый зрачковый рефлекс (опухоль просвечивает через зрачок). В медицине этот симптом получил название «кошачьего глаза». Эффект хорошо заметен на фотографиях со вспышкой.
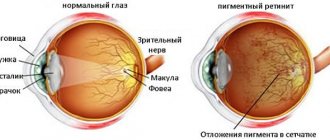
При присоединении воспаления и/или отека появляются болезненные ощущения, светобоязнь, развивается глаукома. В результате нарушения ретины глаз может перестать реагировать на свет, зрение становится мутным, возможно появление слепоты.
Далее ретинобластома разрушает стенки орбиты, выходит за пределы глаза. Появляется экзофтальм («выпучивание» глаза) различной степени выраженности.
На поздних стадиях рака глаза, когда метастазы поразили зрительный нерв и распространились в головной мозг, появляются приступы мигрени, рвота, тошнота, развивается общая интоксикация.
Астроцитома
Астроцитарная гамартома сетчатки — астроцитома — растет из астроцитов сенсорной части сетчатки, нередко возникает на фоне туберозного склероза, для которого характерна нейроэктодермальная дисплазия (себорейная аденома кожи лица, нейрофиброматоз).
Заболевание наследуется по аутосомно-доминантному типу. Впервые опухоль на глазном дне при туберозном склерозе была описана в 1921 г. I.Van der Hoeva. Однако позднее F.Schwab показал, что опухоли на глазном дне появляются только у 20 % больных туберозным склерозом. Следует иметь в виду, что астроцитома может быть представлена солитарным узлом в сетчатке и у практически здоровых лиц молодого или детского возраста.
Клиника
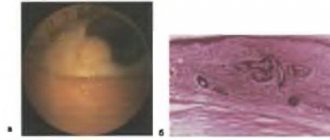
На глазном дне, как правило, случайно выявляется хорошо отграниченная круглой или овальной формы проминирующая опухоль серовато-белого или желтоватого цвета. Опухоль локализуется как в центральной зоне, на диске зрительного нерва, так и на крайней периферии в зоне сенсорной сетчатки (рис. 7.5; 7.6).
Pиc. 7.5. Узловая астроцитома на периферии глазного дна у 15-летней девочки
Рис. 7.6. Астроцитома в области диска зрительного нерва у 7-летнего мальчика
Астроцитома лежит в слое нервных волокон, сосуды сетчатки могут проходить на поверхности ее и под ней. В опухоли могут быть кальцификаты. Размеры ее не превышают одного-двух диаметров диска зрительного нерва, границы неровные, но достаточно четкие. У маленьких детей по мере их взросления в астроцитоме могут возникать кисты. Это делает опухоль похожей на тутовую ягоду.
При спонтанном разрыве кисты ее содержимое изливается в стекловидное тело, что приводит к его помутнению и снижению остроты зрения. Как правило, опухоль практически не прогрессирует. Однако у маленьких детей возможно увеличение опухоли, что приводит к появлению интраретинального и субретинального экссудата и снижению остроты зрения.
Морфология
Опухоль представлена хорошо дифференцированными продолговатыми со светлой эозинофильной цитоплазмой клетками с круглыми и овальными ядрами. Фибриллярные отростки тел клеток глии образуют густой матрикс. J.Shields (1984) наблюдал редкие митозы в астроцитоме. Опухоль располагается во внутренних слоях сетчатки, при увеличении ее размеров возможно распространение в наружные слои. Поверхность опухоли покрывает нежная сеть новообразованных сосудов.
Диагноз устанавливают на основании прямой, непрямой офтальмоскопии. Большую информацию дает биомикроофтальмоскопия. ФАГ и ультразвуковое сканирование помогают в диагностике больших опухолей. Иногда диагноз астроцитомы настолько труден, что требуется тонкоигольная аспирационная биопсия (ТИАБ)
.
Дифференциальный диагноз астроцитомы труден в силу общности офтальмоскопических симптомов со многими заболеваниями. Прежде всего требуется дифференциация с ретинобластомой, беспигментной увеальной меланомой, кавернозной гемангиомой хориоидеи, ретинальной капиллярной гемангиомой. хронической гранулемой сетчатки, миелииовыми волокнами, друзами диска зрительного нерва, глиозом сетчатки.
Лечение
Маленькие, хорошо отграниченные астроцитомы лечения не требуют. При появлении признаков увеличения образования, возникновения отслойки сетчатки с целью локализации патологического процесса рекомендуется отграничительная лазеркоагуляция или криопексия.
Прогноз для зрения при маленьких астроцитомах хороший. Большие опухоли, сопровождающиеся экссудативной отслойкой сетчатки, могут приводить к снижению зрения. Прогноз для жизни хороший.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Опубликовал Константин Моканов
Диагностика опухоли глаза
Одиночные маленькие опухоли офтальмолог способен обнаружить на профилактическом приеме. Однако диагностика в офтальмологии включает и аппаратные методики.
Детальный осмотр структур глаза в офтальмологии осуществляется при помощи:
- Ретинальной камеры (фундус-камеры). С ее помощью можно фотографировать глазное дно для выявления патологических изменений.
- УЗИ.
- Биомикроскопия глаза – осмотр тканей глазного яблока с помощью щелевой лампы. Маленьким детям проводится под общим наркозом.
- Рентгенография орбиты – позволяет оценить распространенность новообразования.
- КТ позволяет увидеть точные контуры опухоли, определить распространение метастазов.
- Дополнительным методом исследования служит МРТ.
При подозрении на ретинобластому назначается забор и исследование спинномозговой жидкости. Во всех случаях выявления рака глаза проводится генетическая диагностика, собирается анамнез всех членов семьи.
Только после полного курса диагностических мероприятий можно точно установить стадию болезни и определить методику борьбы с недугом.
Диагностика
При обнаружении серьёзных симптомов необходимо незамедлительно обратиться к специалисту.
Распознавание новообразований происходит последовательно. В первую очередь офтальмолог проводит консультацию и изучает анамнез. Затем производится осмотр глаза с помощью специальной лампы.
Щелевая лампа даёт возможность детально разглядеть как передние, так и задние части органа. Для разных увеличений внутри её корпуса расположен микроскоп.
Врач обязательно проверяет границы поля зрения и его качество. Чтобы установить общий уровень здоровья, пациенту необходимо сдать несколько анализов: на уровень сахара в крови, на наличие гепатита и сифилиса, общий анализ крови. Ребёнок обязательно должен пройти осмотр педиатра.
Если выявлены другие заболевания, больного направляют к нужному специалисту.
Биопсийное исследование
Проводится при выявлении новообразований век. Заключается в сборе шприцем материала из поражённого места для последующего детального исследования в лаборатории. Анализ показывает наличие или отсутствие опухоли, и при обнаружении патологии определяет её характер.
УЗИ
Один из основных методов диагностики. Помогает установить место образования опухоли и даёт возможность её измерить, полученные сведения отображаются на мониторе. Процесс базируется на эхолокации и происходит безболезненно.
Оптическая когерентная томография (ОКТ)
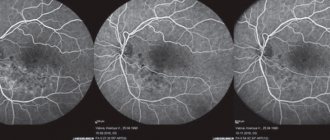
Этот метод диагностики позволяет провёсти тщательное сканирование сетчатки, хориоидеи и эпителия. Одного сеанса ОКТ недостаточно, раковый больной регулярно подвергается данному обследованию с целью наблюдения за развитием заболевания и результативности лечения.
Во многих случаях дополнительно выполняют рентген, компьютерную томографию и МРТ.
МРТ головы для человека
Способы органосохраняющего лечения:
- Локальная химиотерапия при раке сетчатки глаза предназначена для уменьшения патологического очага. При этом препарат могут вводить как в стекловидное тело, так и в артерию глаза.
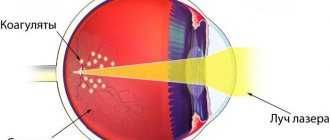
- Лазерная коагуляция применяется только при размере опухоли до 1,5 мм.
- Наружная лучевая терапию. Детям проводят под наркозом с обязательной фиксацией головы. Обычно такой метод используют при опухолях, которые находятся далеко от центра глаза. Лучевая терапия с химиотерапией дает положительный результат в 75% случаях.
- Криодеструкция, или прижигание опухоли жидким азотом.
При значительном разрастании опухоли, наличии метастазов, глаукомы, потере зрения проводится хирургическое удаление глазного яблока (энуклеация). Во избежание развития осложнений, таких, как макулярный отек сетчатки глаза, лечение совмещают с последующей химиотерапией. Это помогает также снизить риск появления повторных опухолей. Операция проводится в крайнем случае, если есть риск для жизни пациента. Чаще такой метод назначают до 3 лет. В последующем проводится протезирование глаза.
Кавернозная гемангиома
Опухоль возникает в сетчатке как самостоятельное заболевание или может быть симптомом распространенного порока развития с поражением ЦНС, кожи лица, слизистой оболочки носоглотки. Чаще страдают женщины (60 %), обычно опухоль односторонняя. R.Levis (1975) при наблюдении над 37 случаями кавернозной гемангиомы сетчатки билатеральное поражение отметил лишь у 3 больных.
При изучении родословных К.Moffat (1988) отметил аутосомно-доминантный путь наследования с разнообразной экспрессией и неполной пенетрантностью. Обнаруживают обычно случайно, если опухоль располагается вне макулярной зоны.
Клиника
Клинически опухоль длительное время бессимптомна, но могут быть жалобы на плавающие помутнения или снижение центрального зрения. На глазном дне вблизи диска зрительного нерва или на нем обнаруживают локальную опухоль, состоящую из отдельных многочисленных тонкостенных сосудистых узелков, связанных с темного цвета аневризматически расширенной веной. Цвет опухоли малиновый с синюшным оттенком.
Иногда опухолевый узел и подходящая к нему вена покрыты тонкой белесоватой фиброзной тканью. В сетчатке гемангиома располагается в ее слоях. Вид опухоли напоминает «гроздь винограда». Калибр ретинальных сосудов, подходящих к опухоли и выходящих из нее, остается неизмененным. В зоне сосудистых разрастаний, как правило, отсутствуют экссудативные изменения.
Опухоль стационарна в своих размерах при длительном наблюдении. Практически единственным осложнением кавернозной гемангиомы сетчатки может быть кровоизлияние в стекловидное тело, но встречается оно нечасто.
A.Reese (1976) сформулировал следующие признаки, наиболее часто встречающиеся при кавернозной гемангиоме сетчатки:
1) опухоль представлена аневризматически измененными сосудами; 2) опухоль часто дренируется крупным ретинальным сосудом неизмененного калибра; 3) отсутствует экссудативная отслойка сетчатки; 4) редко возникают геморрагии в стекловидное тело; 5) во многих случаях поверхность опухоли прикрыта сероватой глиозной тканью; 6) исключительно низкое заполнение флюоресцеином сосудов опухоли при флюоресцентной ангиографии; 7) возможное сочетание ретинальной кавернозной гемангиомы с сосудистыми опухолями головного мозга.
Морфология
Обнаруживают рост опухоли во внутренних слоях сетчатки. Большая по размерам опухоль может занимать всю толщу сетчатки, состоит из аневризматически измененных вен с эндотелиальной выстилкой, соединяющихся между собой узкими каналами. При длительном существовании под опухолью в наружных слоях сетчатки возникает кистовидная дегенерация.
Диагноз устанавливают на основании офтальмоскопического обследования и ФАГ. При гемофтдпьмах информативно ультразвуковое сканирование, которое позволяет выявить зону утолщенной сетчатки, при этом типичная для увеальной меланомы экскавация хориоидеи отсутствует.
Дифференциальный диагноз проводят с болезнью Коатса, капиллярной гемангиомой сетчатки, телеангиэктазиями сетчатки (особенно при их периферической локализации), окклюзией вены сетчатки, диабетической ретинопатией, меланомой хориоидеи и ретинобластомой.
Лечение
При рано выявленных опухолях эффективна лазеркоагуляция, криодеструкция. Лазеркоагуляцию без труда можно выполнить при локализации опухоли в постэкваториальной зоне. Отсутствие отслойки сетчатки и увеличение калибра питающих сосудов позволяет проводить коагуляцию опухоли размером пятна 250-500 мкм, мощностью излучения 350-600 мВт и экспозицией лазерного воздействия 0,2-0,5 с.
Коагуляты следует наносить черепицеобразно до появления интенсивного белого цвета на поверхности гемангиомы. Во избежание появления кровоизлияний опухоль следует разрушать поэтапно.
Прогноз для зрения, как правило, хороший. При появлении геморрагий в стекловидное тело может быть снижение остроты зрения, но при рассасывании последних зрение восстанавливается. При локальной гемангиоме в сетчатке прогноз для жизни хороший. В случае сочетания с сосудистыми опухолями головного мозга прогноз отягощается возможными внутримозговыми кровоизлияниями,
Рак сетчатки у ребенка: главные тонкости
Этот диагноз, по статистике, встречается всего у одного новорожденного из 15-22 тыс. по всему миру. В 80-90% случаев диагноз устанавливается до достижения ребенком 3 лет. Наследственная ретинобластома всегда поражает оба глаза, и первые её признаки появляются уже на первом году жизни малыша.
Дети, перенесшие рак сетчатки глаза, должны проходить осмотры каждые полгода после лечения. Они пожизненно состоят на диспансерном учете. При желании создать семью такие пациенты обязаны посетить генетика и получить консультацию, поскольку чаще всего патология передается по наследству.
У детей с таким диагнозом велик риск появления других видов онкологических заболеваний.
Ретинобластома (рак сетчатки)
В настоящее время в лечении ретинобластом используются: оперативный метод, лучевой и химиотерапия. Правильное сочетание предложенных методов дает возможность получения хороших результатов. Поэтому при планировании лечения следующие принципиальные моменты имеют огромное значение:
- поражение одностороннее или двухстороннее;
- зрение сохранено и имеется возможность его сохранения;
- поражение только внутриглазное или процесс уже распространился на зрительный нерв;
- имеет ли место распространение процесса на орбиту, на цнс, наличие отдаленных метастазов.
В настоящее время существует тенденция к максимально возможному консервативному лечению. Криотерапия и фотокоагуляция — два прекрасных метода лечения ретинобластом, позволяющие сохранить глаз и зрение и практически не дающие осложнений. В случае рецидива заболевания возможно повторение лечения. Однако консервативное лечение эффективно только при небольших опухолях. Криотерапия показана при поражении переднего отдела сетчатки, фотокоагуляция — при поражении заднего отдела сетчатки. Оперативный метод Самым частым видом операции при ретинобластоме является энуклеация. Показаниями к энуклеации является массивный характер внутриглазного поражения; глаукома, вызванная разрастанием сосудов опухоли, отсутствие зрения и невозможность его восстановления. Самым важным моментом этой операции является отсечение зрительного нерва так далеко, как это только возможно. Через 6 недель после этой операции уже возможно протезирование. Энуклеация — самый хороший метод лечения, дающий лучшие результаты выживаемости. Летальность после энуклеации минимальна. После этой операции в последующем не требуется регулярное обследование под наркозом. Однако поскольку эта операция чаще всего производится в возрасте до трех лет, она влечет за собой большие косметические дефекты, так как к этому возрасту орбита еще не сформировалась окончательно, после операции из-за отсутствия глаза кости, формирующие орбиту, растут активнее, что и вызывает косметический дефект. Удаленный глаз должен быть подвергнут тщательному гистологическому исследованию. Главными факторами, определяющими плохой прогноз, являются инвазия зрительного нерва, особенно на уровне резецированного края, интенсивная инвазия сосудистой оболочки, экстрасклеральная инвазия. В случаях внеглазного распространения опухолевого процесса показана экзентерация орбиты — операция еще более калечащая, чем энуклеация. Лучевое лечение. В попытке сохранить зрение облучение становится методом выбора в лечении пациентов с ретинобластомой. Целью лучевого лечения является излечение с сохранением зрения. Однако преимущества в выборе этого метода должны быть взвешены и сравнены с возможными непосредственными и отдаленными осложнениями. Если может быть сохранено зрение, то следует отдать предпочтение лучевой терапии, чем энуклеации. Существует несколько методик лучевой терапии, однако чаще используется наружное облучение с двумя латеральными полями. Так как большинство пациентов имеют множественные опухоли в одном или обоих глазах, и эти опухоли мультифокальны по своему происхождению, поле облучения должно включать всю сетчатую оболочку, передняя граница которой — ora serrata. В поле облучения также должно быть включено стекловидное тело и 10 мм передней части зрительного нерва. Дозы лучевой терапии должны быть высокими — от 3500 Гр у больных I-III групп, до 4500 Гр у больных IV-V групп. Рекомендуется использование специальных блоков для хрусталика, чтобы избежать развития постлучевой катаракты. Некоторые авторы критикуют латеральные поля, так как возможны рецидивы в передней части сетчатки. Практически это бывает редко, однако в случае такой локализации опухоли показана дополнительная криотерапия. Так как пациенты с ретинобластомой — это преимущественно дети до трех лет, для проведения лучевой терапии часто необходим наркоз и специальный стол для фиксации больного. Ретинобластома — это опухоль, чрезвычайно чувствительная к лучевому лечению. Получая только лучевую терапию, 75% пациентов может быть излечено, а при добавлении криотерапии процент излечения может быть и выше. Для оптимального проведения лучевого лечения необходимо участие группы специалистов, в которую входят сестра, врачи разного профиля, анестезиологи, хорошо знающие эту патологию. В некоторых случаях возможно использование радиоактивных пластинок, но их применение ограничено, так как доза облучения распределяется неравномерно, она высока только в месте имплантации. Такая высокая доза облучения может привести к сосудистым повреждениям и последующим кровотечениям. Поэтому эта методика лучевого лечения показана только при очень маленьких опухолях, расположенных вне оптического диска. Также эта методика не показана детям с наследственной ретинобластомой, так как в этом случае наиболее вероятен мультифокальный характер поражения. Химиотерапия. Хирургический метод и лучевая терапия могут дать излечение практически в 80-90% случаев. ХТ должна быть применена в случаях массивного внутриглазного поражения, при инвазии зрительного нерва, особенно если имеет место инвазия резецированного края нерва, при поражениях орбиты, при региональных метастазах. Ретинобластома хорошо чувствительна к ряду химиотерапевтических препаратов. В лечении используется сочетание нескольких цитостатиков. Сочетание винкристина, карбоплатина, вепезида — самое эффективное в настоящее время. Винкристин, циклофосфан, доксорубицин — также эффективны, однако в последнее время отдается предпочтение первой комбинации из-за того, что циклофосфан увеличивает риск развития вторых опухолей и приводит к стерилизации пациентов. В последние годы в развитых странах в связи с хорошей диагностикой отмечено увеличение числа больных с ранними стадиями болезни. В этих случаях криотерапии, фотокоагуляции и лучевой терапии может быть достаточно для излечения пациента.
Профилактика и прогноз ретинобластомы
Оптимальным средством предупредить болезнь является проведение ДНК-диагностики еще на этапе планирования беременности. При обнаружении мутации гена RB1 следует воспользоваться ЭКО.
Профилактические осмотры офтальмолога на первых годах жизни ребенка помогут выявить заболевание на ранней стадии. Следует более внимательно наблюдать за состоянием глаз ребенка, если известно, что у кого-то из членов семьи есть мутированный ген.
При своевременном выявлении заболевания прогноз благоприятный. Даже при обнаружении рака на поздних стадиях у 47% пациентов удается добиться ремиссии. Современные методы практически исключают летальный исход, который возникает из-за обширных метастазов. В большинстве случаев удается спасти глаз и зрение маленькому пациенту, что способствует его дальнейшему гармоничному и разностороннему развитию.
Лечение
Удаление новообразований происходит микрохирургическим путём. Для этого применяют:
- Выпаривание лазером – опухолевая ткань испаряется лазерным лучом.
- Электроэксцизия – удаление тканей при помощи электрического ножа. При таком методе ткани восстанавливаются без нагноения.
- Криохирургия – мгновенная заморозка тканей с целью их омертвения.
- При сосудистых новообразованиях вводят химические вещества, а затем опухоль удаляют хирургическим методом.
При возникновении опухоли в дальних участках глаза без хирургического лечения не обойтись. Глазное яблоко подлежит удалению и замене на протез. Если опухоль имеет злокачественный характер, применяется радиотерапия.
Симптомы
Поскольку видов рака (смотрите выше) существует много, симптоматика может различаться.
Симптомы проявления рака глаза зависят от типа патологии. Основные клинические проявления:
- ухудшение зрительной функции вплоть до полной потери;
- увеличение темных пятен вокруг дуги глаза;
- появление внезапных довольно сильных болей;
- выпученные глаза или пучеглазие;
- смещение глазного яблока;
- развитие косоглазия;
- вспышки перед глазами.
Косоглазие как симптом проявления рака
У некоторых пациентов на глазу образуется родинка – или невус. Также может проявляется в виде птеригиума или пингвекулы. Эти образования безвредны, и в большинстве случаев не имеют отношения к онкологии, но врачи не исключают такой возможности. То же самое касается и кисты конъюнктивы.
Обычно невусы никак не мешают человеку, но появление внезапных болевых ощущений является достаточным поводом для немедленного обращения к врачу. Также при раке глаза может ухудшаться общее состояние – падает жизненный тонус, человек быстро устает, теряет аппетит. Диагностируется патология только на поздних стадиях или по чистой случайности – например, в рамках общего обследования.
Невус глаза