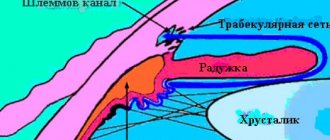
При искривлении или затуманивании роговичных тканей световые лучи искажаются. Изображение предметов на сетчатке искривляется, снижается острота зрения вплоть до абсолютной слепоты. Патологические процессы необратимы, корректировать зрение с помощью линз и очков неэффективно. Во многих случаях устранить роговичные проблемы помогает только трансплантация.
Пересадка (трансплантация) роговицы глаза – микрохирургическое вмешательство, направленное на удаление пораженных тканей, на устранение различных патологий и на восстановление зрения. Операционным способом измененные роговичные участки заменяют здоровыми донорскими тканями, лоскут может быть размещен только на поверхностных слоях либо на всю толщу роговичных тканей. Сквозная кератопластика позволяет вернуть остроту зрения, улучшить внешний вид, устранить помутнения и другие патологии. Каждый год в мире выполняют десятки тысяч подобных трансплантаций.
В Москве сегодня проводятся офтальмологические вмешательства различного уровня сложности. Российские хирурги с успехом пересаживают эндотелий, проводят послойную кератопластику, успешно исправляют врожденные и приобретенные патологии глаз.
Сквозная пересадка роговицы — 50 000 — 90 000 руб.
Использование биологического изделия для пересадки роговицы — 120 000 руб.
(продолжительность операции)
Показания
- Прогрессирующий кератоконус и кератоглобус, когда роговица сильно истончена и имеет форму конуса.
- Травмы и другие дефекты роговичных тканей.
- Врожденные аномалии тканей глаза.
- Посттравматические рубцы роговицы.
- Разнообразные дистрофии роговицы, как следствие воспалений, операций и пр.
- Дистрофия Фукса, когда разрушается эндотелий роговицы.
- Появление бельма (помутнение) роговицы.
- Инфекционные поражения и язвы роговичных тканей грибковой, вирусной, бактериальной либо паразитарной природы.
- Буллезная кератопатия, проявляющаяся отеком роговицы.
Противопоказания
- Острые воспалительные заболевания глаза (блефарит).
- Выворот или заворот века.
- Острые инфекционные заболевания.
Виды кератопластики
- сквозная пересадка роговицы;
- передняя и задняя послойная трансплантация роговичных тканей;
- замена внутреннего слоя роговицы;
- кератопротезирование.
Сквозная пересадка роговичных тканей – самый распространенный тип операции. Проводят при кератоконусе, различных травмах, ожогах и дистрофических изменениях. Круглым трепаном иссекают поврежденные ткани на всю толщу и заменяют их донорским трансплантатом. Выкраивают здоровый роговичный материал таким же способом. Швы можно снимать через 6 месяцев.
Кросс-линкинг роговицы
Кросс-линкинг останавливает прогрессирование кератоконуса и позволяет избежать пересадки роговицы. Особенно эффективен данный метод на ранних этапах. Роговица становится более плотной и может удерживать свою форму, что дает возможность предотвратить дальнейшее прогрессирование кератоконуса и улучшить характеристики зрения.
Укрепление роговицы и стабилизация кератоконуса достигается при помощи одновременного закапывания рибофлавина (витамин В2) с последующим воздействием специальной ультрафиолетовой лампой. Доза ультрафиолетового облучения не велика и не способна вызвать повреждения более глубоко расположенных тканей глаза.
В нашей клинике применяется модифицированная технология — акселерированный кросс-линкинг. Данная разновидность кросс-линкинга позволяет сократить время процедуры с 1 часа до 35 минут без снижения ее эффективности.
Процедура проводится под местной капельной анестезией, не вызывает болезненных ощущений. После процедуры на несколько дней надевается защитная мягкая контактная линза для сокращения восстановительного периода.
В среднем восстановление поверхностных слоев роговицы происходит к 4-5 дню после выполнения роговичного кросс-линкинга, а острота зрения восстанавливается в течение 2-3 месяцев.
Роговичный кросс-линкинг можно комбинировать с другими методами коррекции рефракционных изменений, возникающих при кератоконусе.
Техника кератопластики
В Москве микрохирургическая операция проходит в режиме госпитализации одного дня. Пациент располагается на операционном столе, на глаза устанавливается специальный векорасширитель, чтобы исключить непроизвольное моргание. В зависимости от объема предполагаемых работ, возрастных и индивидуальных особенностей человека, врач-офтальмолог назначает общий наркоз или решает, что достаточно местного обезболивания. Вне зависимости от выбранного метода, в ходе манипуляций пациент не чувствует боли.
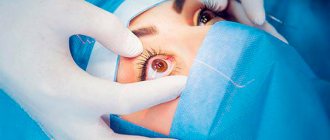
В процессе вмешательства используется микрохирургический инструмент и операционный микроскоп. Хирург определяет диаметр поврежденных лоскутов роговицы и отделяет фрагменты с помощью хирургического трепана и других инструментов. На подготовленное место укладываются здоровые донорские ткани. Тонкими шовным материалом лоскуты подшиваются к роговице пациента.
Заканчивается кератопластика ревизией прижитого трансплантата. Хирург-офтальмолог оценивает равномерность расположения фрагмента, ровность роговичной поверхности и пр. При необходимости выполняются манипуляции по выравниванию формы роговицы. Для предотвращения воспалительных процессов под конъюнктиву глаза вводят глюкокортикостероиды. Для защиты от повреждения на оперированный глаз накладывается повязка или устанавливается защитная линза.
Операция при кератоконусе
Лечение кератоконуса должно проводиться своевременно и адекватно, т. к. болезнь сходна по признакам с близорукостью, но подобрать очки в этом случае становится затруднительно. Нарушение провоцирует неравномерность преломления в различных участках роговицы вследствие ее измененной формы. Утончение роговой оболочки может продолжаться 5-10 лет, затем приостанавливается.
Дегенеративное заболевание роговицы нуждается в радикальной терапии. Сегодня широкое распространение получили операции кросслинкинг (cross-linking). Они заключаются в укреплении роговицы с помощью лазера и раствора рибофлавина. Такое «цементирование» позволяет приостановить патологический процесс, улучить остроту зрения.
Для лечения кератоконуса используется имплантация стромальных колец — полукруглых изделий из биоинертного материала. Щадящая имплантация позволяет стабилизировать роговой слой.
Хирургическая операция при кератоконусе – кератопластика – наиболее радикальный метод терапии. Она помогает устранить врожденные или приобретенные дефекты роговицы. В ходе вмешательства используется донорский материал, служащий для замены пораженных участков.
У 10-25% пациентов кератоконус достигают той стадии, когда коррекция зрения невозможна по причине истончения либо рубцевания роговицы, отчасти вызванного линзами. В таком случае показана сквозная кератопластика, или пересадка роговицы. Около четверти всех пересадок роговицы проводятся для исправления кератоконуса.
Какая именно операция необходима конкретному пациенту, доктор определяет после проведения комплексного обследования. В клинике используется высокоточная диагностическая и терапевтическая аппаратура, хирургическое вмешательство проводится опытными врачами.
Отзывы о врачах оказывающих услугу — Кератопластику
Когда настигает болезнь, очень важно найти высококвалифицированного неравнодушного врача. Именно таким врачом является Татьяна Игоревна! За каждой ее рекомендацией — огромные знания и опыт, а еще – уважение к личности пациента. Именно это дает надежду на лучшее! СПАСИБО. Читать весь отзыв
Светлана
06.09.2019
Владимир Юрьевич Махмутов — врач редкого дарования. Ни от мира сего! Талант, доброта, обходительность, внимательность. Золотые руки. Огромное спасибо и низкий поклон. Щедрова Е. Читать весь отзыв
Щедрова Екатерина
25.03.2019
Реабилитация после ФРК
После завершения процедуры хирург накладывает повязку на глаза, с которой потребуется ходить в течение следующих 3–4 суток. В течение этого времени назначаются увлажняющие глазные капли, которые помогают уменьшить дискомфорт, быстрее восстановить роговицу, уменьшить риск образования рубцов и инфекции.
После ФРК носят солнцезащитные очки. Это связано с тем, что воздействие солнца может привести к образованию рубцов на роговице после операции, вызвав проблемы со зрением.
Ограничения после процедуры:
- избегать попадания воды в глаза в первую неделю после процедуры;
- не тереть глаза;
- не посещать СПА, сауну, солярий на протяжении 2 недель;
- не наносить макияж первые 7 дней;
- читать и смотреть телевизор по минимуму первые 2 суток.
Нужно носить солнцезащитные очки на открытом воздухе.
Что такое кератоконус
Кератоконус — болезнь глаза, приводящая к прогрессирующему истончению роговицы. Она обычно возникает в период полового созревания и приводит к размытию зрения, двоению в глазах, близорукости, астигматизму и светочувствительности. Поражает оба глазных яблока одновременно. Кератоконус встречается нечасто, в одном случае из 2 тысяч.
Это заболевание не приводит к полной потере зрения, но остаётся с человеком на всю жизнь.
Кератоконус проявляется выпуклостью роговицы
Болезнь проявляется сильной конусообразной выпуклостью роговицы. Этот орган отвечает за чёткость зрения, поскольку в нём преломляются и фокусируются на сетчатке лучи света. Изменение формы роговицы приводит к расфокусировке и последующим изменениям зрения. Больные с кератоконусом ощущают дискомфорт при чтении, работе на компьютере и просмотре телевизора, им категорически противопоказано подводное плавание.
Развитие кератоконуса у детей начинается в пубертатном периоде. Причины этого до конца не изучены. Предполагается, что механизм образования патологии запускается половыми гормонами. Отмечается также влияние факторов окружающей среды и наследственности.
Кератоконус — видео
Список необходимых анализов для проведения операции
При проведении операций ФРК ФТК и кросслинкинг анализов не требуется.
Для проведения операции по имплантации интрастромальных колец:
- общий анализ крови, мочи,
- биох.анализ крови (общий белок, мочевина, креатинин, К,Nа, сахар крови, билирубин (по фракциям),
- группа крови, резус-фактор, время свертываемости крови (Дюке либо Сухарев) или коагулограмма,
- ВИЧ, RW, HвS, HCV, ЭКГ, рентгенография грудной клетки (флюорограмма),
- консультация терапевта, оториноларинголога, стоматолога (при сахарном диабете — консультация эндокринолога).
Симптомы
Начальными признаками заболевания является расплывчатое изображение предметов, постепенное снижение рефракции глаза, которое со временем все меньше и меньше поддается очковой коррекции
При несвоевременном обращении к врачу, зрение постепенно ухудшается, растет близорукость, увеличивается астигматизм и пациент начинает видеть все «в тумане». Глаз начинает воспаляться. По мере развития болезни роговица становится все более конусообразной, а зрение еще сильнее смазанным и искаженным. Может возникать двоение предметов, которое со временем увеличивается.
Классификация кератоконуса
По стадиям кератоконус классифицируют:
— I стадия является начальной и характеризуется остротой зрения в 0, 1-0, 5. На этом этапе помогают очки и контактные линзы для астигматизма. — II стадия уже имеет значение остроты зрения 0, 1-0, 4. Роговица начинает истончаться. Также корригируется очками с цилиндрическими линзами и контактными линзами. — На III стадии происходит выпячивание и истончение роговицы. Острота зрения 0, 1-0, 12. Очки для коррекции становятся непригодны. Применяют для этого жесткие газопроницаемые контактные линзы. — IV стадия является клинической. Острота зрения составляет 0, 01-0, 02 , коррекции не поддается.
По типам кератоконус делится на:
— передний (истинный), — задний; — острый (водянку).
Благодаря развитию современного оборудования уже не составляет труда определить с помощью специальных функций в измерительных приборах кератоконус на начальной стадии, а также такой тип, как задний кератоконус.
Причины кератоконуса
Как правило, кератоконус возникает после 14-15 лет, иногда чуть позже. Человека должно насторожить, если вдруг в молодом возрасте без видимых причин появляется близорукость или астигматизм. Если это произошло, он должен незамедлительно обратиться к офтальмологу и пройти тщательное специальное исследование для исключения такого заболевания, как кератоконус.
Тенденция к появлению кератоконуса определяется рядом факторов. Предположительно – это генетика, травмы роговицы, постоянные стрессы, влияние окружающей среды. В последнее время отмечается увеличение заболеваний кератоконусом из-за большого числа операций по коррекции аномальной рефракции с использованием лазерных технологий.
История открытия заболевания
Первые упоминания о кератоконусе датируются 1748 годом в трудах немецкого врача Бурхарда Маухарта. А уже подробно описал это явление и выделил в отдельную группу Джон Ноттингем в 1854 году. Несколькими годами позднее британский хирург Уильям Боуэн впервые произвел операцию на роговице при кератоконусе. Хирургическое вмешательство было произведено у молодой женщины, которое закончилось очень хорошим результатом, а именно улучшением зрения у 18-летней пациентки. В то время германский офтальмолог Альберт фон Грэфе разработал методы лечения кератоконуса. Чтобы восстановить исходную форму роговицы, использовали раствор нитрата серебра, которым ее прижигали, далее накладывали пропитанную специальным раствором повязку, чтобы вызвать митоз. Изобретение в 1888 году контактных линз не оставило без внимания и это заболевание. Применялась специальная стеклянная склеральная оболочка для сдавливания поверхности роговицы.
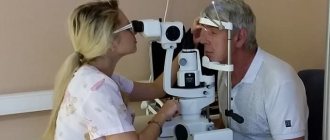
Методы диагностики
Перед тем как приступить к осмотру, окулист проводит опрос пациента. Анамнез состоит из объективных и субъективных симптомов, жалоб на снижение зрения. Врач должен выяснить, не было в последнее время травм или обострения хронических заболеваний, которые могли бы спровоцировать развитие кератоконуса.
Важно! Врач обязательно должен изучить аллергический анамнез обратившегося пациента. Кератоконус часто протекает в комплексе с бронхиальной астмой, экземой и другими аллергиями.
Для диагностики кератоконуса применяются инструментальные методы:
- Щелевая лампа — при помощи этого метода можно легко обнаружить классический признак кератоконуса — кольцо Фейшера. Оно выявляется у 50% пациентов.
- Осмотр роговицы кератоскопом — исследование помогает офтальмологу оценить степень её кривизны.
- Топографическая карта роговицы — компьютер производит определение топологии поверхности рогового слоя — на рисунке хорошо видны рубцы, выраженность кривизны, неровности. Способ считается особенно информативным в начале заболевания, помогает отследить его динамику.
- Биомикроскопический метод исследования — позволяет выявлять клеточные и гистологические изменения — помутнения, дистрофию, трещины мембраны.
- Офтальмоскопия — оценка состояния глазного дна, сетчатки и зрительного нерва.
- Пахиметрию проводят, когда нужно точное значение неравномерности толщины рогового слоя.
- Скиаскопия — определение степени ретракции.
- Рефрактометрия — для обнаружения астигматизма и миопии.