Кератит — воспаление роговицы глаза. Роговица в центре толщиной около 0,6 мм, во внешней области около 0,8 мм, диаметр — около 11,5 мм.
При кератите воспаляется один или несколько слоев. В зависимости от причины кератит протекает совершенно по-разному.
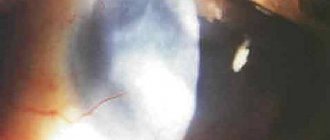
Если воспаление ограничивается поверхностью роговицы, развивается небольшое помутнение. Если более глубокие слои воспаляются, в пораженном месте образуется более плотная мутность, которая проявляется, как беловатое пятно.
Почему воспаляется роговица глаза
Кератит имеет несколько причин развития. Различают инфекционные и неинфекционные причины. К инфекционным относят:
- бактерии;
- грибы;
- вирусы;
- амебы.
Возбудитель передается при контакте с чужими полотенцами, косметикой, попадает в глаза через загрязненную воду в бассейне и контактные линзы. Инородное тело тоже вызывает инфекцию.
Общие возбудители:
- пневмококки;
- стафилококки;
- хламидии;
- герпес.
Кроме того, экологические факторы и некоторые заболевания могут вызвать неинфекционную форму болезни. Причины:
- раздражение из-за сильного УФ-излучения;
- травма инородными телами;
- сахарный диабет;
- ревматоидный артрит или синдром Шегрена;
- опухоли;
- послеродовые кровоизлияния в мозг;
- неполное закрытие век при параличе лицевого нерва;
- аутоиммунные заболевания;
- ВИЧ-инфекция;
- саркоидоз.
Некоторые факторы риска могут играть важную роль в причинах, лежащих в основе кератита. Факторы риска, которые могут способствовать воспалению роговой оболочки, включают:
- нарушение слезоотделения;
- контактные линзы;
- лекарства, подавляющие иммунную систему.
Тонкая роговица – что это такое
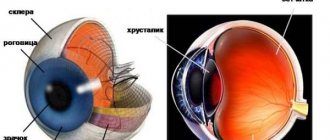
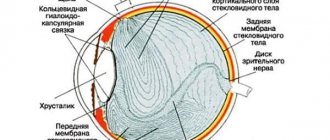
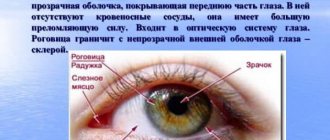
Роговая оболочка является светопреломляющей средой глаза и представляет собой наиболее выступающую вперед часть глазного яблока, занимая чуть более 18% от общего объема наружной оболочки глаза. По сути, роговица – это биологическая оптическая линза зрительного аппарата человека, имеющая выпукло-вогнутую форму и отвечающая за поглощение и преломление электромагнитного светового потока.
Роговица глаза
Основное вещество роговицы – прозрачная фиброзная строма, состоящая из соединительной ткани. Поэтому одним из естественных факторов истончения роговой оболочки глаза является потеря упругости фибриллярного пептидного волокна. Учитывая это, можно сказать, что фактором повышенного риска дегенеративно-дистрофических поражений роговицы является пожилой возраст, так как у лиц старше 50 лет естественные биохимические процессы старения вызывают потерю клеточной жидкости и замедление клеточного метаболизма – главные патогенетические механизмы высыхания и деформации нитевидных белковых структур глаза.
Нормальная толщина роговицы в ее центральной части у человека с непатологической рефракцией составляет от 0,52 до 0,6 мм. У детей роговица продолжает расти с момента рождения до достижения четырехлетнего возраста. Поэтому нередко у младенцев глаза кажутся немного больше, чем у взрослых.
На сегодняшний день показатель ЦТР (центральной толщины роговицы) отличается массивной вариабельностью и в разных клинических случаях нормой могут быть признаны значения от 0,44 до 0,66 мм. Для объективной оценки функционального состояния роговицы ее толщина измеряется в пяти точках: в центре, на верхней и нижней границе, а также в назальном и темпоральном отделе. Для этого используют ультразвуковой портативный пахиметр (данные устройства стали широко использоваться в терапевтической офтальмологии с 1980 года).
Виды кератита
Классификация кератита в зависимости от причины появления:
- Бактериальный кератит. Более 90 процентов случаев вызвано бактериями. В основном стрептококками, стафилококками, синегнойной палочкой. Если поверхность роговицы имеет небольшие повреждения, возбудители могут проникать и сначала распространяются в эпителиальный слой, затем проникать в строму. В тяжелых случаях развивается рубцевание, нарушающее зрение (лейкома).
- Вирусный кератит (герпетический) — часто вызван очень вирусами простого герпеса, реже ветряной оспы. Если на губах появляются пузырьки герпеса, следует проявлять особую осторожность, чтобы не переносить вирус в глаза руками.
- Акантамебный — крошечные одноклеточные клетки попадают в глаза через загрязненную воду в бассейне, контактные линзы. Инфекция очень редка и приводит к серьезному повреждению, если ее не лечить.
- Грибковый — развивается вследствие грибковой этиологии, Чаще возбудителями являются Aspergillus и Candida albicans.
- Травматический — повреждение целостности роговой оболочки посторонними предметами, в результате ушиба или травмы.
Выделяют фотокератит, хронический острый, посттравматический, диффузный.
Различают 7 типов заболевания по форме воспалительного процесса — кератоувеит, дисковидный, буллезный, пигментозный, фликтенулезный, точечный, акне, дисковидный. По степени поражения выделяют поверхностный и глубокий, а в зависимости от локализации — центральный, периферический и парацентральный кератит.
Под дегенерацией, или дистрофией роговицы понимают группу хронических патологий, развивающихся на фоне нарушений обмена веществ общего или локального характера.
Причины дистрофии роговицы
- генетическая предрасположенность;
- аутоиммунные патологии;
- нейротрофические, биохимические нарушения;
- повреждения глаз;
- инфекционные и воспалительные заболевания органов зрения.
Нередко природа болезни остается не выявленной.
Первичные патологии чаще носят двусторонний характер и, преимущественно, имеют наследственную обусловленность. Они могут быть врожденными, развиваются в раннем детском, реже — в подростковом возрасте. Первичная дистрофия роговицы — медленно прогрессирующее заболевание, потому продолжительный период времени остается без внимания
Предпосылками к развитию патологии
- дисфункция клеток заднего эпителия, а точнее — нарушение их барьерной функции, что происходит на фоне дистрофических изменений в ядрах;
- уменьшение числа клеток заднего эпителия (менее 700 штук на 1 кв. мм.).
У здорового человека клетки заднего эпителия малы и не видны. Если число этих клеток снижается, остающиеся стремятся покрыть всю поверхность роговой оболочки, следовательно, нарушается их форма (они растягиваются, становятся плоскими). Визуально дальняя поверхность роговой оболочки напоминает запотевшее стекло (так называемая «капельная роговица»).
Капельная роговица признается преддистрофией, то есть состоянием, когда потенциал клеток заднего эпителия уже истощен или близок к тому. «Запуск» патологии может произойти при исчезновении даже малого числа клеток, что вполне способно произойти при травме, операции, воспалении глаза.
Одно из самых неблагоприятных в прогнозе зрения заболеваний, является дистрофия Фукса.
В строении роговицы это самый внутренний однослойный участок. Он практически не регенерирует. При поражении клетки преждевременно стареют и перестают выполнять свои функции. Также дистрофию Фукса называют первичной эндотелиально-эпителиальной дистрофией (ЭЭД) или буллезной кератопатией, она часто вызвана физиологической потерей клеток в старческом возрасте. Роговица сильно мутнеет и утолщается, при этом значительно падает острота зрения.
Также часто встречается вторичная ЭЭД роговицы, когда повреждается задний эпителий роговицы. Возникает после перенесенных травм, хирургических вмешательствах на глазном яблоке и некоторых видах глаукомы.
Диагностика
ВАЖНО! Патологию роговицы можно обнаружить только при осмотре щелевой лампой. А также, выполнение зеркального биомикроскопического исследования обеспечивает обнаружение первоначальных патологических изменений, существующих даже при внешней прозрачности роговицы и при отсутствии отечности.
Лечение патологии в ГАУЗ «РКОБ МЗ РТ им. проф. Е.В. Адамюка»
Консервативного радикального лечения такой формы патологии не существует. Но все же, ранее обнаружение капельной роговицы и дистрофии Фукса, как предпосылки к развитию отечной кератопатии, поможет своевременно планировать терапевтические и хирургические мероприятия. Лечение позволит уменьшить вероятность быстрого прогрессирования заболевания и отдалить неприятный исход на длительное время.
Радикальным лечением патологии роговицы является только кератопластика (пересадка роговицы), в различных ее вариантах. В зависимости от глубины поражения возможно заменить тот или иной участок роговицы. При поверхностных поражениях роговицы также возможно использование эксимерлазерной технологии.
Купировать болевой синдроме при буллезной кератопатии, как временная помощь перед кератопластикой, поможет кросслинкинг (сшивание коллагена роговицы ультрафиолетом).
Кератоконус – что это такое?
Кератоконус — это прогрессирующее дегенеративное изменение роговицы, в результате которого происходит ее истончение в центре, а сама она приобретает форму конуса.
Эти изменения роговицы приводят к сильному снижению зрения, проявляется формированием миопической рефракции и нерегулярному астигматизму, неэффективности способу коррекции. Раз начавшись, а появляется это заболевание, как правило, в возрасте 10-35 лет, со временем кератоконус прогрессирует.
Причины возникновения кератоконуса до конца не выяснена. Поэтому выявить это заболевание на ранней стадии очень сложно. Чем раньше будет поставлен диагноз, тем скорее можно будит начать лечение и остановить процесс.
Диагностика кератоконуса
Диагностировать кератоконус на ранней стадии без специальной аппаратуры практически невозможно. Заболевание очень долго принимается офтальмологами за близорукость или астигматизм. Только многофункциональное высокоточное оборудование способно распознать кератоконус и точно контролировать процесс изменений роговицы во времени.
Будьте бдительны! Главная проблема кератоконуса его сложно обнаружить на начальной стадии.
Поэтому внезапно возникшая близорукость и ее быстрый прогресс, нарастание астигматизма, возникновение светобоязни, утомления глаз должны Вас насторожить, особенно, если у кого-то из родственников был кератоконус.
Если у Вас или у Ваших друзей или родственников обнаружили кератоконус – не теряйте времени, обращайтесь в РКОБ и мы постараемся помочь Вам.
Для диагностики кератоконуса в ГАУЗ «РКОБ МЗ РТ им. проф. Е.В. Адамюка
» используется оборудование экспертного класса Oculyzer.
Диагностическое устройство WaveLight® Oculyzer – это единственный прибор, позволяющий со 100% точностью поставить диагноз при кератоконусе, даже на начальной стадии. Оно функционирует на базе проверенной технологии Pentacam HR и обеспечивает бесконтактное измерение и анализ всего переднего сегмента глаза. Измерения выполняются от передней поверхности роговицы до задней поверхности хрусталика.
Признаки, характеризующие кератоконус:
- двоение или размытость изображения при низком зрении;
- светобоязнь, утомление глаз, зуд в глазах.
Лечение патологии в ГАУЗ «РКОБ МЗ РТ им. проф. Е.В. Адамюка»
До последнего времени единственным методом лечения кератоконуса являлась операция по пересадке роговицы. Это достаточно сложная и тяжелая операция и сопряженная с высоким риском осложнений.
В 2008 г. — сначала в Европе и в США, а позже и в России появился новый способ лечения кератоконуса, который получил название кросслинкинг. Это единственная технология, которая способна остановить прогрессирование кератоконуса.
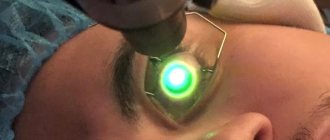
Кросслинкинг — что это?
Методика операции кросслинкинг заключается в следующем: после проведения местной анестезии веки пациента фиксируются с помощью векорасширителя. По данным кератотопограммы пациента эпителий роговицы удаляется децентрированно. В течении 30 минут на поверхность глаза инстиллируют раствор рибофлавина. Затем в течении 30 минут роговица облучается УФ с длиной волны 370 н.м. После окончания процедуры пациента отводят в палату, где он находится под врачебным наблюдением до полного восстановления эпителия роговицы – это 2-3 суток. На протяжении 1 месяца проводиться противовоспалительная и кератопротективная терапия.
В результате воздействия такого светового потока на роговицу, орошенную специальными каплями рибофлавина (вит. В2) создается возможность образования новых поперечных волокон коллагеновых в строме роговицы. Новые волокна образуют «решетку», которая делает роговицу более плотной и способной удерживать свою форму. Таким образом, прогрессирование кератоконуса останавливается.
Эта методика безопасна и принята как «золотой стандарт» в лечении кератоконуса.
Методика прошла сертификацию в России и уже несколько лет успешно применяется специалистами-офтальмологами ГАУЗ «РКОБ МЗ РТ им. проф. Е.В. Адамюка» в ежедневной практике.
| Наименование услуги | Стоимость, руб. |
| Кросслинкинг роговичного коллагена с использованием ультрафиолетового излучения | 18 000 |
- Прейскурант на медицинские услуги
Симптомы
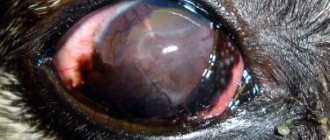
Симптомы заболевания могут сильно отличаться, они зависят от причины и места локализации. При воспалении внешнего слоя роговицы (эпителия) на поверхности возникает серо-беловатое помутнение. Если воспаление влияет на толстый слой роговой оболочки— строму, обнаруживается инфильтрат, который проявляется, как беловатое пятно.
Бактерии вызывают сильную боль в глазу и светобоязнь, блефароспазм. Обычно происходит одновременно с конъюнктивитом, проявляющимся покраснением, слезотечением. Из пораженного органа выделяется гнойный секрет.
Если возбудители проникают в более глубокие слои роговицы, возникает язва. В частности, ползучая язва. Если ее не лечить, приведет к ириту с накоплением гноя в передней камере глаза.
Следующие симптомы указывают на воспаление роговицы:
- жжение;
- чувство инородного тела в глазу;
- зуд;
- рефлекторное сжатие век;
- ухудшение зрительного восприятия;
- отечность.
Фото
Функции роговицы
Роговица находится сразу же за конъюнктивой и выглядит как бесцветная оболочка, которая обеспечивает свободное проникновение света к глубоким отделам глаза. По форме роговица напоминает выпукло вогнутую линзу, радиус кривизны которой доходит до 8 миллиметров. У мужчин кривизна больше на 1,4 %. Нарушение работы этой части зрительного органа может быть вызвано наличием болезни.
Основные функции слоев роговицы глаза:
- Преломляющая. Роговица является частью оптической системы глаза. Из-за своей прозрачности и необычной формы она помогает проводить и преломлять лучи света.
- Защитная функция. Такая оболочка отличается своей прочностью, а также способностью быстро восстанавливаться при повреждении.
- Поддержка общей формы глаза.
Болезни роговицы проходят на фоне быстрого ухудшения остроты зрения, в некоторых случаях человек даже становится слепым. Так как в роговице нет сосудов, а большая часть ткани отличается однородной структурой, заболевания могут возникать при воздействии различных патологических процессов. Перед началом лечения следует ознакомиться со списком болезней роговицы глаза.
Все глазные заболевания обладают схожими симптомами, что затрудняет работу врача во время постановки диагноза. Кроме этого, так как в роговице не содержится сосудов, а по своей анатомии она похожа на конъюнктиву, то в ней очень быстро начинается воспалительный процесс и точно также быстро заканчивается. В роговице все метаболические процессы протекают в замедленном темпе.
Диагностика
Если есть подозрение на воспаление роговицы, врач уточняет, какие жалобы беспокоят пациента, спрашивает о предыдущих воспалениях и проверяет остроту зрения.
Затем офтальмолог исследует роговицу с помощью щелевой лампы. Устройство является своего рода микроскопом, который позволяет окулисту рассмотреть все слои роговой оболочки с увеличением до 40 раз. С помощью щелевой лампы он обнаружит возможные повреждения поверхности (эпителия), изменения в среднем (строме) или внутреннем слое (эндотелие).
При подозрении на бактериальную форму берут мазок с конъюнктивы и роговой оболочки. Определяется тип возбудителя, что позволяет назначить эффективное лечение.
Окрашивание красителем позволяет обнаружить патологические изменения на роговице. Позволяет сделать выводы о качестве слезной пленки. Если глаз смачивается недостаточно, краситель остается на нем.
Причины истончения роговицы
Одной из главных причин истончения роговицы специалисты называют наследственную предрасположенность, но объективных доказательств теории генной передачи пока нет. По статистике, у 53,1% детей, чьи родители имели различные дистрофические заболевания роговицы, диагностируется прогрессирующее истончение по типу кератоконуса. Количественные показатели детей с врожденной дистрофией роговицы могут быть существенно больше, так как не представляется возможным точно исследовать всю детскую популяцию в необходимом диагностическом объеме (не все родители обращаются к офтальмологу ежегодно с целью ранней профилактики офтальмологических заболеваний).
Патогенетически дистрофия роговицы проявляется не только истончением, но и прогрессирующим разрушением передней роговичной мембраны, расположенной между стромой и эпителием, а также выпячиванием роговой оболочки по направлению снизу вверх и рубцеванием фиброзных элементов. Помимо генетического фактора специалисты выделяют следующие причины, которые могут приводить к деструктивным патологиям роговицы. В их числе:
- разрушение коллагеновых связок в строме роговицы в связи с повышенной активностью протеолитических ферментов (протеазы разрушают волокна коллагена) на фоне одновременного снижения экспрессии веществ, блокирующих синтез протеаз;
- скопление в роговице свободных радикалов (неустойчивых атомов кислорода, способных повреждать клетки глаза и вызывать их гибель) и веществ-оксидантов;
- повышение уровня малонового диальдегида, являющегося маркером окислительного стресса, в роговичных фибробластах;
- повышение уровня фосфотазы, катализирующей дефосфорилирование субстратов рецепторного типа;
- повышение концентрации небольших пептидных молекул (цитокинов) и мембранных белков в слезной жидкости в результате длительного ношения контактных линз.
Независимо от причины, ставшей катализатором патологических структурных изменений в роговице, во всех клинических случаях происходит истончение, ослабление и деформация (рубцевание) роговой оболочки глаза.
Лечение
Лечение воспалительного процесса зависит от причины. Поэтому терапия инфекционного и неинфекционного кератита отличается. Кроме того, схема зависит от того, какой слой затронут воспалением.
Медикаменты:
- Антибиотики используются, когда бактерии являются причиной инфекции роговицы. Назначают в виде глазных капель. Антибиотики действуют только против бактерий, не эффективны в отношении вирусов, грибков и других патогенов.
- Противогрибковые препараты — средства, убивающие грибы.
- Виростатики тормозят размножение вирусам. Снижается риск распространения и постоянного повреждения роговицы. Используются лекарства с активным компонентом ацикловиром.
- Противовоспалительные препараты (кортикостероиды — активный компонент кортизон) — дополнительно используют в качестве глазных капель, мази или крема при инфекционных формах заболевания. Они снимают покраснение, боль и купируют воспаление.
- Сухость лечат искусственными слезами. Глазные капли, увлажняющие глаза, облегчают симптомы.
Если роговица распространяется на более глубокие слои и угрожает осложнениями, используются системные лекарства. Антибиотики, противогрибковые препараты, виростатики и кортикостероиды применяют в виде таблеток или внутривенно в виде инъекций.
Если основные заболевания являются причиной воспаления роговицы, лечение начинается с них.
Домашние средства не устраняют причину, например, бактерии, вирусы или грибы. Они являются только дополнением, а не заменой лекарствам. Известное средство — евфразия. Растительные ингредиенты противодействуют раздражению и воспалению.
Главное условие при любом лечение — гигиенические меры. Правильный уход предотвратит распространение патогенов, заражение других людей. Гигиена:
- мыть руки с мылом перед и после прикосновения с глазами;
- без надобности не прикасаться к глазам;
- использовать личное полотенце, мочалку и косметику;
- ежедневно очищать контейнер для контактных линз;
- защищать глаза от УФ-излучения;
- при длительной работе за компьютером использовать увлажняющие капли.
В большинстве случаев кератит проходит через 2–4 недели. Однако после заболевания иногда остаются шрамы на роговице, которые ухудшают зрение, ослабляют роговицу, угрожают слепотой. В такой ситуации трансплантация роговицы — последнее средство. Вот почему так важно своевременное посещение врача и раннее лечение.
Эпидемиология
Раньше заболевания роговицы глаза были массовыми, так как были осложнениями таких заболеваний как оспа, трахома, гонорея, соответственно были основной причиной снижения зрения и слепоты.
На сегодняшний день данные заболевания составляют четверть заболеваний глаз, приводящий к снижению остроты зрения и слепоте в половине случаев. Связано это с тем, что, как уже говорилось выше, роговица глаза не имеет сосудов и соответственно легко вовлекается в патологический процесс, выход из которого довольно медленный.
Заболевания роговицы подразделяются на: аномалии развития, воспалительные заболевания, дистрофические изменения и новообразования Основное место среди заболеваний роговицы занимают воспалительные заболевания и дистрофии.
Группа риска
Офтальмологи выделяют целую группу факторов риска, способствующих истончению. В нее входят:
- геномные патологии, в частности, синдром Дауна (корреляция с дистрофией роговицы до конца не выяснена);
- регулярное механическое воздействие на глаза (чрезмерное трение, частые погружения под воду на большую глубину и т. д.);
- атопические и аутоиммунные системные заболевания (бронхиальная астма, ревматизм, муковисцидоз, экзема, системная красная волчанка и др.);
- пожилой возраст (в связи с естественным обезвоживанием, которое приводит к высыханию и деформации коллагеновых нитей, составляющих основу роговичной стромы);
- офтальмологические заболевания в анамнезе (повышенное внутриглазное давление, глаукома, астигматизм, миопия и т. д.).
Роль вредных привычек и плохо сбалансированного питания в механизмах развития истончения роговицы определяется незначительно, но, как и при любых типах дистрофий, дефицит важнейших витаминов и питательных веществ также может существенно влиять на тканевое питание, метаболические процессы и трофику тканей глаза.
Обратите внимание! Факторами пренатального и неонатального риска патологий роговицы являются внутриутробные инфекции, нехватка веществ, необходимых для правильного формирования и развития органов зрения (с третьей по тринадцатую неделю беременности), недоношенность, низкая масса тела при рождении. Многоплодная беременность сама по себе не является фактором риска по развитию кератоконуса и других заболеваний роговой оболочки, но известно, что в случае рождения однояйцовой двойни частота данной патологии у каждого из детей составляет около 20,9%.
Распределение больных по стадиям глаукомы при ЦТР