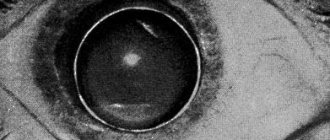
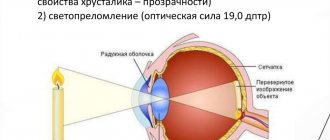
Люксация и сублюксация хрусталика возникает при смещении последнего. При этом дислокация бывает полной, что сопровождается формированием афакичного зрачка, то есть люксацией. При частичном смещении формируется сублюксация. Заболевание это может быть наследственным, но в ряде случаев причиной его является травматическое повреждение глазного яблока, увеличение его в размере за счет высокой степени миопии или гидрофтальма, а также перезрелая катаракта и объемное образование в области передней камеры.
Более подробно рассмотрим наследственную теорию дислокации хрусталика.
Патологии, которые не сопровождаются системными аномалиями
- При семейной эктопии хрусталик смещается в верхне-висночном направлении. При этом дислокация носит двусторонний характер. Наследуется это заболевание по аутосомно-доминантному пути. Первые признаки люксации возникают обычно в раннем возрасте, но иногда заболевание манифестирует позже.
- Смещение зрачка и хрусталика в разных направлениях встречается не часто, так как тип наследования в этом случае аутосомно-рецессивный. Зрачок при данном заболевании становится щелевидным, мелким и плохо расширяется. Одновременно может выявляться и трансиллюминация радужки, нарушение размера и формы самого хрусталика (микросферофакия). Часто присоединяется глаукома, увеличение диаметра роговицы, катаракта.
- При аниридии также может возникать вторичная эктопия хрусталика.
Люксация хрусталика часто является одним из признаков системной наследственной патологии. Например, синдром Марфана, который наследуется по аутосомно-доминантному типу, сопровождается изменением строения соединительной ткани. Это характеризуется и изменениями в самом глазном яблоке:
1. У 80% пациентов возникает двусторонняя и симметричная дислокация хрусталика. Направление движения хрусталика чаще верхне-височное. Повреждения цинновой связки в этом случае тсутствуют, то есть аккомодация сохранена. Однако бывают случаи смещения хрусталика в область стекловидного тела или в переднюю камеру глазного яблока. Также присутствует изменении формы и размера хрусталика (микросферофакия). 2. При врожденной патологии, которая затрагивает передний угол, возникает образование плотных отростков радужки, а также увеличение толщины трабекулярных пластинок. Этот признак возникает у 75% пациентов и часто служит причиной внутриглазной гипертензии. 3. Тяжелым проявлением заболевания является отслойка сетчатой оболочки, которая нередко сочетается с решетчатой дегенерацией и серьезной миопией. 4. Реже других изменений встречается гипоплазия мышцы, которая отвечает за расширение зрачка, а также косоглазие, голубой окрас склер, уплощение роговицы и трансиллюминация радужки.
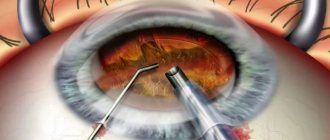
Как проходит операция по замене хрусталика?
В хирургической офтальмологии разработано несколько видов операций по удалению катаракты.
- Метод экстракапсулярной экстракции, при которой поврежденный хрусталик через разрез на роговице удаляется целиком. На его место устанавливается интраокулярная линза (ИОЛ), задняя капсула при этом сохраняется. Существенный недостаток операции – это необходимость большого разреза тканей глаза с последующим наложением швов. Но иногда это единственный способ удалить хрусталик с отвердевшим ядром и сохранить заднюю капсулу, что не позволит выпасть стекловидному телу.
- Интракапсулярная экстракция. Такую операцию обычно делают при повреждении хрусталика в результате травмы. Вмешательство выполняется при помощи криоэкстрактора: хрусталик замораживается жидким азотом и удаляется вместе со всей капсулой. В качестве осложнения возможно выпадение стекловидного тела.
- Факоэмульсификация – современная, хорошо отработанная на практике операция по удалению катаракты с последующей имплантацией искусственного хрусталика.
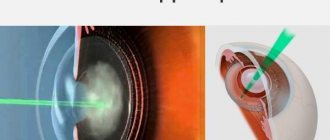
- Фемтосекундный лазер. При удалении катаракты с помощью фемтосекундного лазерного луча разрушение пораженного хрусталика происходит без риска повреждения роговицы. Это самый щадящий оперативный метод лечения катаракты. Луч лазера бесконтактным способом не разрезает, а расслаивает роговицу – отверстие получается идеально ровным, располагается точно по центру, что является необходимым условием для имплантации ИОЛ со сложной оптической конструкцией.
Вид хирургического вмешательства подбирается индивидуально с учетом степени поражения хрусталика, сопутствующих патологий, возраста пациента.
Заболевания с системными проявлениями
Резкое системное заболевание синдром Вейл-Марчезани тоже сопровождается изменением структуры соединительной ткани. При этом клинические проявления патологии противоположны тем, которые характерны для синдрома Марфана. Возникает умственная отсталость, задержка роста, брахидактилия и снижение подвижности суставов. Тип наследования может быть аутосомно-доминантным или аутосомно-рецессивным. В глазу при этом возникают типичные трансформации:
1. Смещение хрусталика в сторону низа с обеих сторон и микросферофакия возникает в 50% случаев у молодых пациентов. 2. Закрытоугольная глаукома вторичного характера возникает из-за нарушения строения угла глаза или же в результате зрачкового блока (при сферофакии, когда хрусталик смещается кпереди). 3. Пресенильное разрушение стекловидного тела и несимметричный размер оси вызывают другие симптомы заболевания.
Гомоцистинурия наследуется по аутосомно-рецесивому пути и сопровождается недостатком фермента печени цистатионин-бета-синтетазы. Результатом этого является накопление в организме пациента гомоцистеина и метионина. Это приводит к нарушению строения костей скелета, внешне пациенты напоминают больных с синдромом Марфана, также повышается склонность к тромбообразованию, а волосы обычно светлые.
Особенности хирургического лечения полной люксации хрусталика
Проблема лечения больных с полным вывихом хрусталика в стекловидное тело (СТ) травматического генеза до настоящего времени остается одной из наиболее актуальных и сложных в офтальмологии, что обусловлено тяжестью клинических проявлений и неудовлетворительными исходами лечения больных с этой патологией [3]. При этом изменения, возникающие как со стороны глаза, так и со стороны самого хрусталика чрезвычайно разнообразны. Наиболее частыми клиническими признаками, сопровождающими посттравматический вывих хрусталика в СТ, являются стойкий травматический мидриаз и т.н. ложная аниридия, возникающая в результате заворота радужки, вторичная глаукома, гифема и гемофтальм, увеит, повреждения сосудистой оболочки, отслойка сетчатки [13, 14]. Особую трудность для удаления представляют люксированные в СТ хрусталики различной плотности с локализацией в задних отделах СТ. Ряд известных офтальмологов считают, что в таких случаях операция показана лишь тогда, когда хрусталик мобильный и свободно перемещается в плоскость зрачка [7, 11]. В литературе нет единого мнения относительно тактики ведения и выбора способа хирургического лечения таких больных. Некоторые авторы в случае полной люксации прозрачного хрусталика в СТ и при наличии высоких зрительных функций с афакической коррекцией при отсутствии других патологических изменений, рекомендовали воздержаться от оперативного вмешательства и производить лазеркоагуляцию сетчатки через прозрачный хрусталик и вокруг него с целью фиксации хрусталика к сетчатке и профилактики ее отслойки [4]. Имеются сообщения об «ареактивном» пребывании люксированного в СТ хрусталика в течении 9 — 30 лет без каких-либо выраженных побочных патологических изменений в глазу [11].При использовании традиционных способов удаления хрусталика из витреальной полости операционные и послеоперационные осложнения (потеря СТ, гемофтальм, экспульсивные геморрагии, разрыв и отслойка сетчатки) встречаются в 22 — 84 % случаях [2, 5]. Также операция удаления люксированного в СТ хрусталика через корнеосклеральный разрез при отсутствии эндовитреального освещения и интраоперационного визуального контроля сопровождается риском контакта и повреждения сетчатки хирургическим инструментарием из-за отсутствия надлежащего визуального контроля [6, 15]. Помимо этого функциональные исходы операций редко превышают исходные, а отдаленные результаты в виде функциональной или анатомической гибели глаза встречаются до 40 % случаев и заканчиваются энуклеацией в 50 % случаев [5, 17].Внедрение в клиническую практику витрэктомии (ВЭ) позволило применить принципиально новый подход к удалению люксированного в СТ хрусталика и перевести эту операцию на качественно новый уровень, значительно снизив операционные и послеоперационные осложнения. Но при наличии плотного ядра хрусталика проведение подобных операций крайне затруднено и также сопряжено риском развития ряда интраоперационных осложнений. Кроме того, фиксация и перемещение хрусталика в витреальной полости с помощью наконечника витреотома представляют определенные технические трудности из-за возможности травматизации сетчатки и других структур глаза. В послеоперационном периоде отмечены такие осложнения как макулярный отек, макулярная атрофия [12]. Отслойка сетчатки в момент проведения витрэктомии по поводу люксированного хрусталика в СТ достигает 7% случаев, а в послеоперационном периоде до 9% [3, 9]. Применение ПФОС в таких случаях является оправданным, так как благодаря его физическим свойствам он «освобождает» хрусталик от сетчатки, и способствует его смещению в передние отделы витреальной полости. Благодаря высокой вязкости, ПФОС образует своеобразную «подушку», на которой хрусталик удерживается в передних отделах витреальной полости, где его дробление и аспирация становится более безопасными для сетчатки, т.к. уменьшается риск ее повреждения как падающими фрагментами хрусталика, так и ультразвуковой энергией [1, 10]. Применение ПФОС предполагает обязательное его удаление по завершении основных этапов операции, а при наличии разрывов сетчатки имеется реальная опасность попадания ПФОС под сетчатку, что чревато развитием ятрогенной отслойки сетчатки [10]. Повреждения сетчатки во время ВЭ и ультразвуковой факофрагментации люксированного в СТ хрусталика возможны и за счет ультразвуковой энергии. Гистологическими исследованиями доказано, что акустическая энергия низкой интенсивности ведет к повреждению фоторецепторов, что при выраженных нарушениях вызывает ишемию сетчатки и формирование ее мелких разрывов. Энергия высокой интенсивности вызывает дефекты всех слоев сетчатки с разрывом хориоидальных сосудов и обильным кровотечением в полость СТ, при этом наблюдаются нарушения ретинального эпителия и мембраны Бруха [8]. При имеющейся отслойке сетчатки риск ее повреждения во время операции значительно возрастает. Кроме того противопоказанием к использованию данной методики являются случаи с нарушением прозрачности роговой оболочки, препятствующие визуальному контролю за осуществлением этапов операции, тяжелые соматические заболевания и глаза с необратимой утратой функций сетчатки и зрительного нерва [2].
С целью оптимизации основных этапов хирургического вмешательства при удалении подвижного хрусталика, люксированного в стекловидное тело, нами предложен способ комбинированного вмешательства, исключающий необходимость применения ПФОС и проведения основных этапов закрытой витрэктомии.
Материал и методы Обследованы 16 пациентов с полной люксацией хрусталика в стекловидное тело (16 глаз). Возраст варьировал от 36 до 75 лет. Мужчины составили большинство — 12, женщин было 4. Причиной такого состояния в 100% случаев была тупая травма глазного яблока. Давность заболевания составляла от нескольких дней до 2 месяцев. Всем больным проводилось полное клиническое обследование, включая тонометрию, УЗ -исследование проводилось до и после операции.
Предложенным способом прооперированы 12 пациентов (12 глаз), находившихся на стационарном лечении в отделении травмы и реконструктивной хирургии КазНИИ ГБ с ноября 2006 года.
Техника операции. Операция проводится под комбинированной анестезией. После акинезии формируется стандартный трехступенчатый корнеосклеральный тоннель в верхней половине глазного яблока шириной 6,5-7,0 мм. Для временной герметизации на тоннель накладывается 1 провизорный шов 8/0. В 4 мм от лимба в нижне-наружном квадранте, подшивается ирригационная канюля со средней скоростью наполнения. Скорость подачи ирригационной жидкости в полость глаза производится постепенно, с плавным повышением уровня ирригации. Под визуальным контролем осуществляется мобилизация хрусталика в передних отделах стекловидного тела. При появлении 1/2 диаметра хрусталика снимается провизорный шов с тоннеля и хрусталик «всплывает» в область зрачка. Следующим этапом хрусталик легко выводится с помощью шпателя-петли, ирригация отключается.
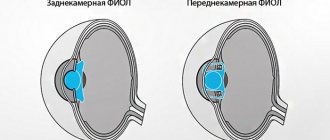
Имплантация заднекамерной модели ИОЛ с транссклеральной фиксацией проводится «ab interno». Завершающие этапы операции включают вымывание вискоэластика и тщательную герметизацию склеротомы и операционной раны.
Результаты и обсуждение Во всех 12 случаях хирургическое лечение прошло без интраоперационных осложнений. Острота зрения до операции колебалась от правильной светопроекции до 0,6 с афакической коррекцией. В послеоперационном периоде у одного больного отмечалась воспалительная реакция, протекающая с выпадением асептического экссудата в области зрачка и на поверхности ИОЛ. Потребовалось усиление противовоспалительной терапии, с последующим назначением рассасывающих препаратов. У двух больных отмечалась реактивная гипертензия на 2-3 сутки, которая также купирована медикаментозно. У всех больных отмечалось повышение остроты зрения в послеоперационном периоде.
Состояние офтальмотонуса до операции также было неоднозначным, колебалось от 19 до 32 мм рт. cт., на 7 глазах (58,3%) ВГД было выше 25 мм рт. cт., несмотря на проводимую гипотензивную терапию. По данным УЗ-исследования к моменту выписки (5-7 сутки после операции) и при контрольном осмотре через 1, 3, 6 мес. патологии со стороны заднего отрезка глаза не выявлено. При проведении циклоскопии через 1-3 мес. после операции у 6 пациентов выявлена периферическая дегенерация сетчатки, проведен профилактический лазербарраж зон истончений и мелких разрывов с целью профилактики отслойки сетчатки.
Выводы Предложенный способ удаления люксированного хрусталика из витреальной полости является малотравматичным и высокоэффективным, что подтверждается повышением зрительных функций, отсутствием осложнений и быстрой реабилитацией пациентов в послеоперационном периоде.
Литература 1. Захаров В.Д. Витреоретинальная хирургия.- М., 2003.- с. 175. 2. Исмаил Хасан И.А.А. Удаление вывихнутого хрусталика из полости стекловидного тела с помощью жидких ПФОС: автореф. … к.м.н.- М., 1994. 3. Красновид Т.А. О тактике лечения больных с полным вывихом хрусталика в стекловидное тело // Офтальмологический журнал, 2003.- № 2.- с. 75. 4. Логай И.М., Красновид Т.А., Ганиченко И.Н. Междунар. Конф. «Одесса — Генуя».- Одесса, 1989.- с.266. 5. Прыткова Н.А. В сб.: Травмы органа зрения.- Л., 1968.- с. 72-80. 6. Aaberg T. M. Jr and oth. // Amer. J. of Ophthalm. 1997, Aug. 124, (2) 222-226. 7. Barraguer J. // Trans Am. Acad. Ophthalmol. Otolaryngol.- 1972.- Vol. 78.- P. 44-49. 8. Boop S., el — Hi. 9. Bourne M.J., Tasman W., Regillo C and oth. // Ophthalmology.- 1996.- Vol. 103.- P. 971-976. 10. Chang S. Low viscosity liquid fluorochemicals in vitreous surgery // Am. J. Ophthalmol.- 1987.- Vol. 103.- No. 6.- Р. 38-43. 11. Duke — Elder System of Ophthalmology Diseasе of the Lens and Vitreous.- London, 1969.- Vol. 11.- 779 p. 12. Roldan Pallares M., Vilar Maseda N. // Arch. Soc Esp Ftalmol 2001 Jul; 76 (7): 431-436. 13. Stilma Jan S. and oth. // Journal of Cataract and Refractive Surgery.- 1997.- Vol. 23.- No. 8.- P. 1177-1182. 14. Synder A. and oth. // Klin. Oczna 2000; 102 (6) 409-412. 15. Terasaki H. Miyake J. Miyake K. // J. Cataract and Refractive Surgey 1997, 232; (9) 1399-1403.
Симптомы эктопии хрусталика
1. Дислокацию хрусталика книзу и медиально. Это появляется к десятилетнему возрасту. Также возникают изменения цинновой связки (из-за накопления цистеина), что приводит к утрате аккомодации. 2. Закрытоугольная глаукома вторичного характера возникает в результате зрачкового блока хрусталиком, смещенным в переднюю камеру глаза.
Гиперлизинемия является очень редким наследственным заболеванием. Оно наследуется по аутосомно-рецесивному типу и возникает в результате недостатка лизин-альфа-кетоглутаратредуктазы. Симптомами патологии являются умственная отсталость, слабость мышц, эктопия хрусталика, эпилептиформные припадки, нарушение функции связок.
Нарушение обмена серы из-за дефицита сульфитоксидазы наследуется по аутосомно-рецесивному пути. При этом синдроме имеется умственная отсталость и ригидность мышц, которая приводит к изменению походки. Эктопия хрусталика обнаруживается у 100% пациентов. Люди с данным заболеванием не живут более пяти лет.
При синдроме Стиклера возникает не только эктопия хрусталика, но и опасная отслойка сетчатки.
Лечение эктопий хрусталика
Чтобы вылечить дислокацию хрусталика, можно применять некоторые методики:
- Очковая коррекция, которая эффективна при незначительной сублюксации, сочетающейся с астигматизмом. При коррекции афакии, которая связана с дислокацией хрусталика в случае физиологического миоза, удается получить неплохие клинические результаты.
- Удаление дислоцированного хрусталика оперативным путем проводят при увеите, катаракте, вторичной глаукоме, повреждении ткани эндотелия.
Обычно дислокация хрусталика сочетается с аномалиями рефракции, увеитом, глаукомой, астигматизмом и другими патологиями.
В медицинском все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
В нашей клинике прием проводится лучшими специалистами–офтальмологами с большим опытом профессиональной деятельности, высочайшей квалификацией, огромным багажом знаний.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Молчанова Анна Александровна
Лечение патологии
В случае определения врачом незначительного смещения хрусталика в стекловидное тело, для лечения патологии будет достаточно применения специальных линз. На фоне их ношения, доктор и оценивает степень восстановления функции зрения. При недостаточной эффективности подобного лечения, либо в случае возникновения каких-то осложнений, может появиться необходимость в проведении хирургической операции.
Операции по поводу дислоцированного хрусталика выполняются в стационарных условиях. Если отсутствует возможность выполнения обширного хирургического вмешательства, пациенту назначается лазерная коагуляция, которая на продолжительный срок улучшает зрительные функции.
При осложненной люксации хрусталика, пациенту назначается ряд дополнительных обследований анализов. Далее проводится хирургическое лечение. К примеру, при вторичной глаукоме, собственный хрусталик удаляется с заменой его на искусственную линзу. После проведения таких операций, зачастую могут возникать побочные эффекты, включая повреждение эндотелиальной выстилки роговой оболочки, разрушение сетчатки, экспульсивную геморрагию, мидриаз зрачка, гифему глаз, утрату стекловидного тела и пр.