Ретинобластома представляет собой редкую злокачественную опухоль, формирующуюся внутри глазных структур. Новообразование развивается из нейроэктодермы сетчатки и встречается преимущественно в детском возрасте. Чаще всего патология диагностируется у детей 2-х летнего возраста. В медицине ретинобластома также называется раком сетчатки. Заболевание характеризуется стремительным прогрессированием и распространением метастазов в другие органы. Опухоль представляет серьезную опасность для здоровья и при отсутствии лечения приводит к летальному исходу.
Причины возникновения
Что такое ретинобластома (рак сетчатки)? Это новообразование внутри глаза, имеющее злокачественную природу. Такая опухоль встречается довольно редко и диагностируется преимущественно у детей от 0 до 5 лет. Чаще всего патология обнаруживается в возрасте 2 лет. Основной причиной возникновения рака сетчатки является генетический фактор. В половине случаев патология у ребенка развивается, если родители сталкивались с такой проблемой. Ретинобластома наследуется как аутосомно-доминантный признак, вследствие наследования ребенком мутантного аллель гена Rb1, который затем трансформируется в злокачественную опухоль.
Генетическая мутация и наследственная предрасположенность значительно повышают риск образования ретинобластомы, однако не обязательно приводит к развитию рака. Хотя случаи, когда у родителей, переболевших таким заболеванием, рождаются здоровые дети, встречаются крайне редко. Ненаследственная форма рака сетчатки возникает гораздо реже и отличается внезапным появлением, стремительным делением клеток ретины глаза. Спровоцировать развитие патологии могут следующие факторы:
- поздняя беременность (возраст родителей старше 35 лет);
- продолжительная работа на металлургическом производстве;
- проживание в местах с неблагоприятной экологией;
- воздействие алиментарных факторов, приводящее к нарушению хромосом.
Такая форма рака сетчатки может диагностироваться у детей старше 5 лет и даже у взрослых (крайне редко).
Главное о ретинобластоме
Ретинобластома – злокачественное образование, состоящее из клеток нейроэктодермы сетчатки. Болезнь поражает сетчатку, сосудистую оболочку и орбиту. Опухоли сетчатки растут очень быстро, метастазы через зрительный нерв проникают в головной мозг, откуда через кровь попадают в костный мозг и трубчатые кости.
Стадии развития ретинобластомы по системе TNM:
- Опухоль занимает 25% глазного дна (Т1).
- Новообразование занимает 25-50% поверхности сетчатки (Т2).
- Охватывает больше половины сетчатки и распространяется за ее пределы, но внутриглазное расположение сохраняется (Т3).
- Опухоль выходит за границы орбиты (Т4).
- Метастазы в региональных лимфоузлах (N1).
- Метастазы в мозге, костях и внутренних органах (MI).
Ретинобластомы составляют 2-4% от всех случаев злокачественных образований у пациентов до 15 лет. Опухоль развивается преимущественно у детей до 5 лет, большая часть больных – дети в возрасте 2-3 года. Риск возникновения не зависит от пола.
Эта опухоль представляет собой типичный наследственный рак. У многих людей, которые имели ретинобластому, рождаются дети с аналогичным диагнозом. Вероятность развития опухоли у второго ребенка, когда ретинобластома была диагностирована у первого, составляет 6%. Если в одной семье есть несколько больных детей, опасность возрастает до 50%. Несмотря на злокачественную природу, болезнь излечима. Своевременное лечение обеспечивает выживаемость подавляющего большинства пациентов.
Симптомы
Ретинобластома является злокачественной опухолью, формирующейся из тканей эмбрионального происхождения. Новообразование может локализоваться на любом участке сетчатки глаза и обычно поражает сосудистую оболочку и орбиту, давая метастазы во внутренние органы и системы. Наследственная форма рака сетчатки часто сопровождается другими врожденными пороками. Основным симптомом ретинобластомы является лейкокория (кошачий глаз) – белое свечение зрачка при определенном освещении. Такое необычное свечение чаще всего можно заметить на фотографии, сделанной со вспышкой. Лейкокория обычно возникает при больших размерах опухоли, провоцирующих отслоение сетчатки.
На начальных стадиях развития заболевания, когда размеры опухоли маленькие, симптомы отсутствуют, ребенок не на что не жалуется. Но по мере роста новообразования зрение начинает стремительно ухудшаться, появляются такие симптомы:
- косоглазие;
- бело-желтый цвет зрачка;
- изменение цвета радужки;
- гиперемия глаза;
- отечность;
- болезненность;
- повышение внутриглазного давления;
- повышенная чувствительность к свету;
- расширение зрачков;
- снижение реакции зрачка на свет.
Вышеперечисленные симптомы могут свидетельствовать о многих заболеваниях глаз, а не только о раке сетчатки. Для диагностики патологии необходимо обратиться к врачу при появлении первых признаков.
Длительное отсутствие лечения приводит к потере зрения и другим тяжелым последствиям.
Структура ретинобластомы
Глаза человека начинают формироваться на раннем этапе внутриутробного развития. В этот период появляются клетки ретинобласты, которые способны быстро делиться. Из них образуются клетки сетчатки, но мутации в генах мешают ретинобластам формировать зрелые клетки. Вместо этого незрелые ретинобласты продолжают множиться, образуя опухоль.
Название опухоли обусловлено тем, что она формируется из ретинобластов, а точнее из зачатков нервной ткани сетчатки (нейроэктодерма). Ретинобластома может образоваться из клеток любого ядерного слоя сетчатки. В такой опухоли нет стромы, имеются очаги некроза и кальцификаты.
Классификация
В современной офтальмологии выделяют следующую классификацию ретинобластомы.
По характеру происхождения:
- Наследственные. Имеют генетическую природу и чаще всего билатеральный характер поражения.
- Ненаследственные (спорадические). Формируются локально, поражая один орган зрения. Причина происхождения не известна.
С учетом обширности патологического процесса:
- Односторонняя (монокулярная). Встречается в большинстве случаев, имеет прямую связь с хромосомными нарушениями.
- Двусторонняя (бинокулярная). Диагностируется значительно реже, носит наследственный характер.
В зависимости от места локализации:
- Унифокальная. Растет только в одном участке глаза.
- Мультифокальная. Поражает одновременно несколько участков глаза.
По типу роста:
- Эндофитная. Новообразование растет в направлении макулярной части глаза, формируясь из клеток внутренней поверхности сетчатки, поражая стекловидное тело.
- Экзофитная. Новообразование образуется из клеток наружной поверхности сетчатки, распространяясь в субретинальное пространство. Может спровоцировать отслойку сетчатки.
- Инфильтративная. Встречается крайне редко, приводит к диффузному истончению сетчатки, провоцируют скопление экссудата в передней части глазного яблока.
С учетом клинической картины выделяют 4 стадии развития ретинобластомы глаза:
- Стадия покоя. Выраженная симптоматика отсутствует, наблюдается снижение остроты зрения. Иногда развивается косоглазие. Во время обследования обнаруживается синдром «кошачьего глаза».
- Стадия глаукомы. Увеличивающаяся опухоль приводит к нарушению оттока внутриглазной жидкости, провоцируя развитие глаукомы. Наблюдается локальный болевой синдром и воспалительные процессы.
- Экстраокулярная стадия. Опухоль поражает зрительный нерв и мягкие ткани орбиты, прорастая в придаточные пазухи, субарахноидальное пространство. Развивается экзофтальм.
- Стадия метастазирования. Злокачественная опухоль пускает метастазы в отдаленные внутренние органы, распространяясь различными путями. Помимо местных признаков наблюдается значительное ухудшение общего состояния больного.
Рекомендуется обратиться к врачу на начальных стадиях развития рака сетчатки, когда прогноз самый благоприятный.
Клинико-радиологические аспекты ретинобластомы
УЗИ сканер HS70
Точная и уверенная диагностика.
Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Ретинобластома — наиболее частая внутриглазная опухоль у детей младшего возраста, это быстро растущая опухоль эмбрионального типа, вариант исходящей из незрелой сетчатки нейробластомы. Раннее адекватное лечение существенно сказывается на прогнозе [2, 3]. При строго интраокулярной локализации опухоли выздоровление наступает более чем в 90 % случаев [4]. Однако диагностика часто запаздывает, так как педиатры, наблюдающие детей младшего возраста, недостаточно знакомы с проблемой и с запозданием направляют детей на радиологическое обследование и в специализированные центры. В связи с этим мы представляем результаты собственных наблюдений и критический анализ литературы.
Материалы и методы
По итогам работы поликлинического отделения РДКБ за 1999-2006 гг. среди 7311 детей, доставленных на прием к окулисту, было 8 детей с ретинобластомой. Во всех наблюдениях дети были в возрасте до 3 лет, ретинобластома имелась спорадическая, односторонняя. Наряду с офтальмологическим обследованием проводили радиологические диагностические вмешательства.
Результаты исследований
Ребенку с подозрением на ретинобластому после сбора анамнеза, общего клинического обследования, внешнего осмотра глаза, биомикроскопии с помощью щелевой лампы и непрямой офтальмоскопии необходимо выполнить дополнительные инструментальные исследования, прежде всего УЗИ, флюоресцентную ангиографию, рентгеновскую компьютерную томографию (РКТ) или магнитно-резонансную томографию (МРТ).
На первом месте по простоте использования и быстроте получения информации стоит УЗИ. Исследование позволяет достаточно быстро отдифференцировать ретинобластому от неопухолевых образований. Ретинобластома имеет характерные ультразвуковые признаки. При А-сканировании определяется высокоамплитудный эхосигнал с аттенуацией в нормальных тканях орбиты. По нашим данным, при В-сканировании с частотой излучения не менее 5-7 Мгц визуализируется округлое или неправильной формы внутриглазное образование с отложениями кальция. Образование исходит из задних отделов глаза, хорошо отграничено от стекловидного тела (рис. 1). Кровоток в опухоли не определяется. Эхографические исследования особенно показаны в динамике для оценки реакции опухоли на радиотерапию. Ультразвуковая картина опухоли весьма близка к так называемым псевдоопухолям сетчатки — гранулематозном изменении сетчатки, например, при токсокарозе. Безапелляционное заключение в совокупности с некритическим восприятием картины глазного дна по данным офтальмоскопии может привести к абсолютно не показанной энуклеации.
Рис. 1.
Эхографическая картина ретинобластом.
а)
Небольшая ретинобластома. В ткани опухоли видны более плотные мелкие структуры (включения кальция).
б)
Большая ретинобластома. Опухоль заполняет практически всю заднюю камеру глаза. Структура опухоли неоднородна, средней эхогенности. Регистрируются множественные ярко белые (высокая эхогенность) отложения кальция..
Флюоресцентная ангиография особенно информативна при множественных внутриглазных опухолях. В случаях мелких внутриретинальных опухолей в артериальную фазу становятся видны незначительно расширенные немногочисленные питающие артерии, умеренная гиперваскуляризация в венозную фазу и небольшое свечение узла Р на завершающем этапе. В средних и больших узлах Р определяются расширенные питающие артерии и дренирующие вены, а сама опухоль оказывается окруженной большим количеством капилляров.
После ультразвуковых исследований ребенка направляют на КТ или МРТ, которые, как и эхография, выявляют очаги кальцификации в ткани опухоли, типичные, но не патогномоничные для ретинобластомы. Кальцинаты в сетчатке наблюдаются при ретинальном ангиоматозе, астроцитоме, инвазии нематодами и других заболеваниях. Преимуществом КТ по сравнению с УЗИ является способность метода выявить экстраокулярную экспансию опухоли и сопутствующую пинеалобластому (трилатеральную ретинобластому). Не менее важно, что КТ, как и МРТ, оказывается полезным для исключения псевдоопухолей, т.е. гранулематозных изменений сетчатки [5].
МРТ может оказаться принципиально важным вспомогательным методом диагностики ретинобластомы. В Т1-взвешенном изображении ретинобластома гиперэхогенна по отношению к стекловидному телу, хотя и с трудом отличима от него. В Т2-взвешенном изображении опухоль гипоэхогенна. В Т2 режиме лучше визуализируются и очаги кальцификации, экссудации и геморрагии [6]. По нашему мнению, у детей младшего возраста качество МРТ-изображения может уступать КТ по специфичности из-за меньшей вероятности выявления внутриопухолевых кальцинатов. МРТ высокоинформативна для диагностики экссудативной или геморрагической отслойки сетчатки. В Т1 и Т2 режимах это проявляется субретинальным сигналом, соответствующим по плотности стекловидному телу.
Обсуждение
Известно, что ретинобластома может быть как наследственным заболеванием, так и спорадически возникшей опухолью. В 94 % наблюдений опухоль является спорадической, в 6 — семейной. Во всех случаях семейной Р пациенты по аутосомно-доминантному типу передают повышенный риск ее развития своим потомкам. В то же время не менее 5 % больных с односторонней спорадической ретинобластомой могут быть носителями гена ретинобластомы и передавать его своим потомкам [7]. У 25 % пациентов с семейной ретинобластомой обнаруживают интерстициальную делецию длинного плеча 13-й хромосомы (13q14) с потерей хромосомного материала. Утерянное хромосомное вещество включает в себя ген, кодирующий ядерный фосфопротеин, являющийся супрессором репликаций ДНК. В итоге теряется контроль клеточного цикла. Ретинобластома развивается у 80-90 % носителей данного хромосомного дефекта [1]. Для этого варианта характерны задержка умственного развития, низкий рост и дисморфии лица [8]. Считается, что у остальных пациентов с семейным вариантом ретинобластомы имеются мелкие, не выявляемые мутации в этом же регионе 13.й хромосомы. Пенетрантность гена — 80-100 %. Неполная пенетрантность — ложная, обусловленная случаями не диагностированной ретиноцитомы, доброкачественная опухоль.
В 75 % наблюдений опухоль односторонняя и средний возраст пациента на момент выявления опухоли — 12 месяцев. В 25 (по другим данным — в 50 %) наблюдений ретинобластома поражает оба глаза. При двухсторонней локализации риск передачи гена опухоли потомству велик. Средний возраст пациентов при двухсторонней локализации опухоли на момент ее манифестации составляет 23 месяца. Однако опухоль может обнаруживаться у новорожденных и крайне редко — у взрослых. Цитологически возможен полный спектр от низкодифференцированных до высокодифференцированных клеток. Для низкодифференцированной опухоли типичны мелкие или средних размеров круглые нейробласты с большим гиперхромным ядром и небольшим объемом цитоплазмы. Гистологически для случаев зрелой ретинобластомы характерно обнаружение розеток Флекснер.Винтерштайнера и флореток, напоминающих цветочные букеты (flores). Розетки Флекснер-Винтерштайнера составлены из цилиндрических клеток, кругообразно расположенных вокруг светлого центра. Розетки высокоспецифичны для ретинобластомы, однако встречаются и при других внутриглазных опухолях, особенно при медуллоэпителиоме. Флоретты выглядят как нежные эозинофильные структуры, состоящие из опухолевых клеток, содержащих эозинофильные отростки, которые вследствие проникновения через фенестрированную мембрану приобретают грушевидную форму (рис. 2). Кроме ретинобластомы флоретты обнаруживаются и в ретиноцитомах, доброкачественных вариантах ретинобластомы. Возможен частичный или полный кальциноз опухоли как исход ее некроза.
Рис. 2.
Гистологическая картина ретинобластомы.
а)
Розетки Флекснер-Винтерштайнера.
б)
Флоретты (по Shields J., Shields C. Retinoblastoma).
При семейных вариантах ретинобластомы одновременно может развиваться пинеалобластома. Ретинобластома и опухоли шишковидной железы имеют много общих эмбриональных, патогистологических и иммунологических параметров. Такой вариант ретинобластомы известен как трилатеральная ретинобластома, т.е. опухоль, поражающая и оба глаза, и шишковидную железу [9, 10]. У большинства детей, погибших от ретинобластомы, обнаруживают интракраниальные метастазы, распространившиеся по ходу зрительного нерва или по субарахноидальному пространству от первичного ретинального очага. Однако в современных публикациях многие из этих метастаз в мозг ретроспективно оцениваются как пинеалобластома — трилатеральная ретинобластома [11]. С учетом риска метастазов и рецидива опухоли необходимы поиски злокачественных клеток в костном мозгу и в спинномозговой жидкости. При семейных вариантах ретинобластомы в 50 % случаев в зоне облучения развивается вторая опухоль. Вторая опухоль вне зоны облучения развивается в 70 % наблюдений в ближайшие 30 лет после установления диагноза ретинобластомы.
Наряду с ретинобластомой — злокачественной опухолью существует ретиноцитома, доброкачественное образование, которое, тем не менее, сложно отдифференцировать от спонтанно регрессировавшей ретинобластомы. Спонтанный регресс ретинобластомы встречается несравнимо чаще, чем при любой другой злокачественной опухоли, но при больших опухолях, чаще всего протекает с воспалением, приводящим к сморщиванию глаза (phthisis bulbi). Поэтому у любого ребенка с вторичной микрофтальмией неясного генеза следует немедленно исключить спонтанно регрессировавшую ретинобластому [11-13].
Самым частым первым симптомом ретинобластомы является лейкокория (рис. 3). Зрачковый рефлекс не красный, как обычно, а белый (амавротический кошачий глаз). Лейкокория достаточно типична для Р, однако наблюдается как вторичное состояние при целом ряде заболеваний. Она может быть признаком катаракты, ретинопатии недоношенных, отслойки (дисплазии) сетчатки, семейной экссудативной витреоретинопатии, болезни Норье, болезни Коатса, астроцитарной гамартомы, хориоретинальной колобоме, ларвальном гранулематозе [14].
Рис. 3.
Лейкокория (белый цветовой рефлекс) в правом глазу.
При локализации опухоли в области фовеолы развивается косоглазие. Поэтому, хотя подавляющее большинство детей со страбизмом никогда не будут иметь ретинобластому, каждый случай косоглазия, особенно появившийся на протяжении жизни ребенка, требует тщательнейшего исключения опухоли сетчатки. У 17 % всех детей с ретинобластомой и у 50 %, подвергшихся впоследствии энуклеации глаза, обнаруживается неоваскуляризация радужки (рубеоз). Спонтанное кровотечение из новообразованных сосудов приводит к гифеме [15]. Неоваскуляризация радужки сочетается с приобретенной гетерохромией. Поэтому во всех необъяснимых случаях приобретенной гетерохромии необходимо исключить ретинобластому.
Характерным признаком ретинобластомы является новообразование на глазном дне. Опухоль может расти как эндофитно, так и экзофитно. При эндофитном росте опухоль распространяется в виде белой массы внутрь стекловидного тела. Сосуды сетчатки на ее поверхности не просматриваются. Эндофитно растущая ретинобластома может симулировать эндофтальмит. При продолжающемся росте ретинобластомы может достигать передней камеры глаза, образуя множественные узелки по краю зрачка. В последующем клетки опухоли достигают угла передней камеры и формируется гипопион.
Экзофитная ретинобластома растет из сетчатки в субретинальное пространство. При этом на поверхности опухоли хорошо просматриваются сосуды сетчатки (рис. 4). Наблюдается прогрессирующая отслойка сетчатки. Могут возникнуть проблемы дифференциальной диагностики ретинобластомы, болезни Коатса и других форм экссудативных отслоек сетчатки. Возможно сочетание экзофитного и эндофитного вариантов ретинобластомы.
Рис. 4.
Глазное дно при экзофитно растущей опухоли.
В редких случаях наблюдается инфильтративный рост ретинобластомы, при котором наблюдается инфильтрация сетчатки опухолевыми клетками без образования узла (рис. 5). Инфильтративный вариант ретинобластомы наиболее сложен для диагноза, так как опухолевая масса более или менее равномерно распределена по сетчатке и не образует солидного узла. Диффузная ретинобластома свойственна подросткам и людям зрелого возраста. Все известные в литературе случаи инфильтративной ретинобластомы односторонние, спорадические, с отрицательным семейным анамнезом. Диффузный рост опухоли в стекловидное тело и переднюю камеру глаза клинически сложно отделим от воспаления. Хотя и некроз любого варианта ретинобластомы клинически может протекать с эндофтальмитом [16].
Рис. 5.
Инфильтративный рост ретинобластомы по сетчатке.
Эффект лечения ретинобластомы зависит от сроков ее диагностики, распространенности, одно. или двухсторонней локализации. Все большее признание получает химиотерапия опухоли. При небольших по размеру опухолях удается даже сохранить зрение. Это является абсолютным требованием к формированию соответствующей настороженности педиатров.
Выводы
Поскольку ретинобластома является одной из наиболее частых внутриглазных опухолей у детей младшего возраста, при декретированных диспансерных педиатрических осмотрах необходимо обращать внимание на изменение цвета зрачка, радужки, косоглазие, уменьшение размеров глаза. Педиатры должны тщательно собирать онкологический анамнез и направлять детей из семей высокого риска на консультацию к офтальмологу. Инструментальным методом первичной диагностики следует признать ультразвуковое исследование, которое должно выполняться всем без исключения пациентам с подозрением на ретинобластому.
Литература
- Derkinderen D., Koten J. Early diagnosis of retinoblastoma reduced death and blindness // Int. J. Cancer. — 1989. — Vol. 44. — P. 35-39.
- Aventura M. Retinoblastoma. — Medicine. — 2006.
- Shields J., Shields C. Retinoblastoma: clinical and pathologic features. In: Shields J., Shields C. (Edd.) Intraocular tumors: A text and atlas. Philadelphia, Saunders. — 1992. — P. 305-332.
- Fitz C., Chuang S. Computed tomography diagnosis of eye tumors and anomalies in early childhood and infancy // Ann. Radial. (Paris). — 1986. — 28. — P. 235-240.
- Maffe M., Goldberg M. Magnetic resonance imaging versus computed tomography of leukocoric eyes and use of in vitro oroton magnetic resonance spectroscopy of retinoblastoma // Ophthalmology. — 1989. — Vol.86. — P. 965-975.
- Korones D. Retinoblastoma. In: M. Beers, R.Berkow (Edd.) The Merck manual of diagnosis and therapy // Merck research laboratories, West Point. -1999. — P. 2365-2366.
- Мякова Н.С. Ретинобластома. В кн.: А.Г. Румянцев, Е.В. Самочатова (ред.) Гематология/онкология детского возраста. — Медпрактика: М. — 2004. — C. 679-684.
- Simon C. Pдdiatrie. Schattauer, Stuttgart, 1995. 750 ss.
- Zimmermann L. Trilateral retinoblastoma: ectopic intracranial retinoblastoma associated with bilateral retinoblastoma // J. Pediatric Ophthalmol. Strabismus. — 1982. — Vol. 19. — P. 310-315.
- De Potter P., Shields C., Shields J. Clinical variation of trilateral retinoblastoma: a report of 13 cases // J. Pediatric Ophthalmol. Strabismus. — 1994.- Vol. 31. — P. 26-31.
- Gallie B., Ellsworth R., Abramson D., et all. Retinoma: spontaneous regression of retinoblastoma or benign manifestation of mutation? // Br. Journal of Cancer. — 1982. — Vol. 45. — P. 513-521.
- Shields J., Shields C. Retinoblastoma. In: P. Gallin (Ed.) Pediatric ophthalmology, Thieme Medical Publishers, New York. — 2005. — P. 284-294.
- Margo C., Hidayat A., Kopelman J., et all. Retinocytoma: a benign variant of retinoblastoma. // Arch. Ophthalmology. — 1983. — Vol. 101.-P. 1519-1531.
- Pomeranz A., Busey S., Sabnis S. (Edd.) Pediatric decision.making strategies. Saunders, Philadelphia. — 2002. — 22 p.
- Shields C. Prevalens and mechanisms of secondary intraocular pressure elevation in eyes with intraocular tumors // Ophthalmology. — 1987.-Vol. 94. — P. 893-846.
- Stafford W., Yanoff M., Parnell B. Retinoblastoma initially misdiagnosed as primary inflammation // Arch. Ophthalmology. — 1969. — Vol. 82. — P. 771-773.
УЗИ сканер HS70
Точная и уверенная диагностика.
Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Как растет ретинобластома?
Ретинобластома растет довольно быстро, стремительно прорастая в глазницу и метастазируя по зрительному нерву в головной мозг, поражая ЦНС. На начальных стадиях развития опухоль имеет небольшие размеры и почти никак не отражается на состоянии зрительного аппарата. По мере прогрессирования ее размеры увеличиваются, новообразование становится более непроницаемым, приобретает светло-розовый оттенок. Когда диаметр ретинобластомы достигает 0,25 мм, ее можно увидеть с помощью офтальмоскопии.
Читайте в отдельной статье: Ксантелазма век: как лечить и удалить образование
Сперва опухоль образуется внутри глаза, затем поражается оптический нерв, после чего патологический процесс распространяется за пределы орбиты, появляются отдаленные метастазы. На последней стадии опухоль метастазирует по кровеносным и лимфатическим путям в головной мозг, печень, почки и другие внутренние органы. При отсутствии лечения прогноз крайне неблагоприятный.
Симптоматика болезни
Начальная стадия возникает достаточно рано – до 12 месяцев. В этом возрасте ребенок не может пожаловаться на снижение остроты зрения или слепоту. В таком случае крайне важна внимательность родителей.
Наиболее заметным внешним признаком является косоглазие. Этот дефект не стоит игнорировать, лучше обратиться к офтальмологу. При увеличении опухоли и при попадании на нее яркого света появляется белый зрачковый рефлекс (опухоль просвечивает через зрачок). В медицине этот симптом получил название «кошачьего глаза». Эффект хорошо заметен на фотографиях со вспышкой.
При присоединении воспаления и/или отека появляются болезненные ощущения, светобоязнь, развивается глаукома. В результате нарушения ретины глаз может перестать реагировать на свет, зрение становится мутным, возможно появление слепоты.
Далее ретинобластома разрушает стенки орбиты, выходит за пределы глаза. Появляется экзофтальм («выпучивание» глаза) различной степени выраженности.
На поздних стадиях рака глаза, когда метастазы поразили зрительный нерв и распространились в головной мозг, появляются приступы мигрени, рвота, тошнота, развивается общая интоксикация.
Диагностика
При появлении подозрений на ретинобластому проводится ряд обследований, позволяющих подтвердить диагноз, выявить причину и форму патологического процесса, а также определить степень его распространения. Диагностика рака сетчатки осуществляется с помощью следующих методов исследования:
- офтальмоскопия;
- тонометрия;
- визометрия;
- гониоскопия;
- биомикроскопия;
- экзофтальмометрия;
- УЗИ.
С целью определения степени распространения патологического процесса и наличия отдаленных метастазов может проводиться УЗИ, КТ и МРТ, ангиография, сцинтиграфия костей и прочие инструментальные методы диагностики. Часто проводится спинномозговая пункция и дальнейшее исследование полученных образцов тканей.
Ультразвуковая диагностика (УЗИ) глаз.
Диагностика рака сетчатки проводится в условиях стационара под общим наркозом.
Диагностика ретинобластомы
Применяются следующие клинические методы:
- сбор анамнеза;
- оценка жалоб ребенка;
- физикальный осмотр;
- инструментальные обследования.
Особое внимание врач обращает на наличие наследственного фактора.
Офтальмологическое исследование
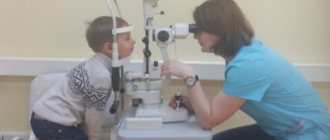
Проводится окулистом с медикаментозным расширением зрачка. Врач осматривает глаз с боковым освещением, делает биомикроскопию, офтальмоскопию, тонометрию. Если обследуется совсем маленький ребенок, то применяется наркотический сон.
УЗИ глаз
Является обязательным исследованием, в соответствии со стандартом обследования при таком заболевании. Одной из самых информативных методик признана УЗ-биолокация. Благодаря ей, выявляются плюс-ткани, и это позволяет отличить ретинобластому от отслойки сетчатки, эндофтальмита, фиброза стекловидного тела, ретролентальной фиброплазии.
Чтобы определить величину затухания УЗ в опухоли используют квантитативную эхографию. Для получения информации о динамике злокачественного процесса важное значение имеет УЗ-эхобиометрия. С ее помощью определяют степень проминенции (т. е. то, насколько оно выступающее) новообразования.
МРТ головного мозга и орбит
Магнитно-резонансная томография дает возможность в деталях увидеть распространение процесса за пределы глазного яблока и точно определить стадию болезни. Такое исследование нужно проводить всем пациентам, у которых ретинобластома диагностирована впервые. Контраст при МРТ повышает информативность.
Рис. 2. Визуализация ретинобластомы с помощью МРТ. Клиническая группа В
Рис. 3. Визуализация ретинобластомы с помощью МРТ. Размеры образования соответствуют клинической группе D
Рис. 4. Визуализация ретинобластомы с помощью МРТ. Фронтальное изображение орбит. Клиническая группа D
Исследование спинномозговой жидкости, костного мозга
Проводится больным, у которых процесс достаточно сильно распространен, чтобы уточнить, есть ли дистантные (удаленные от очага) метастазы.
Цитология цереброспинальной жидкости при прорастании новообразований в субарахноидальное пространство позволяет обнаружить клетки опухоли.
Лечение
Основной целью лечения ретинобластомы является сохранение жизни ребенка, а уже потом – сохранение зрения. Метод лечения рака сетчатки подбирается с учетом ряда факторов:
- тип поражения;
- стадия развития опухоли;
- степень распространения патологии по организму;
- вероятность сохранения зрения.
Современная офтальмология предлагает следующие методы лечения ретинобластомы у детей:
- Энуклеация. Самый эффективный метод лечения односторонней ретинобластомы, суть которого заключается в удалении опухоли вместе с больным глазом. Иногда удается сохранить глазное яблоко.
- Брахитерапия. У глазу подшивается радиоактивная пластинка, оказывающая максимальное лучевое воздействие непосредственно на опухоль.
- Криодеструкция. На злокачественную опухоль оказывается воздействие холодом, который разрушает патологический очаг.
- Термотерапия. С помощью инфракрасного излучения опухоль долгое время прогревается до высоких температур, вследствие чего наступает гибель патологических клеток.
- Интраартериальная химиотерапия. В артерию, снабжающую кровью глазную опухоль, вводится противоопухолевый препарат, разрушающий раковый очаг.
- Интравитреальная химиотерапия. Противоопухолевый препарат вводится в пораженное опухолью стекловидное тело.
Новообразования небольших размеров могут устраняться с помощью фотокоагуляции. Оперативные методы лечения рака сетчатки применяются при серьезных поражениях органов зрения и значительной потере зрения. В большинстве случаев врачи стараются устранить опухоль с помощью химиотерапии (Этопозид, Винкристин) и лучевой терапии. Для достижения положительного результата обычно применяется сразу несколько методов терапии.
Соблюдая клинические рекомендации специалистов, можно сохранить зрение.
Методы лечения
Сегодня самое пристальное внимание уделяется органосохраняющим методикам. Кроме местной и системной химиотерапии, лучевой терапии, если есть показания, применяются:
- фотокоагуляция (удаление новообразования путем воздействия на него мощным световым потоком);
- криодеструкция (разрушение опухоли холодом);
- лазерная деструкция (удаление опухоли лазером).
Принципы органосохраняющей терапии при лечении ретинобластомы
- Больным из группы А проводят только местное лечение (лазерную коагуляцию, криодеструкцию, диатермокоагуляцию).
- Больным из группы В показано 6 курсов двухкомпонентной ПХТ (полихимиотерапии), а также дополнительно – одна из методик местного лечения (лазерная деструкция, криодеструкция, брахитерапия).
- Тем, кто относится к группам С и D, назначаются 6 курсов ПХТ, состоящей из трех компонентов. Лечение дополняют местной химиотерапией и, если существует необходимость, физическими способами деструкции опухоли.
Пациентам из группы Е показана энуклеация (то есть удаление глазного яблока, предполагающее также пересечение наружных глазных мышц и зрительного нерва). В течение 5-7 дней после хирургического вмешательства выполняют глазное протезирование. Подбор постоянного протеза осуществляется в течение 1,5 месяцев после операции.
Энуклеация глаза имеет четкие показания:
- пациент должен относиться к группе Е по амстердамской классификации АВС;
- двусторонняя форма заболевания, необратимая утрата функции одного глаза;
- отсутствие возможности после консервативного лечения оценить степень поражения глаза ввиду катаракты или кровоизлияния в стекловидное тело;
- если поражение обоих глаз зашло слишком далеко и нет шанса восстановить зрение, проводится двусторонняя энуклеация (удаляются оба глаза).
Хирургическое лечение сочетается с ПХТ, облучением, лазерной деструкцией и др.
ПХТ (консервативная терапия) после энуклеации
Показана в следующих случаях:
- прорастание опухоли в зрительный нерв и экстрабульбарное распространение;
- большие или множественные узлы новообразования, локализация опухоли в перипапиллярной зоне, интраокулярная диссеминация (распространение) процесса в радужку, стекловидное тело и др., вовлечение в злокачественный процесс хориоидеи и зрительного нерва.
Если имеет место ретроламинарное распространение образования, то ПХТ дополняется лучевым лечением. Если опухоль прорастает до линии резекции зрительного нерва и/или имеет место экстрасклеральное распространение, то таких пациентов относят к группе высокого риска. Им показана дистанционная лучевая терапия в сочетании с ПХТ, а затем – высокодозная ПХТ с последующей аутотрансплантацией (пересадкой собственных) периферических стволовых клеток крови.
Предлагаем ознакомиться с несколькими наиболее часто применяемыми схемами ПХТ, которые показаны при данном заболевании:
- «Циклофосфан» в дозировке 400 мг/м2 в день. Если вес ребенка – менее 12 кг, то дозировка рассчитывается как 13 мг на кг веса в сутки. Дни 1-5, внутривенно, капельно.«Карбоплатин» в дозировке 500 мг/м2. Если вес ребенка – до 12 кг, то рассчитывается как 12 мг на кг веса в сутки. 5-й день, внутривенно, капельно.
«Этопозид» в дозировке 100 мг/м2 в день. Если вес пациента – до 12 кг, то 3,3 мг на кг веса в сутки. Дни 1-5, внутривенно, капельно. - «Винкристин» в дозировке 1,5 мг/м2, день 1, внутривенно, струйно (укол).«Циклофосфамид» в дозировке 1,2 г/м2, день 1, внутривенно, капельно.
«Доксорубицин» в дозировке 45 мг/м2, день 1, внутривенно, капельно. - «Винкристин» в дозировке 1,5 мг/м2, день 1, внутривенно, струйно.«Карбоплатин» в дозировке 500 мг/м2, день 1, внутривенно, капельно.
«Этопозид» в дозировке 100 мг/м2, дни 1-3, внутривенно, капельно. - «Карбоплатин» в дозировке 560 мг/м2. При возрасте младше 3-х лет рассчитывается как 18,6 мг на кг веса. День 1, внутривенно, капельно.«Винкристин» в дозировке 1,5 мг/м2. При возрасте младше 3-х лет рассчитывается как 0,05 мг на кг веса. День 1, внутривенно, струйно.
Лучевая терапия
Ретинобластома отличается высокой чувствительностью к лучевой терапии, поэтому врачи нередко назначают данный тип лечения в сочетании с хирургическими методиками. Облучение может осуществляться как на дистанции, так и контактным путем, с применением аппликация радиоактивных веществ. Вид лучевой терапии при ретинобластоме подбирается врачом в индивидуальном порядке. Лечение рака сетчатки у детей с помощью лучевой терапии может привести к развитию ксероза, лучевого кератита или постлучевой катаракты.
Вероятность излечения ретинобластомы таким методом свыше 75%.
Причины ретинобластомы
Основная причина развития односторонних ретинобластом – соматические мутации. Двусторонние появляются вследствие мутаций хромосом в половых клетках.
В 40% случаев диагностируют врожденную ретинобластому, и болезнь проявляется в первые 30 месяцев жизни ребенка. Нередко врожденная опухоль сочетается с другими аномалиями развития (порок сердца, кортикальный детский гиперостоз, расщелина неба). Повышается риск возникновения злокачественных очагов в других органах.
Причины приобретенной ретинобластомы не выяснены. К факторам риска врачи относят поздний возраст деторождения, работу на металлургических фабриках, загрязнение экологии. У взрослых приобретенную форму диагностируют очень редко, чаще у детей дошкольного возраста.
Возможные осложнения
Ретинобластома – это опасное заболевание, которое стремительно поражает зрительную систему, провоцируя потерю зрения. Отсутствие своевременного лечения приводит к быстрому распространению опухолевых метастаз по всему организму, что в большинстве случаев становится причиной летального исхода. Часто даже после успешного излечения опухоли наблюдается рецидив злокачественного новообразования во взрослом периоде жизни. Если у ребенка диагностирована врожденная форма патологии, то существует высокий риск образования других видов рака.
Классификация опухолей сетчатки
Ретинобластомы делят на наследственные и спорадические (случайные). Наследственные опухоли поражают оба глаза, а случайные обычно имеют форму единичного узла в одном глазу.
Гистологические формы опухоли:
- дифференцированная (ретиноцитома);
- недифференцированная (ретинобластома);
- смешанная.
Ретинобластома – более злокачественная форма – встречается гораздо чаще. Ее клетки группируются преимущественно вокруг сосудов, образуя псевдорозетки. А вот клетки ретиноцитомы образуют истинные розетки (опухоль формируется вокруг светлого пространства), эта форма имеет более благоприятное течение.
Прогноз и профилактика
Если ретинобластома была обнаружена на начальных стадиях развития и опухоль не успела распространиться за пределы глаза, то прогноз на жизнь благоприятный в 95% случаев. Даже при бинокулярном поражении врачам удается спасти хотя бы один орган зрения, благодаря чему качество жизни ребенка сохраняется. Прогноз гораздо хуже, если заболевание носит генетический характер, так как даже при благоприятном удалении злокачественного новообразования существует риск развития вторичного рака. Рак сетчатки, диагностированный на поздних стадиях, отличается крайне неблагоприятным прогнозом и может даже привести к летальному исходу. В редких случаях патологический процесс исчезает самостоятельно.
Специфическая профилактика ретинобластомы отсутствует. Предупредить появление злокачественной опухоли глаза можно, если в период планирования беременности пройти медико-генетическую консультацию (необходимо парам, сталкивающимся с такой проблемой).
После появления ребенка на свет, его необходимо регулярно показывать офтальмологу для своевременной диагностики возможной патологии.
Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru Делитесь Вашим опытом и мнением в комментариях.
Диагностика опухоли глаза
Ретинобластома довольно просто подлежит диагностике на ранних стадиях заболевания, благодаря таким ярко выраженным симптомам, как косоглазие, частичная или полная слепота, эффект «кошачьего глаза». Но даже и без этих симптомов квалифицированный офтальмолог в состоянии определить опухоль, даже если она невелика в размерах.
Если родители перенесли это заболевание в детстве, то за детьми необходим тщательный контроль, ввиду большой опасности наследственной передачи заболевания.
При подозрении на ретинобластому, обязательно нужно сделать ряд исследований. Вначале важно подтвердить диагноз. Так же важно узнать форму заболевания (наследственная или нет) и динамику роста болезни, понимать насколько она поразила организм.
Офтальмоскопия — главный диагностический метод, позволяющий выявить ретинобластому.
Если у больного ребёнка есть братья или сёстры, то их тоже необходимо проверить. В этом случае для всей семьи обязателен генетический анализ крови, чтобы чётко понимать наследственную ситуацию.
Для точного утверждения диагноза главным исследованием можно назвать офтальмоскопию. При подтверждении наличия злокачественной опухоли, надо провести ряд дополнительных исследований.
Такие исследования делают с применением системного наркоза, чаще всего используют УЗИ, МРТ, КТ.
Врач должен уметь дифференцировать ретинобластому от других заболеваний сетчатки, особенно это касается аномалий сосудов, которые могут давать похожую картину. Также необходимо чётко отличать злокачественное новообразование от различных гранулём. Необходимо принимать во внимание, что поражение орбиты глаза также возникает при различных формах лейкемии.
Если только у ребёнка выявлена поздняя стадия заболевания и предстоит курс химиотерапии, то медики-специалисты обычно назначают ряд вспомогательных исследований, таких как, костномозговая пункция и пункция спинно-мозговой жидкости.
Ретинобластома глаза у детей нередко даёт нарушения в работе иных органов, поэтому при диагностировании необходимы консультации с другими специалистами. После проведения всесторонних исследований, врачи должны выбрать наиболее результативную схему лечения.
Так как ретинобластома затрагивает и другие органы, ребенка нужно показать и другим врачам.
Методики лечения патологии
В зависимости от стадии протекания ретинобластомы назначается соответствующий курс лечения, причем комплексно. Но тут стоит учитывать и ряд некоторых факторов. Прежде всего, необходимо выяснить зону охвата опухоли соседних тканей, есть ли метастазы в организме и пр.
Как правило, комплексное лечение включает в себя следующее:
- Хирургическое вмешательство.
- Лучевая терапия.
- Химиотерапия.
Обычно избавиться от новообразования можно при помощи хирургического вмешательства, что является основным лечением ретинобластомы. Раньше с этой целью проводилась энуклеация глаза, но теперь же благодаря современным инновационным решениям медицины стали доступны иные действенные методики.
Симптомы ретинобластомы
Проявления ретинобластомы напрямую зависят от размеров опухоли, ее локализации и типа роста. Небольшие очаги, которые не дают выраженных симптомов, можно обнаружить во время профилактического осмотра. У 20-40% больных заболевание захватывает оба глаза. Опухоль во втором глазу может проявиться не сразу, иногда разница по времени составляет несколько лет.
Лейкокория является первым симптомом, который замечают даже родители. Это беловато-желтый отсвет, возникающий при отражении света от опухолевой массы. Если ретинобластома расположена в центре глаза, одним из ранних симптомов может быть косоглазие.
Стадии развития ретинобластомы:
- Покой. Для этой стадии характерно отсутствие субъективных симптомов. Во время осмотра может быть выявлен синдром «кошачьего глаза» (зрачковый рефлекс, просвечивание опухоли через зрачок). Ранним признаком ретинобластомы выступает потеря центрального и бинокулярного зрения, что нередко становится причиной косоглазия у ребенка.
- Глаукома. На этой стадии отмечается воспаление в глазу, сопровождаемое светобоязнью, слезотечением, покраснением слизистой. Часто развиваются увеиты и иридоциклиты. Поскольку начинается распространение опухолевых клеток, возникает болевой синдром. Когда опухоль поражает трабекулярный аппарат, развивается вторичная глаукома. Пациенты начинают жаловаться на боль.
- Прорастание. Эта стадия начинается с экзофтальма (выпячивание глаз). Опухоль врастает в мягкие ткани орбиты и разрушает ее стенки, позже проникает в придаточные пазухи и между оболочками мозга.
- Метастазирование. Очаги опухоли формируются в костном мозге, печени, костях, головном мозге и даже костях черепа. Распространение начинается с мягкой мозговой оболочки по зрительному нерву, а дальше лимфогенными и гематогенными путями (через лимфу и кровь). На четвертой стадии развития ретинобластомы ухудшается общее самочувствие пациента (слабость, интоксикация, тошнота, головные боли).
Диагностирование патологии
Выявить развитие опухоли можно даже на самой ранней стадии ретинобластомы, когда признаки в полной мере еще себя не проявляют. В ходе осмотра пациента офтальмолог может определить размеры новообразования даже в том случае, когда они очень малы. Белые зрачки на фотографии (от воздействия вспышки), косоглазие, снижение зрения – все это является серьезным поводом для обращения к специалисту для проведения диагностики. Ему достаточно взглянуть на фото, и симптомы ретинобластомы им тут же будут обнаружены.
Особенное внимание должны уделить те семьи, в которых были случаи такого заболевания у близких родственников. Необходимо тщательнее следить за здоровьем своих детей, поскольку они находятся в зоне повышенного риска.
В настоящее время для выявления патологии используются следующие методики диагностики:
- МРТ. Здесь можно оценить размеры опухоли и их количество.
- КТ. Компьютерная томография позволяет определить, насколько сильно поражен глаз.
- Пункция костного мозга. Ее необходимость в том, чтобы понять, поражена ли костная ткань раковыми клетками.
- УЗИ брюшины. Позволяет подтвердить или опровергнуть наличие повторных очагов патологии в организме.
- Рентген легких. Делается с той же целью, что и ультразвуковое исследование.
- Анализ крови и мочи. Исследование позволяет оценить функциональность внутренних органов.
Используя перечисленные выше способы, врач устанавливает диагноз, исходя из симптомов ретинобластомы. Но помимо этого специалисты могут проводить и дополнительные обследования. К ним можно отнести измерение внутриглазного давления, исследование глазных структур более детально щелевой лампой, диациноскопию, ультразвуковую биометрию, применение радиоизотопов.
При помощи рентгенографии глазных орбит можно выявить выпадение солей кальция в пораженных зонах на фоне отмирания тканей (некроз). Как правило, такое происходит на последних стадиях развития патологии.