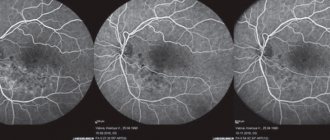
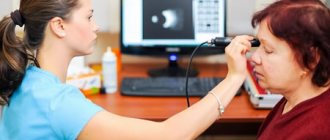
Что показывает осмотр глазного дна?
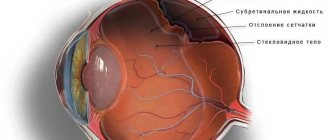
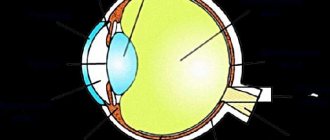
В глазном яблоке непосредственно за стекловидным телом находится внутренняя оболочка (сетчатка), хориоидея (сосудистая оболочка) и диск зрительного нерва. Эти три основные структуры и образуют глазное дно. В этой же области глаза расположена макула, центральная вена и центральная артерия сетчатой оболочки и периферическая ее часть. Данная область глаза выполняет важнейшую роль в обеспечении зрения. Собственно, именно эти анатомические структуры связывают внешнюю область глазного яблока с головным мозгом. На сетчатке формируется изображение после прохождения световых лучей через преломляющую систему глаза. Далее по зрительному нерву соответствующие импульсы подаются в кору мозга. Здесь полученная информация анализируется. Мы же в этот момент видим предмет, на который смотрим. Это еще не все функциональные особенности анатомических структур глазного дна. Во внутренней части глаза располагаются кровеносные сосуды. По ним вместе с кровью кислород поступает ко всем тканям глазного яблока, что обеспечивает их функционирование.
В ходе офтальмоскопии изучаются все перечисленные глазные структуры. Сетчатая оболочка имеет красноватый оттенок. На глазном дне под приборами хорошо различается диск зрительного нерва бледно-розового цвета. Он практически круглый с четкими границами. У детей и молодых людей диск может быть темнее, что определяется большим количеством капилляров, питающих его. С возрастом цвет его становится более тусклым. Бледная окраска диска наблюдается и у людей с близорукостью.
Под офтальмоскопом видны и другие детали. Диаметр диска составляет 1,5-2 мм. Задняя его часть представляет собой решетчатую пластину. По центру проходят артерия и вена сетчатки. Они разветвляются на мелкие капилляры. Самые тонкие из них соединяются с центральной областью сетчатой оболочки — макулой. Она еще называется желтым пятном. Ее просто различить по характерному желтоватому оттенку, что отлично просматривается на фоне красноватой внутренней оболочки. Макула обеспечивает центральное зрение, а остальные области сетчатой оболочки — периферическое.
Как теперь видно, глазное дно является очень сложной структурой, от нормального функционирования которого зависит способность человека видеть. Детально изучить внутреннюю часть глазного яблока позволяют специальные приборы, которые называются офтальмоскопами. Процедура осмотра глазного дна — это офтальмоскопия. При этом обследование может называться и по-другому в зависимости от применяемого в ходе осмотра прибора. Так, процедура, в которой применяется щелевая лампа, называется биомикроскопией.
Собственно, биомикроскопия и офтальмоскопия используются для одного — исследования глазного дна. Некоторые из них дают возможность осмотреть только центр сетчатки, диск нерва и сосуды, другие позволяют оценить состояние периферии глазного дна.
Общая симптоматология изменений глазного дна (Часть 1)
Описание
СОСОЧЕК ЗРИТЕЛЬНОГО НЕРВА
1. Цвет сосочка.
Нормальный беловаторозовый цвет сосочка в разных глазах может иметь не только необычный для пето оттенок, но и отклоняться от нормы настолько, что сосочек приобретает новый необычный для него цвет, Отличить разные оттенки цвета сосочка нормального глаза от такого цвета сосочка, который свидетельствует о наличии патологических изменений зрительного нерва, не всегда легко.
Даже к глазах с нормальной функцией, в одних случаях сосочек бывает необычно бледный, в других, наоборот, кажется слишком красным, а иногда может иметь и голубоватый оттенок. В альбинотических глазах сосочек часто кажется несколько завуалированным и имеет сероватый оттенок. При патологической гиперемии зрительного нерва, сосочек приобретает настолько красный цвет, что его иногда с трудом можно отличить от окружающих частей глазного дна, границы сосочка при этом бывают слегка стушованы.
Наблюдается гиперемия сосочка при начинающихся воспалениях зрительного нерва и сетчатки, у лиц с гиперметропической рефракцией, перенапрягающих глаза усиленной работой, а также при воздействии на глаза лучистой энергии (ультрафиолетовые лучи). При менингитах, а также опухолях орбиты зрительного нерва гиперемия сосочка часто бывает единственным проявлением этих болезней. Однако с диагнозом простой гиперемии сосочка надо быть очень осторожным, учитывая возможность отклонения от нормы цвета сосочка и четкости его раны, а также состояния сосудов сетчатки, даже в здоровых лазах. С большей уверенностью можно говорить о гиперемии сосочка при наличии разницы в цвете сосочков обоих глаз, а так же если при повторных исследованиях удается отметить изменение степени гиперемии. Но самой лучшей гарантией от ошибок, конечно, является опыт, который приобретается исследованиями дна большого количества нормальных глаз.
Резкое побледнение сосочка может наблюдаться при ишемии зрительного нерка. Крупные стволы сосудов сетчатки бывают при ишемии сосочка как суженными, так и нормальными; контуры сосочка при том остаются четкими. Классическим примером выраженной ишемии сосочка являются случаи с полным разрывом зрительного нерва, а также случаи с эмболией центральной артерии. Ишемия сосочка может также иногда наблюдаться при ретробульбарных невритах зрительного нерва, резко выраженной общей анемии. Если ишемия сосочка сопровождается сужением сосудов сетчатки, то последний может приобрести тусклый опенок и на нем бывает заметна радиальная исчерченность. Побледнение сосочка, связанное с ишемией зрительного нерва, может быть как преходящим, так и приобретать стойкий характер, вследствие наступающей после ишемии атрофии зрительного нерва.
Изменение цвета сосочка до такой степени, что он становится белым, наблюдается обычно при простой атрофии зрительного нерва. Белый цвет сосочка при этой форме атрофии зрительного нерва (atrophia simplex) объясняется тем, что процесс нисходящей атрофии нервных волокон распространяется и на сосочек, вследствие чего яснее просвечивает светлобелая решетчатая пластинка, а также расположенные под ней нервные волокна, тоже имеющие белый свет, так как они здесь покрыты миэлиповой оболочкой.
Сосочек при простой атрофии зрительного нерва отличается не только чисто белым цветом (иногда с голубоватым оттенком), но и резкими грани-ами, а также ясно выступающим рисунком решетчатой пластинки (крапчатый вид). Крупные стволы сосудов в первое время могут оставаться нормальными, в старых же случаях они бывают сужены.
После neuritis optici (невритическая атрофия) сосочек зрительного нерва имеет сероватобелый цвет, границы его стушованы, рисунок решетчатой пластинки не виден, так как при певритической атрофии атрофирующиеся нервные волокна замещаются соединительной и глазной тканью, которые и придают белому сосочку «грязный» оттенок.
Значительное побледнение только височной части сосочка наблюдается как результат атрофии папилло-макулярного пучка зрительных волокон.
2. Края сосочка.
Очертания сосочка гак же, как и его цвет, даже в нормальных глазах представляются не всегда одинаковыми. Границы сосочка выделяются тем резче, чем больше контраст между цветом сосочка и окружающей частью глазного дна, в связи с этим в альбуминотических глазах контуры сосочка кажутся нечеткими.
Обычно расплывчатость границ сосочка наблюдается при гиперемии, отеке, а также при воспалении или закончившемся воспалительном процессе внутриглазного конца зрительного нерва и прилегающей к нему сетчатки.
Необходимо иметь в виду, что состояние края сосочка приобретает диагностическое значение, как правило, только в сочетании с другими изменениями как самого сосочка, так и окружающей его сетчатки, например, стушованность границ и белый цвет сосочка указывают на невритическую атрофию зрительного нерва, а стушованность границ гиперемированного сосочка наблюдается при воспалении зрительного нерва и сетчатки.
Граница сосочка может быть резко изменена и принять совершенно несвойственный ей вид при аномалиях развития некоторых заболеваниях, локализующихся у входа зрительного нерва. Здесь речь будет только о таких изменениях, которые встречаются наиболее часто.
В миопИЧеСКИХ глазах нередко наблюдаются изменения, конусом (conus) или задней стафиломой (staphy- oma posticum), которые офталмоеконичеекп выражаются в том, что к сосочку, чаще всего с его наружной стороны, непосредственно прилегает беловатая или желтоватая, несколько пигментированная полоска, имеющая вид серна. Ширина конуса бывает разной, от едва заметной понижи до 2- 3 PD. Иногда конус окружает весь сосочек и имеет такую ширину, что наружный край его достигает желтого пятна. Причины возникновения конуса неодинаковы. В одних случаях, конус появляется потому, что при растяжении заднего тела дна склеральный канал с проходящим через него зрительным нервом принимает вид косо поставленного цилиндра, вследствие чего становится видимой часть наружной стенки канала.
В других случаях, конус появляется потому, что растянутом миопическом глазу пигментный эпителий не до самого края сосочка, и через пространство, лишенное пимента, становится, видимой сосудистая оболочка, а в дальнейшем, при наступлении атрофии последней, видна и обнаруженная склера. Характер границы конуса дает некоторое указание отношении дальнейшего прогрессирования конуса: если его нижняя граница очерчена резко, можно думать, что растяжение заднего отдела глаза, а следовательно, и прогрессирование кости закончилось, если же граница неясна, стушована, то это указывает, что процесс растяжения еще не закончился и конус может увеличиваться. Картина глазного дна похожа на только что описанную при ишемии нижнего конуса (conus inferior), который обусловлен врожденным местным дефектом сосудистой оболочки у нижнего края сосочка. Граница дефекта, обращенная к сосочку, часто бывает недостаточно четкая, а поэтому малоопытный исследователь за нижнюю границу сосочка может принять резко очерченную наружную границу конуса и, таким образом, рассматриваемую картину трактовать просто как наличие в данном случае такого сосочка, который увеличен в размерах. В таких глазах обычно определяется астигматизм и они амблиопичны.
Другой врожденной аномалией развития, могущей изменить вид границы сосочка, являются миэлиновые (мякотные) нервные волокна. Они представляются в виде белых блестящих пятен или полос, начинающихся па самом сосочке или у его края, и, наподобие языков пламени, распространяющихся на большее или меньшее расстояние от сосочка в разных направлениях (табл. 6, рис. 3).
Указанные белые пятна или полосы распознаются по наличию на них мелких радиальных черточек, которые почти всегда заметны у периферического края пятен. Появление этих пятен на глазном дне объясняется тем, что в некоторых случаях миэлиновые оболочки волокон зрительного нерва не оканчиваются в области решетчатой пластинки, как бывает в норме, а проникают в глаз и распространяются в сетчатке.
3. Величина и форма сосочка.
Прежде всего надо помнить, что при исследовании в прямом виде в мистическом глазу сосочек кажется большим, чем в гиперметропическом, вследствие разной степени увеличения глазного дна, о чем уже более подробно сказано выше в разделе «Общие замечания по офталмоскопическому исследованию». О действительном увеличении размеров сосочка речь может идти только при его резком отеке (застойный сосок).
Что касается формы сосочка, то он может казаться не круглым, а овальным при астигматизме, вследствие искажения его изображения, а также в миопическом глазу при сильно выраженных задних стафиломах, по той причине, что сосочек в таких глазах расположен под некоторым углом к передне-задней оси глаза и мы видим его перспективное изображение в виде вертикально поставленного овала. Конус при этом в большинстве случаев дополняет эллиптический диаметр сосочка, образуя диск.
4. Уровень сосочка в нормальных глазах находятся в одной плоскости с остальной частью глазного дна.
При патологических же изменениях может наблюдаться как выпячивание сосочка в стекловидное тело, так и углубление г. области сосочка. Выпячивание (проминирование) сосочка и стекловидное тело происходит вследствие отечности его л встречается при воспалениях зрительного нерва, а при застойном соске проминирование — основной и ведущий признак данного заболевания.
Разница в уровне между сосочком и остальной частью глазного дна обычно начинается уже на сетчатке, па некотором расстоянии от края сосочка, и определяется прежде всего но изменению хода сосудов, которые па границе начинающегося возвышения изгибаются и как бы наползают на отечный сосочек. Изгиб особенно хорошо виден на венах, которые в этом месте теряют пейлекс и кажутся темнее, чем в остальных местах. Этот симптом имеет особенно важное значение, так как он бывает заметен при самом небольшом проминировании сосочка вперед. Кроме этого, на сосудах, и опять лучше на венах, в том месте, где они делают наибольший изгиб, имеется белая поперечная полоска света, вследствие чего сосуд в данном месте становится невидимым и как бы прерывается. Появление поперечного рефлекса объясняется отражением света той частью изогнутого сосуда, направление которого в месте изгиба приближается к направлению лучей, идущих от офталмоскопа, так как лучи проходят через стенку данной части сосуда не в поперечном, а до некоторой степени в продольном направлении (рис. 37).
Проминирование сосочка определяется также с помощью параллактического смещения и путем нахождения в рефракции. Но этими методами удается выявить только такое проминирование, которое измеряется величиной не меньшей 0,5 мм (1,5 D).
Углубление или экскавация сосочка может быть: физиологическая, атрофическая и глаукоматозная.
а) Физиологическая э к с к а в а ц и я
отличается от патологической тем, что углубление на сосочке занимает только центральную или темпоральную часть его (рис.. 38).
Углубление при этом никогда не захватывает весь сосочек и даже при самых выраженных формах физиологической экскавации на сосочке можно заметить серповидный или кольцеобразный участок, который не имеет никаких признаков экскавации (табл. 7, рис. 1).
Офталмоскопическая картина физиологической экскавации следующая. Прежде всего отмечается, что желтоваторозовый цвет сосочка в определенном участке его постепенно или сразу переходит в беловатый или белый цвет. Этот участок может иметь овальную или круглую форму и располагается в центре сосочка или несколько эксцентрично кнаружи. Иногда указанный участок расположен настолько эксцентрично, что его наружный край почти совпадает с наружным краем сосочка.
Белый цвет участка объясняется тем, что в этой части сосочка имеется углубление, достигающее решетчатой пластинки, которая. как известно, имеет белый цвет и просвечивает через истонченный слой нервных волокон. Величина экскавации очень варьирует; она может занимать только незначительную часть сосочка, а иногда бывает настолько большой, что нормально окрашенная неэкскавпрованная часть сосочка выглядит в виде 1/6-1/8 диаметра сосочка. Но без этой узкой нормально окрашенной полоски экскавация не может быть физиологической и должна трактоваться как патологическая.
Перегиб сосудов на краю екскавированного участка часто почти незаметен, но в отдельных случаях бывает выражен довольно четко и определяется по исчезновению светлой нейтральной полоски на сосудах, а также потому, что сосуд на месте изгиба кажется более темным. В тех случаях, когда экскавация имеет крутые края, сосуды делают настолько резкий изгиб, что па них появляется поперечный рефлекс, причина возникновения которого описана выше, и создается впечатление, что сосуды у края экскавации прерываются и поэтому как будто не являются непосредственным продолжением сосудов, идущих по дну экскавации. Если экскавация расположена эксцентрично, место перегиба сосудов находится у самого края сосочка, но как бы ни был резко выражен перегиб сосудов на краю экскавации, при переходе через край сосочка во всех случаях физиологической экскавации не делает перегиба, и это является еще одним отличием физиологической экскавации от патологической.
б) Атрофическая экскавация
наблюдается при значительных степенях атрофии зрительного нерва и имеет блюдцеобразную форму. Углубление занимает весь сосочек, края его покаты и оно никогда не заходит на решетчатую пластинку, которая всегда сохраняет свое нормальное положение. Дно экскавации часто имеет крапчатый вид, вследствие наличия на нем большого количества сероватоголубых пятнышек. Возникновение пятнышек, которые иногда в меньшей степени бывают видны и при физиологической экскавации, имеет следующее объяснение.
Как известно, волокна зрительного нерва при выходе из глазного яблока получают миэлиновую оболочку сейчас же за решетчатой пластинкой, благодаря чему они при офталмоскопии имеют такой же белый цвет, как и решетчатая пластинка. В некоторых же случаях отдельные пучки волокон получают миэлиновую оболочку не непосредственно за решетчатой пластинкой, а несколько дальше от нее, вследствие этого у стволе зрительного нерва, образуются как бы каналы, заполненные прозрачным веществом, и так как в них через решетчатую платнину попадает мало света, они находятся в тени и соответственно им на решетчатой пластинке видны серые пятнышки.
в) Г л а у к о м а т о з н а я экскавация
обыкновенно бывает полной, т. е. занимает весь сосочек. Решетчатая пластинка в отличие от атрофической экскавации, не сохраняет свое положение; она, вследствие повышенного внутриглазного давления, как наиболее податливая часть наружной оболочки глазного яблока, выпячивается кнаружи и поэтому на месте сосочка зрительного нерва образуется глубокое чашкообразное углубление, часто с подрытыми краями (рис. 40). Иногда глаукоматозная экскавация бывает и частичной, т. е. захватывает только определенную часть сосочка.
При офталмосконическом исследовании прежде всею обращает па себя внимание цвет сосочка, который представляется значительно бледнее, чем цвет нормального сосочка, и даже бывает белым, как при атрофии зрительного нерва. Белый цвет сосочка объясняется тем, что решетчатая пластинка на дне экскавации почти совершенно обнажена, вследствие атрофии нервных волокон; кроме этого, в старых случаях присоединяется атрофия зрительного нерва, еще больше увеличивающая бледность сосочка. Центральная часть экскавации отражает особенно много света и поэтому кажется очень светлой, в то время как периферическая часть имеет более темный цвет, часто с голубоватым оттенком. Нередко вокруг глаукоматозной экскавации можно наблюдать беловатое кольцо (halo glaucomatous), возникающее вследствие атрофии сосудистой оболочки. Ширина кольца в одних случаях очень узкая, в других достигает диаметра сосочка. Периферический край кольца почти всегда четкий и не содержит пигмента.
Артерии сетчатки, как правило, бывают несколько уже, чем в норме, вены, наоборот, немного расширены. Очень характерным является ход сосудов: артерия или пела, идущая но глазному дну, дойдя до края экскавации, делает резкий перегиб, идет вглубь по обрывистому краю, а затем вновь появляется на дне экскавации. Сосуды, идущие по глазному дну, на краю экскавации (вследствие перегиба) как бы прерываются и никакой видимой связи с сосудами сосочка не имеют (табл. 7, рис. 2).
Углубление в области сосочка при исследовании в прямом виде определяется на основании разливы рефракции, которая улавливается при рассматривании глазного дна у края экскавации и па дне экскавации, а при исследовании в обратном виде углубление узнается по явлениям параллакса.
5. Кровоизлияния в области сосочка
могут наблюдаться при воспалительных процессах и застойных явлениях (neuritis. optici, neurorctinitis, papillitis oedematosa) в виде радиально расположенных полосок или ограниченных красных пятнышек. Часто кровоизлияния встречаются одновременно как в области сосочка, так и в прилегающей к нему сетчатке. Радиальное расположение кровоизлияний объясняется тем, что кровь, излившаяся во внутренние слои сетчатки или сосочка, распространяется по ходу нервных волокон. Старые кровоизлияния приобретают более темный (бурокрасный) цвет. Необходимо помнить, что при офталмоскопировании в прямом в и ас иногда наблюдаются не только нежные радиальные полоски кровоизлияний, но и мельчайшие веточки сосудов, которые также имеют различные направление и, так как при явлениях отека сосочка они видны только на некотором протяжении, — малоопытный исследователь может принять их за полоски крови.
6. Ограниченные белые очаги
(бляшки), встречающиеся при neuritis. optici н papillitis oedematosa в области сосочка, бывают разной величины и могут частично прикрывать сосуды. К ели они имеют вид четких, блестящих белых полосок, которые (расположены ралиально и несколько напоминают миэлиновые волокна, то очаги есть результат гипертрофии и перерождения нервных волокон. Если же очаги имеют неправильно круглую форму, сероватый оттенок, менее четкие контуры и расположены беспорядочно, то они представляют собой экссудаты. В более поздних стадиях неврита и застойного соска иногда наблюдаются блестящие белые или желтовато- белые очаги, имеющие неправильную форму, довольно четкие очертания и располагающиеся часто в основном в височной части сосочка и прилегающей к нему сетчатке. Такие очаги связаны с процессами гиалиновой дегенерации.
СЕТЧАТКА
1. Кровоизлияния.
Нежные концевые сосуды сетчатки имеют большую наклонность к геморрагиям, которые могут быть вызваны как общими изменениями в организме, так и чисто местными причинами. Кровоизлияния сетчатки представляют довольно частое явление, имеющее важное диагностическое значение. Всякие кровоизлияния на дне глаза, обнаруживаемые при офталмоскопическом исследовании, почти безошибочно можно рассматривать как кровоизлияния сетчатки. Объясняется это тем, что кровоизлияния сосудистой оболочки встречаются сравнительно редко и к тому же их трудно заметить, так как они располагаются позади слоя пигментного эпителия. Исключение составляют Атонические глаза, в которых наряду с кровоизлияниями сетчатки могут иметь место и кровоизлияния сосудистой оболочки, которая здесь перерождена, вследствие постоянного растяжения, и поэтому имеет наклонность к геморрагиям.
Форма кровоизлияний сетчатки зависит от того, в какой слои сетчатки излилась кровь. Продолговатые или полосатые кровоизлияния локализуются преимущественно в слое нервных волокон. Вблизи сосочка они, соответственно расположению нервных волокон, обычно имеют радиальное расположение. Кровоизлияния, располагающиеся в средних или наружных слоях сетчатки, имеют форму кругловатого пятна, которое очерчено довольно четкой, но волнообразной линией. Встречаются кровоизлияния чаще всего по окружности сосочка.
Особенно важны те из них, которые локализуются в области желтого пятна, так как они оказывают значительное влияние на зрительную функцию глаза. Величина кровоизлиянии бывает разной: при капиллярных кровоизлияниях экстравазаты наблюдаются обычно точечные, едва заметные, в случаях нарушения целости более крупных сосудов кровоизлияния могут занимать обширную поверхность глазного дна.
В некоторых случаях излившаяся из поврежденного сосуда кровь прорывает наружные слон сетчатки и, распространяясь между слоем палочек и пигментным эпителием, вызывает своего пола геморрагическую отслойку сетчатки, которая обычно бывает настолько незначительной, что она не обнаруживается при офталмоскопическом исследовании. Нередко наблюдается также, что кровяной экстравазат прорывает внутреннюю пограничного пластинку и распространяется между внутренней поверхностью сетчатки. Такие кровоизлияния называются преретипальными. Локализуются они преимущественно в области желтого пятна, но в редких случаях располагаются и в других местах, например, в области сосочка. Преретинальные кровоизлияния легко распознать уже потому, что они имеют очень характерную круглую или поперечно-овальную форму. Крупные сосуды у их края резко обрываются, так как кровоизлияние, полностью закрывает не только сосуды, но и остальные детали расположенного позади кровоизлияния участка глазного дна. Спустя некоторое время можно заметить, что нижняя тёмнокрасная часть такого кровоизлияния горизонтальной линией отделяется от верхней части, имеющей бледнокрасный цвет (табл. 14, рис. 2). Указанное явление связано с оседанием эритроцитов. Иногда кровь прорывает и проникает в стекловидное тело.
Дальнейшая судьба кровоизлияний различна; они могут в течение нескольких недель или месяцев полностью рассосаться, что однако бывает редко и встречается, главным образом, в юношеском возрасте; обычно же после кровоизлияний остаются беловатые, серые или пигментированные очаги. Зрение после кровоизлияний восстанавливается в зависимости от того, какие разрушения они вызвали в функционально важной части сетчатки. Наиболее тяжелые последствия, естественно, оставляют те кровоизлияния, которые локализуются в области желтого пятна. При предсказании исхода кровоизлияний необходимо, конечно, также учитывать и те изменения сетчатки, которые сопровождают геморрагии.
Кровоизлияния сетчатки, как уже указывалось, имеют большое диагностическое значение, и в качестве частного симптома могут наблюдаться в любом возрасте при ретинитах и ретинопатиях, а также как результат травматических повреждений. Всегда надо помнить, что геморрагии могут быть первым и единственным офталмоскопически обнаруживаемым симптомом ретинита и ретинопатии, а следовательно, не первым симптомом, указывающим на общее страдание всего организма.
Как частное явление, кровоизлияния сетчатки наблюдаются при изменениях состава крови, например, при тяжелых анемических состояниях после больших кровопотерь и особенно при злокачественном малокровии. Часто кровоизлияния встречаются также при лейкемии; локализуются они при этом заболевании преимущественно в слое нервных волокон. Геморрагии сетчатки наблюдаются и при инфекционных заболеваниях: септицемии, брюшном тифе, гриппе, во время приступов малярии и т. д., а также при геморрагических диатезах: скорбуте, болезни Верлгофа и др.
Причиной кровоизлияний у женщин могут быть и эндокринные расстройства, приводящие к нарушению менструаций. В пожилом возрасте, обычно после 50-ти лет, кровоизлияния сетчатки возникают на почве артериосклеротических изменений и часто локализуются в области желтого пятна. В этой же области кровоизлияния обнаруживаются и при высокой близорукости. Кровоизлияния бывают связаны и с резким падением внутриглазного давления, что нередко имеет место при антиглаукоматозных операциях. Самый разнообразный характер могут иметь кровоизлияния в сетчатку при повреждениях глазного яблока и ушибах соседних областей, а также при тяжелых сдавлениях грудной клетки и общих контузиях. Кровоизлияния в сетчатую оболочку нередко встречаются у новорожденных. В происхождении этих кровоизлияний первостепенное значение имеют факторы родовой травмы, ведущие к резким расстройствам кровообращения в головке плода.
Изменения сосудов
а) Калибр сосудов может быть изменен вследствие равных причин:
1) ослабления эластичности стенки сосудов, в результате разнообразных патологических процессов в них; 2) нарушения иннервации сосудов и 3) изменения степени кровенаполнения сосудов, под влиянием изменения давления крови, нарушения условий оттока и притока крови, изменения внутриглазного давления.
Расширение артерий и вен встречается при лейкемии и многих других общих заболеваниях, сопровождающихся высокой температурой, а также и при разного рода местных патологических изменениях: травмах как самого глазного яблока, так и окружающих тканей, воспалительных процессах в глазу и соседних областях, как реакция на резкие световые раздражения и перенапряжение аккомодации и т. д.
Причиной сужения артерий и вен, в одних случаях, являются: спазм центральной артерии, эмболия центральной артерии, разрыв зрительного нерва, резкое падение общего кровяного давления; в других, сужение сосудов — сеть следствие ретинитов, хориеретинитов и некоторых атрофии зрительного нерва. Кроме этого, сужение сосудов сетчатки встречается при отравлениях хинином, свинцом, при гипертонической болезни в нефритических процессах.
При определенных условиях расширенными представляются не все сосуды сетчатки, а только вены, артерии же при этом остаются нормальными или далее суженными.
Причиной такого состояния сосудов часто бывает:
1) сжатие центральных сосудов сетчатки опухолями или воспалительными процессами зрительного нерва и окружающих его тканей; 2) неполная закупорка центральной артерии, вследствие эмболии, тромбоза или спазма; 3) тромбоз центральной вены; 4) повышение внутриглазного давления (глаукома).
б) Извилистость сосудов.
Расширение сосудов в поперечном направлении сопровождается одновременным растяжением их стенок и в продольном направлении, поэтому при всяком офталмоскопически заметном увеличении диаметра сосудов отмечается и большая извилистость их и, наоборот, — каждое сужение сосудов приводит к их выпрямлению. Таким образом, сосуды сетчатки будут более извитыми при всех тех состояниях, при которых наблюдается увеличение диаметра сосудов. Однако, при артериосклеротических изменениях, приводящих, как известно, к понижению эластичности стенок сосудов, диаметр сосудов сетчатки может оставаться нормальным или только слегка увеличенным, в то время как извилистость сосудов сильно выражена. Это можно объяснить тем, что стенки сосуда при данном заболевании легче растягиваются в продольном, чем в поперечном направлении.
в) Центральная световая полоска,
представляет собой рефлекс, возникающий вследствие отражения света цилиндрической поверхностью двигающегося в сосудах кровяного столбика. Световая полоска имеет равномерную яркость только тогда, когда сосуды лежат на шарообразной поверхности глазного дна. При отклонении же сосуда с поверхности глазного дна, т. е. если сосуд делает такой изгиб, что он больше не находится в плоскости перпендикулярной к зрительной линии наблюдателя, световая полоска на месте изгиба кажется тусклой ил я даже исчезает совсем.
Если же световая полоска исчезает или кажется неясной, тусклой на значительном протяжении одного или нескольких сосудов, то причиной этого могут быть следующие патологические состояния:
1) полная или частичная непрозрачность тех слоев сетчатки, которые прикрывают сосуды; 2) изменение прозрачности стенки самого сосуда.
Теперь становится ясным, почему наблюдается полное или частичное исчезновение центральной световой полоски при диффузном (разлитом) помутнении сетчатки, имеющем место при ретинитах, некроретинитах, ретинопатиях, commotio retinae, эмболия центральной артерии, отслойке сетчатки.
При уменьшении прозрачности стенок самого сосуда рефлекс, отраженный столбиком крови, хотя бывает и слабее, но центральная световая полоска при некоторых заболеваниях, например, артериосклерозе, жировом перерождении и нериваскулите сосудов сетчатки, видна не только не хуже, но иногда даже лучше, чем в нормальных глазах. Это, вероятно, объясняется тем, что центральная световая полоска в данных случаях возникает вследствие отражения света как кровяным столбиком, так и помутневшей стенкой сосуда. Следует однако отметить, что при нериваскулите сосудов сетчатки, центральная световая полоска хотя и видна довольно ясно, по ока не имеет своего обычного яркого блеска, а при жировом перерождении, кроме этого, приобретает и желтоватый оттенок.
г) Белые касмки (сопровождающие полоски).
В норме на сосудах сетчатки видна одна центральная световая полоска, только иногда вблизи сосочка па крупных стволах можно заметить еще две дополнительные, едва заметные белые каемки, идущие параллельно центральной световой полоске. Эти каемки, или как их еще иначе называют «сопровождающие полоски», удается видеть при исследовании в прямом виде и представляют они собой ничто иное, как видимую стенку сосудов. При утолщении или помутнении стенок сосудов белые каемки ясно заметны не только на крупных, но и на более мелких стволах. Схематический рисунок 41, на котором представлен поперечный разрез сосуда, дает возможность наглядно уяснить, почему стенка сосуда, особенно когда прозрачность ее понижена, видна в виде двух белых каемок, идущих вдаль красного кровяного столбика.
Лучи света, идущие в направлении пунктирных линий, встретят на своем пути наиболее толстый слой стенки сосуда между линиями AB и CD (заштрихованные участки), следовательно, та часть стенки сосуда, которая наибольше отражает свет, находится с одной и другой стороны от полой части сосуда, заполненной кровью; поэтому, при офталмоскопическом исследовании сосудистая стенка и видна в виде двух белых каемок, сопровождающих кровяной столбик (табл. 28, рис. 3).
Сопровождающие полоски могут наблюдаться как на артериях, так и на венах при артериосклерозе, периваскулите, а также и при изменениях стенок сосудов, наступающих, например, как следствие: ретинита, невроретинита, ретинопатии, эмболии центральной артерии и т. д. В редких случаях белые каемки па сосудах сетчатки вблизи сосочка видны довольно ясно и в здоровых глазах, как врожденная аномалия, зависящая от того, что сосуды окружены соединительной тканью, которая является продолжением решетчатой пластинки.
________ Статья из книги: Офтальмоскопическая диагностика (с офтальмоскопическим атласом) | Радзиховский Б.Л..
Когда офтальмоскопия назначается?
Данный метод диагностики назначается при ухудшении зрения, глазных болях, нарушении цветовосприятия, травмах глаз и при возникновении других офтальмологических симптомов. Также офтальмоскопия глазного дна может быть использована в качестве одного из методов обследования при поражениях центральной нервной системы, частых головных болях и головокружениях. На эту процедуру может отправить не только офтальмолог, но и другие специалисты. Осмотр глазного дна проводится каждые 3 месяца при патологиях сетчатки, зрительного нерва, эндокринных и сосудистых болезнях, ретинопатии, гемералопии («куриной слепоте»), дальтонизме, катаракте, дальнозоркости, близорукости и астигматизме. Офтальмоскопия позволяет отслеживать динамику развития патологического процесса.
Хотя бы раз в полгода следует проходить данную процедуру при таких болезнях, как:
- сахарный диабет;
- атеросклероз;
- гипертония;
- анемия и другие заболевания крови;
- повышенное внутричерепное давление;
- опухоли головного мозга;
- гидроцефалия;
- рассеянный склероз;
- остеохондроз;
- неврит.
Назначается офтальмоскопия и при беременности. Врач оценивает вероятность отслойки сетчатки. От результатов обследования может зависеть способ родоразрешения. Также осмотр глазного дна входит в любое профилактическое обследование. Офтальмоскопия — это одна из самых распространенных процедур, которая проводится быстро, стоит недорого, а результаты дает очень точные. Рассмотрим на примерах, как выглядят структуры глазного дна при тех или иных болезнях. Это даст нам более полную картину о важности рассматриваемой методики.
Показания к офтальмоскопии глазного дна
Этот метод можно считать стандартной офтальмологической процедурой. Также на обследование глазного дна пациента могут направить: инфекционист, гинеколог, эндокринолог, терапевт, кардиолог, невролог и другие врачи-специалисты. Основаниями для назначения становятся следующие патологии и симптомы:
- близорукость и дальнозоркость;
- травмы глаз и головы;
- патологии сетчатки;
- онкологические болезни глаз;
- катаракта;
- воспалительные глазные заболевания;
- почечная недостаточность;
- частые головные боли;
- эпилепсия;
- нарушение координации движения.
К повреждению структур глазного дна может привести гипертония и сахарный диабет. Пациентам с этими заболеваниями необходимо проходить офтальмоскопию не менее одного раза в год. Также такое исследование назначается женщинам в период вынашивания ребенка.
Процедура безопасная и не требует долгой подготовки. Осложнениями она не сопровождается. Могут быть лишь некоторые побочные эффекты на действие мидриатических капель.
Есть и несколько противопоказаний:
- повышенная светочувствительность;
- помутнение оптических сред глаза — хрусталика, стекловидного тела, роговицы;
- слезоточивость;
- миоз и другие патологии зрачка;
- инфекционные болезни передних отделов глазного яблока;
- некоторые сердечно-сосудистые заболевания.
Бывают и другие ограничения. Это зависит от конкретной методики, выбранной для проведения осмотра. Так, при глаукоме исключается возможность назначения контактной офтальмоскопии. Контакт глаза с прибором может спровоцировать скачок внутриглазного давления.
Методов осмотра глазного дна достаточно много. Они разделяются на обратные и прямые, а также на контактные и бесконтактные. Рассмотрим особенности самых распространенных разновидностей офтальмоскопии.
Состояние внутренних структур глаза при некоторых заболеваниях
Анализ состояния глазного дна проходит по множеству параметров. Врач оценивает цвет, размеры, очертания сетчатки, сосудов, артерий и диска. Самое незначительное изменение того конкретного показателя может свидетельствовать о патологии офтальмологического или системного характера. Это станет более понятно, если привести несколько примеров:
- Диабетическая ретинопатия. Сахарный диабет приводит к разрушению сосудов, что может стать причиной ишемии сетчатки, микроаневризм, неоваскуляризации, отека макулы, образования кист.
- Гипертоническая ретинопатия. Повышение артериального давления приводит к разрушению сосудов сетчатой оболочки. Это может вызвать ретинопатию. При этом заболевании сосуды отличаются извитостью, стенки артерий уплотняются, застаивается кровь, возникают кровоизлияния, наблюдаются очаги прорастания сосудов в области глазного яблока, где их быть не должно. Резкий скачок давления может спровоцировать инфаркт сетчатки. Тяжело протекающая гипертония, которая трудно поддается лечению, приводит к отеку зрительного нерва.
- Атеросклероз. При этой патологии артерии сетчатки заметно бледнеют, сужаются и выпрямляются. Вокруг сосудов могут формироваться белые пятна. Развитие атеросклероза сопровождается кровоизлияниями, утолщением стенок сосудов. Диск, как и сетчатая оболочка, становится бледным. Есть риск возникновения атрофических изменений.
- Хориоретиниты — патологии, характеризующиеся воспалением заднего отдела сосудистой оболочки и сетчатки. На внутренней оболочке просматриваются желтые участки, а в стекловидном теле видны помутнения. Сама же сетчатая оболочка становится мутно-серой.
- Васкулиты сетчатки — болезни, при которых наблюдается воспаление артерий, вен, венул. Вокруг вен внутренней оболочки образуются белые полосы, сосуды сужаются, макула отекает. В стекловидном теле удается рассмотреть белые точки. В некоторых случаях развивается отек радужной оболочки.
- Застойный диск зрительного нерва. Эта патология диагностируется при следующих показаниях: очертания диска нечеткие, цвет его красный, вены сетчатки сильно расширены. По мере ухудшения состояния диск отекает, вены еще больше расширяются, а артерии сужаются, происходят кровоизлияния. При начале атрофического поражения диска зрительный нерв становится серым, отек спадает. Восстановление атрофированных тканей невозможно.
- Неврит зрительного нерва. Диск его заметно краснеет, границы размываются, возникают кровотечения и отложения экссудата. Если воспаление очень сильное, диск настолько краснеет, что сливается с сетчатой оболочкой. Различить его становится сложнее.
- Гидроцефалия. На глазном дне наблюдаются застойные явления. Диск несколько увеличивается в размерах, отекает, краснеет, утрачивает четкие очертания, вены и артерии сетчатки расширяются.
Это только часть заболеваний, которые приводят к изменениям анатомических структур глазного дна. Окулист в ходе офтальмоскопии сможет выявить многие патологии в самом начале их развития. Это повышает вероятность благоприятного исхода.
Что можно выявить с помощью офтальмоскопии?
Осмотр глазного дна назначают пациентам, входящим в группу риска по некоторым показаниям и в определенных ситуациях, например:
- беременные женщины;
- лицам с высокой степенью миопии;
- пациентам с хроническими или врожденными заболеваниям глаз;
- после травм зрительных органов;
- при подборе контактной оптики;
- перед хирургическими вмешательствами на глазах.
Офтальмоскопия позволяет выявить различные патологии: опухоли и новообразования в глазу, глаукому, кровоизлияния, отслоение сетчатки, нарушения макулы. Вот почему эта процедура имеет такое важное значения для человека, в том числе в профилактических целях. Многие болезни никак не проявляют себя и обнаруживаются уже в текущей стадии. Между тем, своевременная профилактика и раннее начало лечения помогут избежать многих неприятностей со здоровьем.
Исследование глазного дна — есть ли противопоказания?
Абсолютных противопоказаний, которые навсегда бы исключали возможность проведения этой процедуры, нет. В ряде случаев оно откладывается на неопределенное время. К относительным ограничениям относятся:
- заболевания переднего отдела глаза инфекционного и воспалительного характера — конъюнктивит, блефарит, кератит;
- светобоязнь;
- обильное слезотечение;
- закрытоугольная форма глаукомы;
- сильный миоз;
- помутнение стекловидного тела, хрусталика или роговицы.
Офтальмоскопия с широким и узким зрачком
Для повышения эффективности осмотра глазного дна, как правило, используют мидриатики — так называют капли, расширяющие зрачок до 1,5-2 мм. Такое состояние позволяет офтальмологу более детально рассмотреть внутренние структуры глаза. К препаратам этой категории относятся «Ирифрин», «Атропин», «Тропикамид», «Цикломед», «Мидрум» и другие. Их применение регулируется офтальмологом, так как капли противопоказаны в определенных случаях: например, при беременности, закрытоугольной глаукоме, аллергических реакциях на компоненты капель, в детском возрасте и по другим причинам. Некоторые из мидриатиков могут вызывать гиперемию и отек век, светобоязнь, повышение внутриглазного давления, раздражение конъюнктивы. Если у Вас имеется какая-либо аллергия на определенные компоненты, следует обязательно предупредить врача. В такой ситуации может потребоваться проведение офтальмоскопии с узким зрачком.
Врачи рекомендуют проходить осмотр глазного дна на регулярной основе после 40-45 лет, даже если нет жалоб на качество зрения. В этот период уже начинают происходить первые возрастные изменения в организме, в том числе касающиеся и органов зрения, а многие заболевания могут никак не проявлять себя на начальных стадиях.
Провести офтальмоскопию глазного дна можно в нашем Центре Контактной Коррекции Зрения на Тверской. Вы можете пройти ее в комплексе с другими процедурами: визометрией, биомикроскопией, авторефрактометрией, пневмотонометрией или же сделать отдельно: с узким зрачком или в условиях мидриаза. Мы работаем с 9.00 до 21.00 по адресу: ст. м. Тверская, Малый Палашевский пер., д. 6. Предварительная запись доступна по телефонам, +7 (800) 100 95 96.
Подготовка к исследованию
Пациенту готовиться к процедуре не нужно, разве что взять с собой в клинику солнцезащитные очки. Они понадобятся, если офтальмоскопию будут проводить на широком зрачке. Для его расширения в глаз закапывают мидриатик — глазные капли, которые расслабляют цилиарную мышцу. Действует такой препарат 4-5 часов. На протяжении всего этого времени пациента будет беспокоить светобоязнь. Очки с темными линзами избавят от неприятных симптомов.
Некоторые процедуры, контактные, сопровождаются воздействием на роговицу офтальмоскопом. Перед таким осмотром закапывают обезболивающие капли. Если офтальмоскопия выполняется с применением линзы Гольдмана, используются специальные жидкости для их увлажнения. Больше никаких препаратов не применяется. В связи с этим и побочных эффектов процедура не вызывает. Пациенту нужно заранее сообщить врачу об имеющейся аллергии на те или иные вещества.
Преимущества офтальмоскопии
Точность обследования составляет 90-95% в зависимости от методики, выбранной врачом. Длится процедура 10-15 минут. Осложнений она не вызывает. Проводится в амбулаторных условиях. Специфической подготовки исследование не требует. Женщинам рекомендуется не наносить косметику на лицо перед походом в клинику. Врачи советуют взять с собой солнцезащитные очки. Мидриатик действует примерно 3-4 часа. На протяжении этого времени могут беспокоить светобоязнь и плохое зрение вблизи. За руль автомобиля также лучше не садиться. Это может быть опасно.
Некоторые пациенты после офтальмоскопии жалуются на сухость во рту, головокружение, тошноту. Такое бывает не часто. Как правило, причиной этого становится реакция организма на препарат для увеличения диаметра зрачков. Перечисленные симптомы проходят достаточно быстро.
Офтальмология располагает на сегодняшний день множеством самых разнообразных методов обследования. Многие из них полностью автоматизированные. Принцип осмотра глазного дна придуман в позапрошлом столетии, но до сих пор офтальмоскопия является самой распространенной диагностической процедурой.
Как проходит исследование глазного дна?
Офтальмоскопия может быть прямой и обратной, контактной и бесконтактной, монокулярной и бинокулярной. Выбор той или иной методики зависит от цели исследования. Если требуется быстрый осмотр, назначается непрямая офтальмоскопия. Она дает возможность изучить все области внутренней части глаза, включая периферию сетчатки. Прямое обследование применяется в тех случаях, когда необходимо в мельчайших подробностях осмотреть сетчатую и сосудистую оболочки, а также диск зрительного нерва. Контактные техники сопряжены с дискомфортом для пациента, но отличаются высокой точностью. Бесконтактные методики могут уступать контактным по данному показателю, зато их применение самое безопасное. Есть и другие особенности перечисленных способов осмотра глазного дна. Рассмотрим их по порядку.
Проверка глазного дна у взрослых
Как проверяют глазное дно у взрослых? Чтобы во время процедуры зрачки были максимально расширенными, для осмотра выбирается темное помещение.
Если у взрослых отсутствуют противопоказания, для закапывания используются специальные препараты (мидриатики), которые способствуют расширению зрачка:
- Атропин;
- Ирифрин;
- Мидриацил и другие.
Мидриатики запрещены при глаукоме. Если пациент пользуется оптикой для коррекции зрения (очки, линзы), то перед осмотром ее понадобится снять.
Врач садится напротив пациента и, направляя в его глаз луч света, исходящего из офтальмоскопа, производит исследование глазного дна. Чтобы осмотр был полным, обследуемый должен переводить взгляд по просьбе врача в необходимом направлении.
Если смотреть только перед собой, диагностика получится частичной, поскольку полностью глазное дно рассмотреть не удастся.
Во время диагностики глаза должны быть открытыми. На осмотр уходит примерно 10 минут. Офтальмолог в обязательном порядке проверяет оба глаза, даже когда пациента ничего не беспокоит.
Если используется обратный метод, прибор нельзя приближать к глазу больше, чем на 7-8 см.
Хотя исследование не сопровождается болезненными ощущениями, пациент может испытывать небольшой дискомфорт от направленного на глаз света.
По окончании осмотра некоторое время больной будет видеть перед собой темные пятна. При введении мидриатика стоит на протяжении 3 часов воздерживаться от вождения автомобиля. Также рекомендуется после процедуры воспользоваться солнцезащитными очками.
Прямая офтальмоскопия
Исследование проводится с помощью офтальмоскопов, увеличивающих изображение в 13-16 раз. Это главное достоинство методики. Ее основной недостаток — невозможность провести осмотр периферии сетчатки. Зато центральную ее часть, сосуды и диск зрительного нерва удается изучить в деталях. Ранее были перечислены различные патологии, при которых наблюдаются изменения в этих структурах внутренней части глаза. Поэтому можно сделать вывод о высокой информативности прямой офтальмоскопии. Проводится она на широком и узком зрачке.
Офтальмоскоп оснащен собственным источником света. Применять лампы и другие осветительные приборы не нужно. При выполнении процедуры врач светит в зрачок пациента и сразу же осматривает глазное дно. Для получения наиболее качественной картинки прибор приближается к роговице обследуемого, которая выступает в роли увеличительного стекла. Офтальмоскоп оснащен набором линз. Врач вращает их, увеличивая резкость изображения. Благодаря этим оптическим возможностям процедуру удается провести даже при наличии дефектов рефракции. Исследуются оба глаза поочередно. Во время осмотра окулист может изменять яркость прибора, силу линз, цвет фильтров.
Прямая офтальмоскопия может проводиться с использованием цветных насадок желтого, зеленого, пурпурного и других оттенков. Под тем или иным цветом лучше видны определенные патологические изменений. Кровоизлияния хорошо просматриваются при освещении глазного дна зеленым и желтым фильтром. Если при осмотре с помощью пурпурного цвета офтальмолог увидит в области, где расположен диск зрительного нерва, очаг синеватого оттенка, ставится вопрос о диагностировании атрофического процесса. Эта техника исследования называется офтальмохромоскопией. Ее разработал в 80-е годы прошлого века советский врач Водовозов. Методика очень простая и информативная, но сегодня она применяется не очень часто, так как подобные результаты можно получить при помощи биомикроскопии с щелевой лампой.
Противопоказания к офтальмоскопии
Как и любые другие медицинские процедуры, проверка глазного дна имеет свои противопоказания.
- Как правило, мероприятие запрещено для тех, кто страдает заболеваниями, сопровождающимися слезотечением и светобоязнью. Эти два состояния не позволяют нормально провести исследование, затрудняя осмотр. Есть категория пациентов, имеющих узкие зрачки, которые нельзя расширить даже с помощью медикаментозных препаратов. В таких ситуациях процедура является малоэффективной и практически бесполезной.
- В некоторых случаях данный метод диагностики запрещен людям с заболеваниями сердца и сосудов. По этой причине перед осмотром у окулиста рекомендуется посетить врача-кардиолога. Исследование нежелательно проводить при патологическом «запаивании» зрачка (миоз).
- Также помехой для диагностики может являться недостаточная прозрачность хрусталика и стекловидного тела.
Перечисленные противопоказания не являются категорическими, потому что прямой вред от процедуры не наносится никому. Даже больной глаз может нормально переносить узконаправленный источник света.
Непрямая офтальмоскопия
Еще она называется обратной и зеркальной. Для ее проведения требуется собирающая линза с 10-30 диоптриями. Она вставляется в офтальмоскоп и размещается у глаза пациента, на расстоянии 7-8 см. Позади и чуть сбоку устанавливается лампа. Врач направляет луч света в зрачок обследуемого. Световой поток проходит через оптические структуры глазного яблока, отражается от глазного дна и возвращается к линзе, формируя рядом с ней со стороны врача перевернутое изображение внутренней части глаза. Обратная офтальмоскопия позволяет добиться увеличения картинки в 4-5 раз. Если применить более сильную линзу, изображение будет крупнее, но оно станет размытым. Кроме того, из-за этого уменьшится площадь осматриваемого участка. Окулист обычно держит под рукой несколько линз, то увеличивая, то уменьшая картинку. Благодаря этому можно изучить глазное дно по всей площади и более детально обследовать каждую структуру по отдельности.
При подозрении на какое-либо заболевание или уже после его выявления могут быть проведены оба вида исследования. Сначала врач прибегает к помощи зеркальной офтальмоскопии, позволяющей быстро оценить состояние всех областей глазного дна. Впоследствии полученные данные могут стать поводом для осмотра прямым офтальмоскопом, который даст возможность изучить патологические очаги в более увеличенном виде.
Диагностика глазного дна у детей
Как проверяют глазное дно у детей? Перед тем, как приступить к обследованию зрительных органов у ребенка, понадобится провести некоторую подготовку. Чтобы у детей не возникла паника, родители должны объяснить, что будет происходить в кабинете врача и зачем необходимо проверить глаза. Внимание родителей особенно требуется малышам.
В детском возрасте офтальмоскопия назначается намного чаще, чем во взрослом, потому что организм ребенка постоянно растет. Если пропустить начало заболевания, могут появиться нежелательные осложнения. При необходимости осуществляется осмотр новорожденных.
Зачастую глазное дно у появившихся на свет малышей проверяется тогда, когда врач подозревает патологические процессы врожденного характера, например:
- катаракту;
- дистрофию сетчатки.
После получения данных нередко новорожденному делают УЗИ мозга. Глазное дно у детей проверяется по тем же правилам, что и у взрослых. Чтобы расширить зрачок, закапывается 1% раствор гоматропина.
Иногда приходиться пользоваться векорасширителем. Если ребенок чересчур активный и не способен некоторое время оставаться без движений, ему демонстрируют игрушку или интересную картинку. Благодаря этому малыш отвлекается и перемещает взгляд в нужную сторону.
Не стоит пугаться появления близорукости у ребенка после диагностики. Это обычное явление, которое вскоре самостоятельно исчезает по мере того, как закончится действие лекарства.
https://medglaza.ru/profilaktika/diagnostika/proveryayut-dno.html
Биомикроскопия глазного дна
Еще этот метод называется офтальмоскопией с линзой Гольдмана или с фундус-линзой. В исследовании применяется щелевая лампа — подвижный микроскоп с двумя окулярами (бинокулярный). Этот прибор необходим для выявления диабетического отека макулы, мелких повреждений сетчатки, неоваскуляризации, отслойки стекловидного тела, кист на внутренней оболочке. Лампа может многократно увеличивать изображение глазного дна — в 12-16 раз. При этом оно получается без расплывчатых очертаний. Микроскоп оснащен источником света. Врач в ходе обследования может изменять яркость светового потока, направляя его на те или иные анатомические структуры.
Биомикроскопия проводится с контактными и неконтактными линзами, а потому разделяется на контактную и бесконтактную. Первая представлена исследованием с применением линзы Гольдман и фундус-линз, второй метод предполагает использование линзы Груби и асферических оптических изделий.
Биомикроскопия с линзой Гольдмана. Перед ее установкой на внутреннюю вогнутую поверхность прибора наносится прозрачная вязкая жидкость, обеспечивающая увлажнение и смазывание, что позволяет предотвратить повреждение роговицы и раздражение. В глаз закапывается обезболивающий раствор. Линза дает хорошее изображение всех отделов сетчатки. Она состоит из зеркальных граней. Малое зеркало помогает выполнить осмотр периферии глазного дна и угла передней камеры, среднее применяется для изучения периферической части сетчатки, а большое обеспечивает обзор экватора глазного дна и периферии одновременно. Врач может вращать устройство в ходе обследования. Недостаток процедуры заключается в том, что происходит контакт прибора с глазом. Пациент испытывает дискомфорт. Метод с применением фундус-линз практически ничем не отличается по технике проведения от офтальмоскопии с линзой Гольдмана. Назначается он при диабетических поражениях сетчатки, макулодистрофии, повреждениях сосудов и зрительного нерва.
Биомикроскопия с линзой Груби — бесконтактная методика. Для ее проведения на щелевой лампе устанавливается плосковогнутое оптическое изделие с силой 55D (диоптрии отрицательные). Врач может осмотреть центральную область сетчатки. Более точные данные о состоянии центра сетчатой оболочки удается получить с асферической линзой с оптической силой 58, 60, 78 или 90D. Ее окулист держит на расстоянии 25-30 мм от роговой оболочки пациента, щелевая лампа при этом отводится назад и постепенно плавно приближается к обследуемому. К сожалению, бесконтактные методы не позволяет полноценно изучить периферию.
Как теперь видно, офтальмоскопия может проводиться по-разному. Выбор методики определяется медицинскими показаниями и возможностями той или иной клиники. В современных частных офтальмологических кабинетах имеются бинокулярные офтальмоскопы, которые дают трехмерное изображение. Однако опытный врач может провести осмотр и с монокулярным прибором. Пройти процедуру офтальмоскопии на узком или широком зрачке Вы можете в нашем Центре Контактной Коррекции Зрения.
Проверка сосудов глазного дна — зачем она нужна
О наличии сосудистых патологий в организме можно узнать благодаря обследованию сосудов глазного дна, для осмотра которых используются неинвазивные офтальмоскопические методы.
Когда у ребенка или взрослого страдает сосудистая система зрительного анализатора, могут наблюдаться различные неблагоприятные изменения:
- Сужаются поля зрения.
- Понижается острота.
- Ощущается болезненный дискомфорт.
- Склера приобретает красный оттенок.
- Перед глазами появляется пелена или мелькают «мушки».
Подобные нарушения свидетельствуют о развитии ангиопатии, которая в зависимости от провоцирующего заболевания бывает:
- гипертонической;
- гипотонической;
- диабетической;
- травматической;
- юношеской.
Опасность ангиопатии заключается в том, что зачастую она начинается бессимптомно. Некоторые пациенты приходят за помощью на последних стадиях патологии, когда лечение оказывается бесполезным.
Поэтому только регулярное обследование позволит вовремя выявить появляющееся отклонение и предупредить развитие осложнений.
При подозрении на проблемы с сосудистой системой глаза медики прибегают к:
- традиционной офтальмоскопии;
- флуоресцентной ангиографии;
- ультразвуковому исследованию;
- реографии.