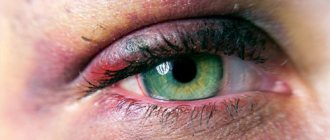
Посттромботическая ретинопатия — это заболевание, которое возникает вследствие тромбоза ветвей вен в сетчатке. Различают ишемический и неишемический тромбозы. При первом типе прогноз очень неблагоприятный. Человек при таком заболевании видит туман перед глазами, острота зрения значительно снижается, вены при этом темнеют и значительно расширены. Главными причинами появления постромботической ретинопатии является контузии глаза, артериальная гипертения, эндокринные патологии и т.д.
Лечение в зависимости от того, когда болезнь была обнаружена может быть как медикаментозное так и хирургическое. В данной статье мы поговорим о посттромботическкой ретинопатии, её основных причинах появления, симптоматике, диагностике и методах лечения.
Посттромботическая ретинопатия
Источник: MyShared.ru
Посттромботическая ретинопатия – это ряд патологический изменений на глазном дне, возникающих примерно через 3 месяца после тромбоза центральной вены сетчатки или одной из ее ветвей. Чаще всего у больных поражается верхневисочная, реже – нижневисочная, носовые или макулярная ветвь.
Тромбоз всей центральной вены сетчатки встречается примерно в трети случаев.
При неишемическом тромбозе возможно полное или почти полное восстановление остроты зрения. Однако тромбоз по ишемическому типу протекает более неблагоприятно. Он намного чаще осложняется и нередко приводит к хронической ишемии заднего полюса глазного яблока. К счастью, данная форма заболевания встречается всего в 10% случаев.
При посттромботической ретинопатии возникают изменения сетчатки, которые связаны с тромбозом центральных сосудов сетчатки (вены или артерии) или их главных ветвей. После произошедшего тромбоза артерии патология сетчатки развивается значительно быстрее, чем при тромбозе вены.
В офтальмологии отдельную (и особую) группу заболеваний составляют так называемые ретинопатии – органические дегенеративные поражения сетчатки, обусловленные острым или хроническим дефицитом ее кровоснабжения.
Соответственно, ретинопатии классифицируются по этиопатогенетическому критерию, т.е. в зависимости от причин и механизмов, приводящих к несостоятельности питающей сетчатку сосудистой оболочки.
Так, выделяют диабетическую, гипертоническую, травматическую и некоторые другие формы ретинопатии.
Посттромботическая ретинопатия, как видно из названия, неразрывно связана с тромбозом внутриглазных кровеносных сосудов; в большинстве случаев это тромб в центральной вене сетчатки или в одном из ее ответвлений.
Посттромботическую разновидность ретинопатии рассматривают именно в этом контексте – не как самостоятельную, автономно возникающую болезнь, а как вторичную патологию, которая является осложнением и следствием тромбоза.
Механизмы развития и клиническая картина
Как правило, при неблагоприятном протекании тромбирующих процессов на протяжении приблизительно 3 мес в сетчатке развиваются множественные изменения: разного рода аневризмы (сосудистые локальные выпячивания), скопления экссудата, гиперпигментация, сращивания по типу стяжек, отечность, клеточная дегенерация.
При обширном и длительном блокировании кровоснабжения может начаться процесс неоваскуляризации – разрастания новой сети кровеносных сосудов, с помощью которой организм пытается компенсировать ретинальную ишемию.
Все более усугубляется снижение зрительных функций; результатом отслоения сетчатки является необратимая утрата зрения.
При тромбозе происходит закупоривание центральной вены или ее веток с последующим развитием ишемии сетчатой оболочки. Спустя два-три месяца венозный кровоток в пораженной зоне восстанавливается благодаря образованию разнообразных шунтов и коллатералей.
Благодаря этому на стадии посттромботической ретинопатии острота зрения у больного повышается.
Вследствие ишемии сетчатки запускается активное образования фактора роста эндотелия сосудов (VEGF). Это, в свою очередь, приводит к быстрому росту новообразованных сосудов на поверхности сетчатой оболочки. Неоваскуляризация нередко затрагивает передний отдел глаза, приводя к развитию вторичной глаукомы.
Причины развития
Высокий риск тромбообразования имеет место у пациентов с атеросклерозом, гипертонией, сахарным диабетом, аритмиями различной этиологии, активацией хронической инфекционной патологии, системными аутоиммунными процессами, нарушениями в системе гемостаза.
Нередко тромбоз является следствием воспаления, травмы, опухолевого разрастания или глаукомы.
В случае тромбоза артерии возникает острая гипоксия сетчатой оболочки. В случае тромбоза вен патологические изменения более сложные. Сначала возникает застой крови, который сопровождается нарушением проницаемости сосудистой стенки.
В связи с этим кровь из сосудов проникает в интерстиций и вызывает геморрагии и отек сетчатки. В дальнейшем в области патологических изменений начинают прорастать патологические сосуды.
Окклюзия сосудов в сетчатке нередко приводит к полной или частичной утрате зрения. В особенности это касается пациентов в пожилом возрасте, которые страдают сахарным диабетом, гипертонией или атеросклерозом.
Чаще всего возникает односторонняя потеря зрения. В ряде случаев (чаще у пожилых пациентов) симптомы заболевания проявляются не сразу. В связи с этим следует тщательно обследовать всех пациентов, которые имеют факторы риска.
Одновременно нередко выявляются сопутствующие системные патологии (заболевания сосудов головного мозга, сердца), которые ранее себя никак не проявляли.
Справка
Если произошел тромбоз центральной артерии сетчатки, слепота со стороны поражения возникает практически мгновенно. Если тромбоз возник только в ветви, отходящей от центральной артерии сетчатки, то выпадает только соответствующее поле зрения.
Тромбоз центральной вены приводит к постепенной потере зрения, которое длиться в течение нескольких дней. Венозный тромбоз может различаться по степени тяжести. Прогноз для пациента во многом зависит от локализации очага окклюзии и времени кислородного голодания клеток сетчатки.
В случае неишемической окклюзии острота зрения обычно сохраняется более 0,1. Если же была ишемическая окклюзия, то уровень зрения остается на уровне счет пальцев руки у лица. В 20% случаев при неишемической окклюзии центральной вены возникает ишемическая.
К наиболее вероятным причинам тромбирования в бассейне ретинальных вен относятся:
- общая артериальная гипертензия с выраженной атеросклеротической тенденцией (статистически лидирующий фактор);
- тяжелая хроническая эндокринная патология;
- инфекции различной этиологии;
- контузии глаза.
Категорией населения, которая наиболее подвержена тромбозу ретинальных сосудов, являются лица в возрасте после 40 лет, – в особенности те, кто страдает сахарным диабетом и/или предрасположены к гипертонии.
К предрасполагающим факторам можно отнести эндокринные патологии, например, ожирение, малоподвижный образ жизни, и злоупотребление алкоголем.
Изолированный тромбоз ретинальных вен диагностируется в редких случаях. Чаще всего патологический процесс формируется как следствие других заболеваний. Тромбоз центральной вены может также развиться на фоне опухоли, глаукомы или травмы головы. На раннем этапе тромбоз себя не проявляет, часто обнаруживается случайно.
Как правило, тромб появляется в местах компрессии сосудов. Процесс сопровождает артериальный спазм, что существенно нарушает микроциркуляцию сетчатки.
Образованный тромб в просвете сосуда приводит к окклюзии. Венозная закупорка может быть вызвана и системными васкулитами или внешним сдавливанием артериальными сосудами.
Утолщенные стенки артериолы сдавливают венулы, что становится причиной развития окклюзии. Возникший застой крови изменяет проницаемость сосудов, в околососудистом пространстве появляется кровь и плазма.
Важно
Тромбоз центральной артерии может стать причиной мгновенной слепоты. При тромбозе одной из ветви центральной артерии происходит выпадение определенного поля зрения.
При тромбозе центральной вены зрение угасает постепенно в течение 4-7 дней. Венозная окклюзия сопровождается отеком макулярной зоны, что является главной причиной понижения центрального зрения.
Причины посттромботической ретинопатии
Обычно посттромботическая ретинопатия становится следствием закупорки сосудов сетчатки сгустком крови, который образуется из-за нарушения структуры сосудистой стенки. Реже причина патологии заключается в неправильной гемодинамике, приводящей к быстрой или медленной свертываемости крови. Такое состояние часто сопровождается головной болью, снижением остроты зрения, фотопсией — возникновением перед глазами беспредметных образов: движущихся точек, пятен и т. д. К посттромботической ретинопатии часто приводят:
- курение;
- частые стрессы;
- употребление алкоголя;
- малоподвижный образ жизни;
- высокие зрительные нагрузки;
- неправильное питание;
- гиповитаминоз.
Посттромботическая ретинопатия — это одно из следствий таких заболеваний, как: гипертония, атеросклероз, сахарный диабет, аритмия. Часто патология развивается у людей, имеющих проблемы в работе сердечно-сосудистой системы. Распространенная причина недуга — нарушение системы гемостаза. При повышенной свертываемости крови высок риск образования тромбов, в том числе и в сосудах сетчатки глаза. Самые распространенные патологии — это:
- коагулопатия;
- тромбофилия;
- макроглобулинемия;
- синдром Виллебранда;
- миеломная болезнь;
- полицитемия;
- лейкоз.
Основная причина тромбоза — замедление тока крови и повреждение сосудистой стенки. Если структура сосудов нарушена, тромбоциты формируют кровяной сгусток, задача которого — восстановить целостность сосуда. Это естественный и компенсирующий процесс, происходящий в организме. Но если свертываемость крови повышается, тромб может перекрыть просвет сосуда и нарушить гемодинамику. На фоне данного состояния часто возникает острая гипоксия сетчатки, которая связана с недостатком кислорода. Это становится причиной застоя крови, которая поступает в интерстиций — соединительную ткань, расположенную между кожей и органами тела. Следствием этого становятся макулярный отек и кровоизлияния разной степени тяжести.
Тромбоз центральной вены сетчатки может возникнуть из-за опухолей, глаукомы, черепно-мозговых травм. Обычно тромб образуется в местах сжатия сосудов. Это сопровождается артериальным спазмом, который нарушает микроциркуляцию сетчатой оболочки глаза. Также причиной тромбообразования может стать васкулит — воспаление сосудов. Поражение центральной вены часто приводит к слепоте. При тромбозе одной из ее ветвей, обычно — верхней височной, происходит выпадение определенного участка поля зрения.
Симптоматика
Источник: Serdechka.ru
На ранних стадиях процесс тромбообразования прогрессирует достаточно медленно и бессимптомно.
Затем патология ускоряется, в определенный момент манифестируя выраженной клинической картиной: резко падает острота и четкость зрения, возникает ощущение инородного тела в глазу (этот симптом нельзя считать специфическим, поскольку он присущ практически любой офтальмологической патологии).
Многие пациенты жалуются на двоение или пелену в пораженном глазу; из-за резкого повышения давления в тромбированной сосудистой ветви вероятны ретинальные кровоизлияния той или иной интенсивности, либо общий гемофтальм.
Механизмы органической дегенерации ретинальной ткани в случае острой ишемии (прекращения кровоснабжения) сродни процессам, имеющим место при инфаркте или ишемическом инсульте, – и столь же катастрофичны.
В данном случае ситуация осложняется тем, что ткань сетчатки представляет собой узкоспециализированное и очень уязвимое образование из нескольких микроскопических клеточных слоев (известные еще со школы фоточувствительные палочки и колбочки).
Исходом дистрофии/атрофии сетчатки является ее отслоение, — необратимая слепота в итоге, — причем ни трансплантация донорской сетчатки, ни имплантация искусственной на сегодняшний день не входят в число отработанных и практикуемых в офтальмологии методик.
В ходе офтальмоскопии врач обнаруживает такие изменения:
- Давние кровоизлияния. На глазном дне чаще всего можно заметить красные пятна и точечные геморрагии. Характерные для тромбоза кровоизлияния в виде языков пламени и мазков к этому времени обычно исчезают.
- Посттромботическая ретинопатия симптомыНаличие артерио-венозных шутнов, коллатералей, неоваскуляризации в области ДЗН и сосудистых аркад. Коллатерали соединяют дистальные и проксимальные части закупоренных вен, обеспечивая таким образом отток крови.
- Незначительная извитость венозных сосудов, небольшое количество микроаневризм. Эти признаки выражены в гораздо меньшей степени, чем на начальных стадиях болезни.
- Кистозный макулярный отек. Развивается вследствие хронической ишемии и приводит к ухудшению центрального зрения. Также на заднем полюсе глаза можно увидеть экссудаты.
Поэтому чрезвычайно важными являются:
- регулярные профилактические осмотры у офтальмолога (для лиц из группы риска такие периодические консультации обязательны);
- недопущение хронификации тромбирующего процесса: обращение к офтальмологу и принятые меры должны быть незамедлительными, поскольку хронические формы тромбирования ретинальных сосудов лечению практически не поддаются и оборачиваются для сетчатки самыми пагубными последствиями;
- меры по максимально возможному предотвращению отдаленных последствий тромбоза, т.е. прогрессирования собственно посттромботической ретинопатии.
- Особо следует подчеркнуть, что состояния острого тромбоза и окклюзии центральной ретинальной вены подлежат лечению в стационарных условиях; период постоянного наблюдения, интенсивного лечения и контроля динамики занимает обычно не менее 8-10 дней.
Клиническая картина тромбоза
Клиническая картина тромбоза может быть представлена в следующих стадиях:
- Претромбозная стадия характеризуется расширенными венами, нарушением кровотока. Глазное дно поражается единичными кровоизлияниями и венозным застоем.
- Незначительно ухудшается зрение, отмечается систематический туман в глазах.
- Тромбозная стадия. Вены темнеют, становятся широкими и прерывистыми, артерии сужаются. Кровоизлияния фиксируются в сетчатке и стекловидном теле, отекает макулярная зона, размывается граница диска зрительного нерва.
- Значительно ухудшается острота зрения, возникает чувство пелены перед глазами, ограничивается поле зрения.
- Посттромботическая ретинопатия является последней стадией тромбоза.
Если кровоснабжение в пораженных сосудах полностью не восстанавливается, то в сетчатке формируется ишемическая зона с фиброзными мембранами на глазном дне.
Образованные патологические сосуды способны поражать не только сетчатку глаза, но и другие его структуры. Изменение может отличаться по степени выраженности в зависимости от тяжести процесса.
Диагностика при посттромботической ретинопатии
Источник: ophthalmocenter.ru
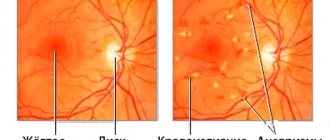
При тромбозе центральной артерии сетчатки при офтальмоскопии выявляют нитевидные, значительно суженные артерии, в которых имеется сегментарный кровоток. Сетчатка отечная и бледная, а в макулярной зоне имеется пятно ярко-красного цвета (симптом вишневой косточки).
При офтальмоскопии на ранних стадиях тромбоза центральной вены можно обнаружить отек сетчатки. Вены расширяются и наполняются кровью, имеются признаки застоя, штрихобрахные кровоизлияния (признак раздавленного помидора).
В дальнейшем при развитии посттромботической ретинопатии присоединяются изменения в макуле, включая ее отек. Формируются новые патологические сосуды, а вместо старых могут формироваться микроаневризмы и твердые экссудаты.
Если имеются показания, то пациентам выполняют флуоресцентную ангиографию. При этом можно детально рассмотреть изменения сосудов, а также запечатлеть в реальном времени процесс наполнения сосудов сетчатки контрастным веществом.
Последнее предварительно вводят через катетер в локтевую вену. Преимуществом методики является то, что при этом можно оценить не только анатомические аномалии, но и функциональные нарушения сосудов глазного дна. Это помогает в ряде случаев уточнить диагноз, а также установить стадию заболевания.
При оптической когерентной томографии можно с очень высокой точностью визуализировать центральную зону сетчатки. Дополнительно при обследовании пациентов проводят определение границ поля зрения, остроты зрения. При необходимости назначается консультация профильных специалистов и общеклиническая диагностика.
При окклюзии центральной артерии сетчатки офтальмоскопически визуализируются резко суженные, нитевидные артерии с сегментарным кровотоком, бледная и отечная (ишемизированная) сетчатка, на фоне которой в макуле имеется ярко-красное пятно (симптом «вишневой косточки»).
Осмотр глазного дна
При осмотре глазного дна на ранних стадиях тромбоза центральной вены отмечаются отек сетчатки, расширенные полнокровные извитые вены с признаками застоя крови в них, штрихообразные кровоизлияния (симптом «раздавленного помидора»).
Позже, когда развивается посттромботическая ретинопатия, выявляют «старые» кровоизлияния, изменения в макуле (часто – макулярный отек), образование новых патологических сосудов, а на месте старых появляются твердые эксудаты и микроаневризмы.
По показаниям проводится флюоресцентная ангиография – детальный осмотр и фотографирование в режиме реального времени процесса заполнения сосудов сетчатки и сосудистой оболочки контрастным веществом, которое предварительно вводится в локтевую вену.
Этот метод позволяет оценить не только анатомические, но и функциональные особенности сосудов глазного дна и уточнить диагноз и стадию развития заболевания.
Оптическая когерентная томография позволяет с микроскопической точностью визуализировать центральные отделы сетчатки.
Также в комплекс исследований входят проверка остроты зрения, оценка поля зрения, общеклиническая диагностика и консультации смежных специалистов.
Диагностика
Офтальмоскопия проводимая при окклюзии центральной артерии выявляет резко сужение артерий, их нитевидность с сегментами имеющегося кровотока. Сетчатка бледная, отечная (последствия ишемии), с ярко-красным пятном на макуле (фактор «вишневой косточки»).
На ранних этапах тромбоза центральной вены, осмотр обнаруживает отек сетчатки, полнокровные извитые и расширенные вены, имеющие все признаки застоя крови. Также выявляются мелкие кровоизлияния штрихообразной формы (синдром «раздавленного помидора»). В более позднем периоде посттромботической ретинопатии, диагностируются застаревшие кровоизлияния и поражения макулы (обычно ее отек), кроме того выявляются новообразованные патологические сосуды, твердые эксудаты на месте старых, микроаневризмы.
Если существуют показания, назначается флюоресцентная ангиография. Ее выполняют с введением в локтевую вену специального контрастного вещества и детальным осмотром, а также фотографированием зоны поражения. Данный метод – возможность оценки анатомического поражения сосудов и контроля их функциональных возможностей. Он подтверждает диагноз и определяет стадию патологического процесса.
Также проводится оптическая когерентная томография для детализации поражений центральных отделов сетчатки.
Комплекс исследований кроме того включает определение остроты зрения, оценку его полей, общеклиническое обследование, консультации узкопрофильных специалистов.
Лечение посттромботической ретинопатии
Важнейшим терапевтическим и профилактическим фактором является постоянный и эффективный контроль основного заболевания, будь то диабет, артериальная гипертензия или атеросклероз.
Далее, решающее значение имеет по возможности быстрое купирование симптоматики острого тромбоза. С этой целью назначаются гипотензивные препараты, фибринолитики и антикоагулянты (для предотвращения дальнейшего тромбообразования), ангиопротекторы, витаминные комплексы, в некоторых случаях гормональная терапия.
Лечение собственно посттромботической ретинопатии, развившейся через определенное время после острого состояния, может оказаться достаточно длительным и включать как консервативные схемы, так и лазерную терапию и/или офтальмохирургическое вмешательство.
Терапевтическая стратегия полностью определяется стадией процесса, преимущественным характером и выраженностью органических изменений в ткани сетчатки, поэтому сложно говорить о каких-либо общих рекомендациях (за исключением обязательного наблюдения у офтальмолога).
Так, при угрозе отслоения сетчатки, а также для профилактики такого отслоения широко и успешно применяется лазерная коагуляция; в более тяжелых и запущенных случаях, когда поражение распространяется на стекловидное тело и другие структуры глаза, приходится прибегать к офтальмохирургическому вмешательству (витрэктомия).
Прогноз относительно благоприятен в тех случаях, когда лечение начинается незамедлительно, на самых ранних стадиях тромбоза, и продолжается в полном назначенном объеме до стабилизации состояния сетчатки и питающей ее сосудистой оболочки.
Случаи, когда органические изменения в тканях глазного дна зашли далеко, имеет место неоваскуляризация, постоянные геморрагии, экссудативные очаги, отечность, тенденция к атрофии зрительного нерва и отслоению сетчатки – в прогностическом плане значительно менее оптимистичны.
При окклюзии центральной вены сетчатки лечение способствует восстановлению кровотока. Также терапия должна быть направлена на профилактику повторного тромбоза.
Для этого используют дезагреганты, тромболитики, препараты для снижения отека сетчатки, глюкокортикостероиды, средства, улучшающие микроциркуляцию, спазмолитики, витаминные комплексы, лекарства для укрепления стенки сосудов.
Если возникает патологический рост измененных сосудов, то следует выполнить лазерную коагуляцию сетчатки, чтобы предотвратить распространение отека и изолировать зоны ишемии. Также практикуется интравитреальное введение препаратов, подавляющих рост сосудов (anti-VEGF).
При свежем тромбозе вен сетчатки, который случился менее 3-4 месяцев назад, можно применять интравитреальное помещение гормонального импланта Озурдекс.
Важно
Если у пациента имел место эпизод тромбоза центральной вены в анамнезе, то необходимо регулярно контролировать состояние сосудов глазного дна, а также изменять внутриглазное давление, так как патологические сосуды могут образовываться не только в самой сетчатой оболочке, но и в других местах глазного яблока.
Если неоваскуляризация затронула передний отдел глаза, в частности угол передней камеры, то возникает препятствие для оттока внутриглазной влаги. Это приводит ко вторичному повышению внутриглазного давления, то есть возникает глаукома.
Лечение окклюзии центральной вены сетчатки направлено на восстановление кровообращения и профилактику нового тромбообразования.
Назначают тромболитики, антиагреганты, препараты, уменьшающие отек сетчатки, средства для улучшения микроциркуляции (пентоксифиллин), глюкокортикостероиды, средства для укрепления сосудистой стенки, спазмолитики, витамины.
При патологическом росте новообразованных сосудов проводится лазерная коагуляция сетчатки для устранения отека и закрытия ишемических зон и интравитреальное введение anti-VEGF препаратов с целью подавления роста новых сосудов.
В случае свежего (до 3-4 месяцев) тромбоза вен сетчатки показано интравитреальное введение гормонального импланта Озурдекс.
Пациентам с тромбозом центральной вены сетчатки в анамнезе необходимо регулярно контролировать не только состояние сетчатки, но и уровень внутриглазного давления, так как патологические новообразованные сосуды могут появляться не только на сетчатке, но и в других структурах глаза.
В случае неоваскуляризации угла передней камеры, затрудняется отток внутриглазной жидкости, что может приводить к повышению внутриглазного давления и развитию глаукомы.
Ретинопатия
Гипертоническая ретинопатия
Патогенетически гипертоническая ретинопатия связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. При этой форме ретинопатии отмечается спазм артериол глазного дна с последующим эластофиброзом или гиалинозом их стенок. Тяжесть поражения определяется степенью гипертензии и длительностью течения гипертонической болезни.
В развитии гипертонической ретинопатии выделяют 4 стадии. Стадия гипертонической ангиопатии сетчатки характеризуется обратимыми функциональными изменениями, затрагивающими артериолы и венулы сетчатки.
В стадии гипертонического ангиосклероза поражение ретинальных сосудов носит органический характер и связано со склеротическим уплотнением сосудистых стенок, снижением их прозрачности.
Стадия гипертонической ретинопатии характеризуется наличием очаговых изменений в ткани сетчатки (геморрагий, плазморрагий, отложений липидов, белкового экссудата, зон ишемического инфаркта), частичного гемофтальма. У пациентов с гипертонической ретинопатией отмечается снижение остроты зрения, появляются скотомы (плавающие пятна) перед глазами. Обычно на фоне антигипертензивной терапии данные изменения регрессируют, а симптомы исчезают.
В стадии гипертонической нейроретинопатии к ангиопатии, ангиосклерозу и собственно ретинопатии, присоединяются явления отека ДЗН, экссудации, очаги отслойки сетчатки. Данные изменения более характерны для злокачественной гипертонии и гипертензии почечного генеза. Стадия гипертонической нейроретинопатии может закончиться атрофией зрительного нерва и необратимой потерей зрения.
Диагностика гипертонической ретинопатии включает консультацию офтальмолога и кардиолога, проведение офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопическая картина характеризуется изменением калибра сосудов сетчатки, их частичной или тотальной облитерацией, симптомом Салюса — Гунна (смещением вены в глубокие ретинальные слои вследствие давления на нее напряженной и уплотненной артерии в зоне их перекреста), субретинальной экссудацией и др.
При гипертонической ретинопатии проводится коррекция артериальной гипертония, назначаются антикоагулянты, витамины, проводится оксигенобаротерапия и лазерная коагуляция сетчатки. Осложнениями гипертонической ретинопатии являются рецидивирующий гемофтальм и тромбозы вен сетчатки. Прогноз гипертонической ретинопатии серьезный: не исключается значительное снижение зрения и даже развитие слепоты. Ретинопатия отягощает течение основной патологии и беременности, поэтому может стать медицинским основанием для искусственного прерывания беременности.
Атеросклеротическая ретинопатия
Причиной развития атеросклеротической ретинопатии служит системный атеросклероз. Изменения, происходящие в сетчатке в стадиях ангиопатии и ангиосклероза, аналогичны таковым при гипертонической ретинопатии; в стадии нейроретинопатии появляются мелкие капиллярные геморрагии, отложения кристаллического экссудата по ходу вен, побледнение ДЗН.
Основными методами офтальмологической диагностики атеросклеротической ретинопатии служит прямая и непрямая офтальмоскопия, ангиография сосудов сетчатки. Специальное лечение атеросклеротической ретинопатии не проводится. Наибольшее значение имеет терапия основного заболевания – назначение дезагрегантов, антисклеротических, сосудорасширяющих препаратов, ангиопротекторов, мочегонных средств. При развитии нейроретинопатии показаны курсы электрофореза с протеолитическими ферментами. Осложнениями атеросклеротической ретинопатии часто становятся окклюзия артерий сетчатки, атрофия зрительного нерва.
Диабетическая ретинопатия
Патогенез диабетической ретинопатии обусловлен наличием сахарного диабета 1 или 2 типа. Основными факторами риска развития ретинопатии являются длительность течения диабета, выраженная гипергликемия, нефропатия, артериальная гипертензия, ожирение, гиперлипидемия, анемия. Диабетическая ретинопатия является наиболее частыми и серьезным осложнением диабета и служит главной причиной слабовидения и слепоты.
В развитии данной формы заболевания выделяют стадии диабетической ангиопатии, диабетической ретинопатии и пролиферирующей диабетической ретинопатии. Первые две стадии (ангиопатии и простой ретинопатии) протекают с теми же изменениями, что и аналогичные стадии гипертонической и атеросклеротической ретинопатии. В ранней стадии пролиферирующей диабетической ретинопатии развивается неоваскуляризация сетчатки, в поздней стадии происходит врастание вновь образованных сосудов и рецидивирующие кровоизлияния в стекловидное тело, разрастание глиальной ткани. Натяжение волокон и деформация стекловидного тела обусловливают развитие тракционной отслойки сетчатки, которая и является причиной неизлечимой слепоты при диабетической ретинопатии.
В начальных стадиях диабетическая ретинопатия проявляется устойчивым снижением остроты зрения, появлением перед глазами пелены и плавающих пятен, которые периодически исчезают. Затруднено чтение и выполнение мелкой работы. В поздней пролиферирующей стадии наступает полная потеря зрения.
Проведение офтальмоскопии под мидриазом позволяет детально осмотреть глазное дно и выявить характерные для диабетической ретинопатии изменения. Функциональное состояние сетчатки периферических зон исследуется с помощью периметрии. С помощью УЗИ глаза определяются участки уплотнений, кровоизлияний, рубцов в толще глазного яблока. Электроретинография проводится с целью определения электрического потенциала и оценки жизнеспособности сетчатки. Для уточнения состояния сетчатки применяется лазерная сканирующая томография и ретинальная ангиография.
Дополнительные сведения в комплексе офтальмологического обследования пациентов с диабетической ретинопатией получают с помощью определения остроты зрения, биомикроскопии, диафаноскопии глаза, определения критической частоты слияния мельканий (КЧСМ) и т. д.
Лечение диабетической ретинопатии должно проходить под контролем офтальмолога и эндокринолога (диабетолога). Необходим тщательный контроль уровня глюкозы в крови, своевременный прием противодиабетических препаратов, витаминов, антиагрегантов, ангиопротекторов, антиоксидантов, средств, улучшающих микроциркуляцию. При отслоении сетчатки применяют лазеркоагуляцию. В случае выраженных изменений в стекловидном теле и образовании рубцов показано проведение витрэктомии, витреоретинальной операции.
Осложнениями диабетической ретинопатии служат катаракта, гемофтальм, помутнение и рубцовые изменения стекловидного тела, отслойка сетчатки, слепота.
Ретинопатия при заболеваниях крови
Ретинопатии могут развиваться при различной патологии системы крови – анемиях, полицитемии, лейкозах, миеломной болезни, макроглобулинемии Вальденстрема и др.
Каждая из форм характеризуется специфической офтальмоскопической картиной. Так, при ретинопатии, обусловленной полицитемией, вены сетчатки приобретают темно-красный цвет, а глазное дно – цианотичный оттенок. Нередко развиваются тромбоз вен сетчатки и отек ДЗН.
При анемиях глазное дно, напротив, бледное, сосуды сетчатки расширены, окраска и калибр артерий и вен одинаковы. Ретинопатия при анемиях может сопровождаться субретинальными и экстраретинальными кровоизлияниями (гемофтальмом), экссудативной отслойкой сетчатки.
При лейкозах со стороны глазного дна наблюдается извитость вен, диффузный отек сетчатки и ДЗН, кровоизлияния, скопление зон экссудата.
При миеломной болезни и макроглобулинемии Вальденстрема в результате диспротеинемии, парапротеинемии, сгущения крови расширяются ретинальные вены и артерии, развиваются микроаневризмы, тромботические окклюзии вен, геморрагии в сетчатку.
Лечение ретинопатий, связанных с патологией системы крови, требует терапии основного заболевания, проведения лазеркоагуляции сетчатки. В отношении зрительной функции прогноз серьезный.
Травматическая ретинопатия
Развитие травматической ретинопатии связано с внезапным и резким сдавлением грудной клетки, при котором происходит спазм артериол, наступает гипоксия сетчатки с выходом в нее транссудата. В ближайшем периоде после травмы развиваются кровоизлияния и органические изменения сетчатки. Травматическая ретинопатия может привести к атрофии зрительного нерва.
Последствиями контузии глазного яблока служат изменения, получившие название Берлиновское помутнение сетчатки. Данная форма травматической ретинопатии связана с субхориоидальным кровоизлиянием и отеком глубоких ретинальных слоев, выходом транссудата в пространство между сетчаткой и сосудистой оболочкой.
Для лечения травматической ретинопатии назначается витаминотерапии, проводится борьба с тканевой гипоксией, гипербарическая оксигенация.
Медикаментозная терапия
Для лечения посттромботической ретинопатии используют следующие препараты:
- антиагреганты и антикоагулянты – Плавикс, Курантил, Гепарин;
- фибринолитики – Фибринолизин, Стрептокиназа в виде инъекций под глазное яблоко;
- диуретики – Лазикс;
- спазмолитики – Риабал, Спазмалгон;
- ангиопротекторы – Дицинон, Эмоксипин;
- гипотензивные средства – Нифедипин, Дибазол, Дротаверин;
- капли в глаза, понижающие давление – Тимолол;
- кортикостероиды в виде капель и инъекций;
- витаминные комплексы.
Если тромбоз свежий, то используют введение гормонального имплантата – Озурдекса.
Массаж как экстренная помощь
Целью терапевтического воздействия является восстановление кровообращения в пораженном глазу, снятие отека сетчатой оболочки и рассасывание кровоизлияния.
Если со времени закупорки сосудов прошло не более 6 часов, то для стимуляции притока крови по мелким артериям используют такой прием: пациент должен опустить голову, закрыть глаза, слабо надавить на глазное яблоко 3 раза, резко отрывая пальцы, через несколько секунд повторить немного сильнее.
Движения должны быть очень осторожными, чтобы не усилить кровоизлияние внутри глаза.
Лазерная коагуляция
Источник: moscoweyes.ru
Проводится при избыточном образовании новых сосудов, она понижает отечность и ликвидирует зоны ишемии, предотвращает пропитывание жидкостью тканей под сетчатой оболочкой.
Точечные прижигания располагают в виде подковы вокруг центральной ямки. Процедура длится не более 20 минут, ее проводят на амбулаторном приеме.
Благоприятный исход может быть только при ранней диагностике и прохождении полного курса терапии. Если процесс запущенный, то происходит атрофия зрительного нерва, дистрофия центральной зоны, врастание новых сосудов, повторные кровоизлияния и формирование вторичной глаукомы.
Пациентам, перенесшим тромбоз сосудов сетчатой оболочки, нужно соблюдать ограничения:
- отказаться от алкоголя и курения,
- не рекомендуются интенсивные физические нагрузки,
- следует избегать подъема тяжестей,
- нельзя совершать дальние полеты самолетом,
- плавать под водой,
- запрещается сауна и горячие ванны.
Профилактика ретинопатии
Источник: healthinfo.ua
Для предотвращения закупорки сосудов сетчатки нужно контролировать свертывающую активность крови, не допускать повышения давления, уровня сахара и холестерина крови.
При наличии факторов риска (диабета, атеросклероза, болезней сердца и сосудов) регулярно проходить консультацию окулиста с обязательным осмотром глазного дна.
Посттромботическая ретинопатия возникает из-за закупорки просвета ретинальных вен или артерий тромбом, что приводит к постепенной или мгновенной утрате зрения.
Для постановки диагноза нужно пройти осмотр окулиста и инструментальные методы исследования сетчатой оболочки. Для лечения используют комплекс препаратов, улучшающих кровоток и снимающих сосудистый спазм, отечность тканей.
Методы диагностики
Для постановки диагноза и определения стадии болезни используют данные таких методов обследования:
- Офтальмоскопия
Офтальмоскопия. При закупорке артерии глазное дно бледное, особенно в центральной части, на этом фоне хорошо видны неизмененные вены.При венозном тромбозе отмечаются переполнение венозной сети темной кровью, очаги кровоизлияний в виде «раздавленного помидора», отечность сетчатой оболочки.
- Измерение остроты зрения по таблице или поднесенным к лицу пальцам руки.
- Ангиография для определения степени перекрытия сосудов и его локализации.
- Замер внутриглазного давления.
- Биомикроскопия для выявления помутнения стекловидного тела, изменений радужки глаза.
- Оптическая когерентная томография – наиболее информативный способ оценить состояние тканей глаза на послойных срезах.
- УЗИ в виде дуплексного сканирования сосудов позволяет установить наличие опухолей, участков внешнего сдавления сосудов.
Смотрите на видео о диабетической ретинопатии, симптомах и лечении заболевания: