Симптомы повторной катаракты
После вмешательства больные ощущают значительное улучшение зрительной функции. Однако бывает, что через незначительное время после вживления искусственной глазной линзы зрение вновь ухудшается. Причем этот симптом проявляется как через несколько месяцев, так и через несколько лет. Симптоматика данного осложнения такая же, что при первичной катаракте.
Главнейшие признаки вторичной катаракты следующие:
- стремительное понижение остроты зрения и появление нечеткости изображения после заметного улучшения способности видеть после операции;
- ощущение тумана, «дыма» в прооперированном глазе, причем этот симптом также нарастает постепенно;
- чувство наличия «полиэтиленового пакета» перед глазами;
- появление разнообразных точек в зрительном поле (это вызывает значительный дискомфорт);
- двоение в зрительном поле;
- искажение контуров предметов;
- нарушение фокусировки зрения;
- нарушение цветового восприятия
- помутнение зрительного поля и падение остроты зрения, которые не корригируются очками.
Появление указанных признаков после вмешательства при условии, что у больного отмечалось значительное улучшение зрения заставляет думать о формировании вторичной катаракты. При начальных симптомах ухудшения зрения пациентам нужно безотлагательно обращаться к глазному врачу.
Виды катаракты
Катаракта глаза в зависимости от периода развития может быть врожденной из-за патологий развития плода, приобретенной в результате травм и возрастной из-за естественных процессов старения организма.
В зависимости от расположения помутнения на хрусталике различают:
- Полярную заднюю и переднюю катаракту, когда помутнение находится на полюсах хрусталика и практически не влияет на остроту зрения. Наиболее распространена у новорожденных.
- Слоистую катаракту, когда ткани хрусталика мутнеют слоями и чередуются с прозрачными.
- Веретенообразную катаракту, расположенную в центральной части хрусталика. Она слабо влияет на остроту зрения и практически не прогрессирует.
- Корковую катаракту, которая встречается у пожилых пациентов.
- Субкапсулярную катаракту с быстрым прогрессированием и значительным влиянием на снижение остроты зрения.
- Полную катаракту, которая охватывает всю поверхность хрусталика и встречается чаще у новорожденных.
Виды катаракты классифицируются по нескольким признакам:
- возрасту пациента;
- причине возникновения;
- локализации помутнения;
- стадии развития.
Причины
Вторичная катаракта формируется примерно у каждого третьего – пятого прооперированного пациента. Вероятность патологических изменений выше у лиц молодого возраста. Осложнения бывают и у прооперированных детей. У пожилых же часто встречается разрастание фиброзной ткани в области задней капсулы хрусталика.
Конкретной причины развития повторного помутнения после вживления искусственного хрусталика нет. Выделяют такие предрасполагающие факторы развития заболевания:
- наличие в глазной капсуле фрагментов хрусталика по причине невнимательности хирурга;
- применение некачественных материалов во время имплантации (особенно если используются силиконовые искусственные линзы);
- заболевания соединительной ткани;
- различные метаболические патологии, в т.ч. диабет и нарушения работы щитовидной железы;
- высокая степень близорукости;
- глаукома;
- отслоение сетчатой оболочки;
- дистрофические изменения в тканях органа зрения.
Ни один хирург не дает гарантии, что у пациента не будут наблюдаться патологические изменения в тканях органа зрения после вживления искусственной глазной линзы. Бывает, что вторичная катаракта появляется даже спустя несколько лет после операции.
Причины катаракты
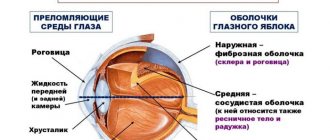
Прозрачная структура хрусталика сохраняется благодаря свойствам белковой ткани, из которой состоит природная линза глаза человека. Нарушение обменных процессов в организме способствуют изменению физико-химических и биологических свойств тканей хрусталика, что приводит к его помутнению. Этот процесс прогрессирует и является необратимым.
Развивается катаракта в период старения организма и связано это с возрастными изменениями. В 90% случаев катаракту диагностируют у пациентов старшего пенсионного возраста.
Факторы, которые ускоряют развитие заболевания, связаны с нарушением обменных процессов, недостаточным поступление витаминов, неблагоприятной экологическая обстановка и сахарным диабетом.
Помутнение хрусталика также может развиваться из-за перенесенных травм глаз или быть врожденным заболеванием, диагностируемым у младенцев. Врожденная катаракта имеет несколько типов, которые отличаются локализацией помутнения. Риск рождения ребенка с катарактой возрастает у беременных женщин, болеющих диабетом, а также перенесших в первом триместре беременности инфекционные заболевания.
Группа риска
В группе риска развития вторичной катаракты находятся такие лица:
- имеющие в анамнезе ревматизм или диабет;
- не достигшие 18-летнего возраста;
- болеющие некоторыми соматическими патологиями, в частности, артериальной гипертензией, расстройствами работы щитовидной железы;
- страдающие авитаминозом в результате неправильного питания;
- часто находящиеся на ярком солнце, испытывающие вредное воздействие сварки, дыма и паров от едких веществ.
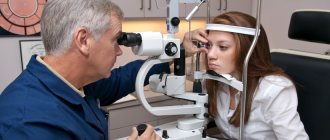
Лазерная дисцизия
Один из эффективных методов борьбы с развитием вторичной катаракты является лазердисцизия. С проведения первой операции прошло 30 лет.
С того времени процедура лечения лазером глазных органов стала достаточно популярной. Преимущество: минимальный процент побочных проявлений и осложнений.
Операция показана пациентам с:
- резким снижением зрительной функции;
- помутнением капсулы хрусталика;
- понижением зрительной активности при наличии яркого света или плохого освещения.
Дисцизия не применяется для пациентов с:
- воспалительными реакциями радужной оболочки глаз;
- наличием рубцовых тканевых соединений в области роговицы;
- отечностями слизистой;
- молекулярной гематомой сетчатки.
Лечение назначается после диагностического обследования.
Операция осуществляется под местными анальгетиками. Пациент не ощущает боли и дискомфорта.
Удаление повторной катаракты:
- В область глазного яблока наносятся капли, способствующие расширению зрачков. Используется Фенилэфрин, Тропикамид, Циклопентолат. При помощи лекарственных средств улучшается видимость задней капсулы.
- Лазерные импульсы направляются на задний отдел капсулы хрусталика;
- Выжигаются эпительные разрастания;
- Стенки становятся прозрачными. Зрительная функция восстанавливается.
Для предотвращения внутриглазного давления пациенту прописывается Апраклонидин.
Диагностика
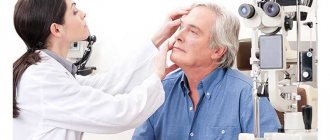
Перед тем как поставить диагноз, врач проводит расширенное обследование органа зрения. Очень важно тщательно изучить историю болезни. Проводятся такие диагностические обследования:
- измерение остроты зрения;
- исследование камер глаза с помощью щелевой лампы (при этом очень важно исключить отек, воспалительные процессы в глазном яблоке);
- замер внутриглазного давления;
- обследование глазного дна для исключения риска отслоения сетчатой оболочки;
- флуоресцентная ангиография (для диагностики возможного отека макулы).
Диагностика вторичной катаракты
В ходе обследования проверяется острота зрения, устанавливаются его границы с помощью периметрии.
При катаракте могут выпадать участки картинки из обзора. Также врач измерит внутриглазное давление, чтобы исключить глаукому, которая может развиться в пожилом возрасте. Посредством биомикроскопии изучаются внутренние структуры глаза. Этот метод исследования позволяет выявить патологический очаг. Если есть подозрения на отек макулы, назначаются флуоресцентная ангиография и оптическая когерентная томография. При наличии хронических заболеваний, патологий внутренних органов пациент отправляется к соответствующим специалистам на дополнительное обследование.
Лечение
В ходе лечения проводят иссечение пораженной задней капсулы хрусталика. До активного внедрения лазерных технологий такая операция проводилась с помощью традиционных методик. И хотя послеоперационная травма в этом случае была незначительной, все же механическое удаление задней капсулы в ряде случаев было связано с постоперационными осложнениями.
В качестве подготовительного этапа перед операцией доктор может назначить пациенту курс консервативной терапии. В ее рамках применяются различные капли, выполняющие две основных задачи: улучшить метаболизм хрусталика и качество жизни пациента. Немалую роль в консервативном подготовительном этапе играют средства, положительно сказывающиеся на регенеративных процессах в хрусталике, улучшающие метаболизм, очищающие структуры глаза от свободных радикалов. Хороший пример препаратов подобного типа Офтан Катахром – финские глазные капли, отлично зарекомендовавшее себя на российском рынке и не вызывающие серьезные офтальмологические побочные эффекты.
Несколько лет назад золотым стандартом в иссечении задней капсулы хрусталика стала лазерная дисцизия. Она отличается практически полной безболезненностью и неинвазивностью. Риск же появления послеоперационных осложнений – минимальный.
Лазерная дисцизия вторичной катаракты
Наиболее распространенный способ удаления вторичной катаракты – это применение лазера, излучаемого с алюмо-иттриевой гранаты с неодимом. Сокращенное название этого лазера – YAG.
YAG-лазер способствует фотодеструкции измененных тканей задней капсулы хрусталика. Он не развивает температурных реакций, не коагулирует тканей. Это и помогает избежать различных послеоперационных осложнений.
Суть лазерной дисцизии вторичной катаракты в том, что YAG-лазер формирует круглое отверстие в задней капсуле глазной линзы вдоль зрительной оси. При этом световой луч целиком попадает на сетчатку. Ухудшения зрения после такой операции не наблюдается.
Лазерная дисцизия показана пациентам, страдающим вторичной катарактой, у которых снижение зрения привело к значительному ухудшению качества жизни. При необходимости операция проводится для облегчения наблюдения за сетчаткой при повышении риска отслойки.
Лазерное удаление капсулы хрусталика противопоказано в таких случаях:
- помутнение роговой оболочки или ее рубцовая патология;
- отек роговой оболочки;
- воспаление тканей глазного яблока;
- отеки макулярной области;
- патологические разрывы сетчатки и другие осложнения, которые делают проведение лазерной операции невозможным.
Операция проводится в амбулаторном режиме. Госпитализация для этого не нужна. Операцию делают с использованием местного обезболивания. За час до вмешательства в глаз закапываются препараты для обезболивания и расширения зрачка. Пациент удобно располагается в кресле перед глазной лампой.
Во время проведения операции человек может слышать характерные щелчки, возникающие в результате работы лазера, а также периодические вспышки света. Этого не нужно пугаться. Иногда, чтобы лучше зафиксировать веко и глазное яблоко офтальмолог использует специальную контактную линзу. После окончания вмешательства закапываются антибактериальные средства.
Средняя стоимость лазерной операции колеблется от 8 до 11 тыс.руб. Цена дополнительного обследования перед капсулотомией — от 2 до 5 тыс.руб.
Лечение катаракты лекарствами
Сегодня достаточно много лекарственных средств для местного — в глазных каплях и глубинного — в таблетках лечения катаракты, но помогают ли они остановить процесс помутнения и повернуть патологию вспять — вопрос далеко не решённый. Большинство клинических исследований не подтвердили пользы медикаментозной терапии, если только само заболевание не было вызвано приемом некоторых лекарств. В случае лекарственного помутнения отказ от медикамента-причины заболевания может приостановить прогрессирование помутнения.
При диабетической катаракте лекарственный контроль уровня сахара способен уменьшить помутнение, но это опосредованное лечение катаракты.
Глазные капли применяют при подготовке к радикальному лечению и после него, для уменьшения неприятных симптомов, могут назначить на весь период ожидания полного созревания катаракты, правда, сегодняшние мало травмирующие хирургические методики избавляют от патологии любой стадии.
Реабилитационный период
При успешной операции по поводу удаления вторичной катаракты зрение нормализуется почти у всех пациентов на протяжении 1 – 2 суток. Иногда в течение нескольких недель могут появляться «мушки» и зрительные круги. Как правило, они постепенно исчезают.
Если же такие явления не проходят в течение месяца, нужно обратиться к врачу. То же нужно сделать при снижении остроты зрения.
Во время реабилитационного периода нужно соблюдать такие рекомендации:
- надевать солнцезащитные очки на улице;
- не делать макияж глаз первые недели после оперативного вмешательства;
- закапывать в глаза капли, назначенные офтальмологом;
- всегда проходить плановые офтальмологические осмотры;
- обращаться к глазному врачу сразу же при появлении первых подозрительных симптомов.
Прогноз и профилактика
Лазерная дисцизия протекает, как правило, без осложнений. Вторичная катаракта требует повторного вмешательства лишь у 2% людей. Чаще всего повышается ВГД в течение 3 часов после операции. Для снижения назначают капли от давления. Требуется контрольный осмотр на следующий день.
Передний увеит – второе по частоте осложнение после операции. Для его профилактики назначают антибактериальные и противовоспалительные местные средства. Крайне редко отекает макула или радужка, отслаивается сетчатка, повреждается ИОЛ, возникает кровоизлияние. Причины кроются в дефектах операции.
Почти у всех людей с вторичной формой прогноз благоприятный. В начале восстановительного периода возвращается качество зрительных функций. В первый месяц люди предъявляют жалобы на плавание точек, появление вспышек перед глазами. Жалобы пройдут, когда орган зрения полностью восстановится. В целом человек начинает четко видеть уже в первые дни после лазерного лечения.
В период восстановления соблюдайте рекомендации для сохранения положительного эффекта операции:
- При выходе на улицу надевайте солнцезащитные очки.
- Откажитесь от макияжа глаз на 2–3 недели.
- Закапывайте назначенные капли 3–4 р/д, длительность 1 нед.
- Проходите плановый осмотр на следующий день, через неделю и месяц после операции.
- При первых подозрительных симптомах сразу обращайтесь к офтальмологу.
Видео: Что можно и нельзя делать при катаракте
Соблюдайте все рекомендации. Не отказывайтесь от местных лекарственных средств в период восстановления. Оберегайте глаза от попадания пыли, инородных частиц. Старайтесь по минимуму прикасаться к зрительному органу.
После окончания восстановительного периода рекомендуется наблюдаться у офтальмолога не реже 1 р/год. Посещайте врача даже при отсутствии симптомов. Вторичная катаракта может возникнуть вновь. Риск существует, но он минимален.
Делитесь статьей с друзьями в социальных сетях. Рассказывайте о своем опыте в комментариях. Берегите свое зрение. Будьте здоровы.
Осложнения
Лазерная дисцизия способна давать некоторые осложнения. Наиболее часто у пациентов повышается давление внутри глаза. Через полчаса и повторно через час проводятся замеры этого показателя традиционным способом. При допустимом уровне ВГД пациент может отправляться домой. Ему рекомендуют применять противовоспалительные и антибактериальные препараты.
Пик давления отмечается в первые 3 часа после вмешательства, а затем его показатели постепенно приходят в норму. Пациентам с глаукомой дополнительно назначаются соответствующие препараты. На следующий день показан осмотр офтальмолога.
Нередко у пациентов, у которых проводилась операция, может развиваться увеит. Его можно предотвратить с помощью антибактериальных препаратов.
Прочие возможные осложнения:
- отслойка сетчатой оболочки;
- отек макулы;
- смещение имплантированного хрусталика или его повреждение;
- отек роговой оболочки;
- кровоизлияние в радужную оболочку.
Все эти осложнения наблюдаются чрезвычайно редко и являются результатом погрешностей в проведении вмешательства.
Причины возникновения
Вторичной катаракте всегда предшествует замена хрусталика. Патология не связана с действиями оперировавшего офтальмолога. Задняя капсула утолщается и мутнеет из-за нарушения клеточной регенерации:
- Фиброзная метаплазия — возникает вследствие дистрофических изменений в хрусталиковом эпителии и задней капсуле. Из-за нарушения питания эпителиальные клетки хрусталика уплотняются, задняя стенка капсулы мутнеет, а зрение постепенно снижается.
- Жемчужная дистрофия — обусловлена неправильным ростом эпителиальных клеток хрусталика. Формирующиеся хрусталиковые волокна выглядят как шар (клетки Адамюка-Эльшнига) и теряют прозрачность, а потому не способны выполнять свои функции. Перемещаясь к центру оптической зоны клетки Эльшнига образуют непрозрачную пленку, что приводит к снижению зрения.
Иногда на контакт эпителия хрусталика с интраокулярной линзой организм отвечает неадекватной иммунной реакцией. Синтезируется большое количество иммунных клеток цитокинов, которые запускают процесс образования коллагена. В итоге эпителиальный слой прикрепляется к капсуле, формируются контрактуры (микрорубцы). Задняя часть капсульного мешка уплотняется и мутнеет, а имплантированный искусственный хрусталик фиксируется в неправильном положении. Важно сделать лазерную дисцизию вторичной катаракты до дислокации интраокулярной линзы.
Видео о причинах и лечении вторичной катаракты (фиброза задней капсулы хрусталика)
Кому назначается лазерное вмешательство?
Лазерная дисцизия назначается при изменениях в задней части капсульного мешка. Зачастую фиброзные очаги замечает офтальмохирург во время вживления интраокулярной линзы при катаракте или возрастной дальнозоркости у пожилых пациентов. В таких случаях врач указывает на необходимость дополнительного лечения, иначе в течение полугода острота зрения заметно снизится.
Своевременно проведенная лазерная дисцизия вторичной катаракты предотвратит образование контрактур капсульного мешка и смещение интраокулярного импланта, а также поможет избежать травматичной хирургической капсулотомии.
Риски проявления
Офтальмологи определили факторы риска вторичной катаракты:
- Пожилой возраст — замедление метаболизма и ослабление иммунитета у людей 60-70 лет повышают риск развития фиброза.
- Детский/молодой возраст — регенеративные процессы протекают активно и часто приводят к чрезмерному разрастанию эпителиальных клеток.
- Сахарный диабет — из-за нарушения обмена веществ у диабетиков заболевания глаз развиваются в 25 раз чаще.
- Гипертония — изменения в сосудах и нарушение кровообращения негативно влияют на трофику тканей.
- Сопутствующая офтальмологическая патология — воспалительные заболевания глаз, отслойка сетчатки.
- Ревматоидный артрит — аутоиммунные нарушения провоцируют гиперреакцию иммунитета на интраокулярную линзу.
Вероятность развития вторичной катаракты нередко зависит от формы и материала линзы, заменяющей хрусталик. Лечение вторичной катаракты лазером чаще требуется после установки интраокулярных имплантов с округлыми краями по сравнению с установкой линз квадратной формы. Патологические изменения в задней капсуле нередко развиваются после вживления силиконовых хрусталиков. Акриловые импланты снижают вероятность развития вторичной катаракты.
Первые признаки заболевания
Симптомы, указывающие на вторичную катаракту, обычно появляются в первые 6-18 мес. после хирургической имплантации интраокулярной линзы. Однако нельзя исключать появление первых признаков болезни через 2-10 лет после операционного вмешательства. Пациентам следует обратить внимание на следующие нарушения:
- ухудшение зрения, особенно явное вечером;
- блики и засветы после взгляда на яркий свет;
- размытые очертания предметов и ощущение тумана, сравнимое с целлофановым пакетом перед глазами;
- черные «мушки», мелькание ярких вспышек;
- иногда двоение и невозможность сфокусировать взгляд.
Дискомфорт возникает только на стороне вживления искусственного хрусталика. Симптомы постепенно усиливаются, очки и линзы не улучшают зрение. При обнаружении указанных выше признаков пациентам рекомендуется в ближайшее время посетить офтальмолога.
Алгоритм диагностики
Для постановки диагноза и выбора тактики лечения офтальмолог изучает жалобы пациента, уточняет нюансы предыдущей замены хрусталика (сроки, послеоперационный период и т. д.) и выясняет сопутствующие патологии. Затем проводится комплексное обследование зрительных органов:
- проверка с помощью таблицы остроты зрения;
- замер внутриглазного давления;
- обследование с использованием щелевой лампы;
- офтальмоскопия глазного дна.
У 1/3 пациентов после хирургии первичной катаракты на офтальмоскопии выявляется отек макулы. При подозрении на отечность центральной части сетчатки необходимо дополнительно провести оптическую когерентную томографию (снимки тканей глаза с максимальной детализацией), флуоресцентную ангиографию (оценивает кровообращение в сосудах глаза).
Комплексная диагностика позволяет уточнить диагноз и выявить нарушения, не допускающие назначение лазерной дисцизии вторичной катаракты.
Лечение
Консервативная терапия вторичной катаракты не вернет зрение. В офтальмологии рассматривается два метода коррекции изменений на задней капсуле:
- Хирургическая капсулотомия
Оперативное вмешательство заключается в рассечении патологически измененной задней капсулы и удалении чрезмерно разросшегося эпителия через микроразрезы. Хирургическую капсулотомию проводят амбулаторно под местной анестезией, однако к такому методу офтальмохирурги прибегают крайне редко. Операция травматичная и менее эффективная по сравнению с лазерным лечением вторичной катаракты. После хирургического вмешательства пациент долго восстанавливается, нередки осложнения (инфекции, отек роговицы, грыжа при повреждении зрачковой мембраны).
- Лазерная дисцизия вторичной катаракты
Во время лазерной процедуры осуществляется минитравматичная фотодеструкция (разрушение) измененных тканей с формированием по зрительной оси круглого отверстия в задней стенке капсулярного мешка. С таким подходом свет будет беспрепятственно проходить к сетчатке глаза. Для этого используется YAG-лазер на иттрий-алюминиевом гранате. Неодимовый лазер не нагревает ткани и не приводит к коагуляции (слипанию), исключая развитие нежелательных последствий.
Лазерная дисцизия ввиду своей эффективности и минимальной травматичности является наиболее приемлемым методом устранения вторичной катаракты.
Показания к операции
Лечение вторичной катаракты лазером проводится через 6 мес. после вживления интраокулярного импланта. Операция необходима в следующих случаях:
- значительное ухудшение зрения,
- стремительное разрастание хрусталикового эпителия,
- подтвержденное обследованием помутнение задней капсулы,
- необходимость регулярного осмотра сетчатки при глаукоме.
Целесообразность лазерной дисцизии при вторичной катаракте, сопровождающейся отеком сетчатки, определяет лечащий офтальмолог.
Противопоказания
YAG-лазерная дисцизия вторичной катаракты противопоказана при следующих патологиях:
- отек и фиброзные изменения в роговице,
- полное срастание интраокулярной линзы с капсулой,
- активные воспалительные заболевания глаз (кератит, иридоциклит),
- атрофия зрительного нерва (как основная причина потери зрения),
- смещение интраокулярной линзы,
- выраженная дистрофия и разрыв сетчатки,
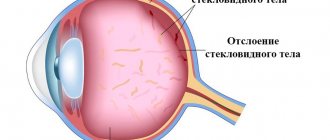
- витреомакулярный тракционный синдром с задней отслойкой стекловидного тела,
- патологическое разрастание сосудов в мембране зрачка.
Некоторые противопоказания только на время откладывают лазерное вмешательство, операцию проводят после устранения патологий.
Подготовка к процедуре
Перед лазерной дисцизией вторичной катаракты нет необходимости в проведении общеклинических анализов (анализ крови общий и на свертываемость, анализ мочи). Предварительная подготовка не требуется. За 30-60 мин. до процедуры пациенту закапывают в глаз расширяющие зрачок медиатрические капли и обезболивающий препарат. Важно контролировать внутриглазное давление, при склонности к его повышению прибегают к медикаментозной коррекции.
Этапы проведения дисцизии YAG-лазером
Лазерную дисцизию вторичной катаракты проводят в амбулатории (без госпитализации). Процедура занимает 5-20 минут.
- Пациент усаживается перед щелевой лампой, лазерный хирург фиксирует голову. Для фиксации век и фокусировки лазерного луча на задней капсуле офтальмолог использует гониоскопическую линзу. К тому же она увеличивает операционную область и позволяет лучше контролировать процесс фотодеструкции.
- YAG-лазер подает импульсы, в это время пациент может услышать своеобразные щелчки и увидеть вспышки. Формирование отверстия округлой формы в задней капсуле происходит совершенно безболезненно.
- После окончания процедуры в глаз закапывают противовоспалительные капли (курс 1-2 недели). Повязку на глаз накладывать не нужно. Пациента переводят в палату, через 1 час проверяют внутриглазное давление. Офтальмолог дает рекомендации на восстановительный период и определяет дату повторного осмотра. Пациент может идти домой.
Реабилитационный период
В первые сутки появляется гиперчувствительность глаз к свету. Глаза нельзя чесать во избежание инфицирования. Запрещено использовать глазные мази, употреблять алкогольные напитки, водить автомобиль (в течение первой недели).
На второй день можно принять душ (нельзя мочить глаза!), делать макияж (не на глаза). Во время чтения книг, просмотра телевизора или работы за компьютером рекомендуется периодически закапывать увлажняющие капли. Разрешено поднимать тяжести до 3-х кг.
С третьего дня можно заниматься спортом, например, бегом. Полезны прогулки вдали от дорог. К привычной жизни пациент возвращается через 1 месяц после лечения вторичной катаракты лазером.
Возможные осложнения
В первые недели после дисцизии YAG-лазером может отмечаться временный дискомфорт:
- Появление «мушек» обусловлено попаданием в поле зрения микрочастиц, образовавшихся после разрушения задней капсулы.
- В первые 3 часа после операции возможно повышение внутриглазного давления. Показатели нормализуются в течение суток. При глаукоме и гипертонии врач назначает специальные капли.
Если плавающие точки не исчезают спустя 1 мес., или зрение начало постепенно ухудшаться, следует обратиться к лечащему офтальмологу.
Негативные последствия после лазерной дисцизии вторичной катаракты возникают крайне редко (менее 2%) и обусловлены грубым нарушением врачебных рекомендацией. Офтальмологи не исключают минимальный риск возникновения отека сетчатки или ее отслоения, развитие астигматизма, внутриглазного кровоизлияния. В нашей клинике строго соблюдаются правила асептики, поэтому развитие инфекций после лазерной дисцизии исключено.
«Клиника доктора Шиловой» приглашает вас пройти офтальмологическое обследование и, при необходимости, сделать лазерную дисцизию. Офтальмологический центр оснащен высокоточным диагностическим и операционным оборудованием. Вашим лечением займутся опытные лазерные хирурги, успешно использующие на практике современные немецкие технологии. Цена лазерной дисцизии вторичной катаракты зависит от степени тяжести заболевания.
СТОИМОСТЬ ЛАЗЕРНОЙ ДИСЦИЗИИ ВТОРИЧНОЙ КАТАРАКТЫ
- Консультация
| Наши услуги | Цена |
| Лазерное рассечение задней/передней капсулы хрусталика 1 категория сложности | 11 000 руб. |
| Лазерное рассечение задней/передней капсулы хрусталика 2 категория сложности | 15 000 руб. |
Rated 5/5 based on 3 customer reviews
Полезное видео
Следующие короткие ролики имеют интересную информацию о вторичной катаракте:
Лазерное удаление вторичной катаракты относится к современным методам устранения заболеваний глаз. Чтобы не было осложнений, пациент должен проходить все необходимые обследования. Вторичная катаракта эффективно лечится и очень редко вызывает осложнения.
Рейтинг автора
Автор статьи
Александрова О.М.
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибалльной шкале! (
6 оценок, среднее: 4,83 из 5)
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Диагностика и лечение
Диагностика предполагает проведение ряда исследований, которые помогут выявить форму заболевания. На основании этих данных можно решать, какое именно лечение поможет сохранить пациенту зрение и устранить патологические процессы. К диагностическим процедурам при вторичной глаукоме относят:
- Биомикроскопию;
- Визометрию;
- Осмотри через щелевую лампу.
Исходя из полученных данных можно будет определиться с типом лечения. Обычно применяют лазерное или хирургическое в зависимости от того, какими средствами и оборудованием располагает клиника, а также от того, какой метод предпочтительнее. Лазерное лечение более распространено, так как оно более безопасно и имеет меньше противопоказаний и последствий, чем обычное хирургическое вмешательство.
Лазерное лечение или дисцизия позволяет рассечь заднюю капсулу хрусталика. Такое вмешательство считается наиболее безопасным и эффективным. Стоит только учитывать, что лазером может быть повреждена ИОЛ. Поэтому врачи предварительно проводят диагностику, осмотр и решают, какой именно тип процедуры лучше использовать.
Отмечается, что лазерная дисцизия – амбулаторное вмешательство, при котором пациенту даже не нужно вводить общий наркоз. Достаточно капельно инстиллировать анестезию в обрабатываемый глаз и можно начинать операцию. В процессе используется высокоточный лазер, с помощью которого производится избирательное воздействие на ткани. С задней стенки устраняется мутная часть капсулы.
Важно! Перед тем, как соглашаться на операцию, убедитесь, что клиника имеет соответствующее оснащение и оборудование, а также в опытности специалистов. В противном случае гарантировать успешное течение операции и восстановительный период после нее никто не сможет.
Возможность восстановления первоначальной остроты зрения минимальна. Обычно восстанавливается около 90% от исходного видения. Пациенты после такого воздействия отмечали буквально сразу улучшение зрительной функции. При хирургическом вмешательстве же требуется некоторое время на восстановление.
При хирургическом типе операции также используется местная анестезия. При этом через микроразрез врачи воздействуют на помутневшую часть хрусталиковой капсулы, удаляя ее. В целом же, выбирая между хирургическим и лазерным методом, врачи по возможности стараются выбирать второй вариант, так как он показывает большую эффективность, меньшее количество побочных эффектов и противопоказаний.
Медикаментозное лечение
Многие хотят обойтись без операций при первичной и вторичной катаракте. Врачи в таких случаях прописывают лекарственные препараты на основе:
- Солей калия;
- Солей кальция;
- Солей магния;
- Йода;
- Гормонов;
- Биогенных препаратов;
- Веществ растительного и животного происхождения;
- Витаминов.
Такой тип лечения в лучшем случае позволяет затормозить процесс. Устранить же само образование пленки медикаментозно не удается в силу анатомической недоступности данной области. Поэтому вылечиться такими медикаментами не удавалось никому.
Важно! для полного излечения следует обращаться к врачу и определиться с тем, стоит ли проводить операцию. Современные методики малоинвазивны и при правильном исполнении проходят максимально безболезненно. В результате зрение существенно улучшается без массивного воздействия на ткани.
Факторы риска
Основным и самым главным фактором риска возникновения подобной патологии является ранее проведённая операция на глазах. Немало зависит от вида предыдущего хирургического лечения, а также возраста пациента и наличия у него в анамнезе отягощающих заболеваний. Совокупность нескольких предрасполагающих причин повышает риск возникновения разрастания эпителиальной ткани на зрачке.
В каких клинических случаях повышается фактор риска:
- пациенты, страдающие от системных и метаболических расстройств (например, сахарный диабет, патологии щитовидной железы, вирус иммунодефицита человека);
- пенсионный возраст;
- миопия, гиперметропия (близорукость и дальнозоркость);
- работа на вредном производстве (контакт с излучением, ярким светом, строительной пылью, а также сильные физические нагрузки, вероятность повреждения глаз);
- другие отягощающие хронические заболевания органов зрения;
- врождённые патологии глаз.
Вторичная катаракта чаще всего развивается спустя полгода после операции, но может проявиться даже через несколько лет. Иногда запускающим механизм становится какой-либо воспалительный процесс, из-за чего клетки эпителия на хрусталике начинают бесконтрольно расти. Таким образом происходит иммунный ответ на внешние раздражители.
Различные воспалительные патологии глаз в период реабилитации повышают риски осложнений в 3-5 раз.
Другой причиной возникновения патологии специалисты называют адаптацию хрусталика на постановку интраокулярной линзы во время первого хирургического вмешательства. Организм пытается прижиться с инородным телом, из-за чего эпителиальная ткань сильно разрастается. Часто такое осложнение является следствием неправильных действий специалиста во время операции.